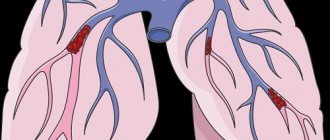
Тромбоэмболия легочной артерии (ТЭЛА) – это неотложное состояние, которое сопровождается окклюзией (закупоркой) легочной артерии или ее ветвей тромбом, сформировавшемся в большом круге кровообращения. Эта патология вызывает генерализованный спазм артериол малого круга кровообращения и резкое ограничение легочного кровотока.
Для подтверждения диагноза используются такие методы диагностики как:
- ЭКГ;
- рентгенография;
- ЭХОКГ;
- сцинтиграфия легких;
- ангиопульмонография;
- компьютерная томография и т.д.
Это позволяет точно установить диагноз на ранних этапах заболевания и сделать его лечение наиболее эффективным.
Лечебная тактика
Лечение болезней легочной артерии зависит от тяжести процесса. Что касается стеноза, то при отсутствии выраженных проявлений, необходимости в хирургическом вмешательстве нет, но обязательны диспансерное наблюдение и симптоматическая терапия.
По мере прогрессирования патологии встает вопрос об оперативном лечении. При повышении градиента давления выше 50 мм рт ст вопрос об операции не дискутируется – она должна быть проведена безотлагательно. Варианты операций различны. Вальвулопластика может быть открытой, закрытой, эндоскопической – баллонной. Показания к определенному вмешательству определяет специалист.
Основные направления при терапии легочной гипертензии – предупреждение тромбоза, устранение спазма гладкомышечных волокон сосудов, приостановление пролиферации соединительнотканных структур сосудистой стенки. В этом случае показано применение:
· препаратов, нормализующих свертываемость крови;
· мочегонных;
· сердечных гликозидов;
· сосудорасширяющих препаратов;
· кислородотерапии.
При гипертензии, называемой вторичной, комплексные мероприятия должны корректировать основную патологию – первопричину повышения давления в артерии. В перечень зачастую включают бронхорасширяющие и кортикостероидные средства.
Хирургическое лечение при гипертензии: эмболэктомия, пересадка легкого, пересадка легочно-сердечного комплекса.
Тромбоэмболия лёгочной артерии
Диагностика ТЭЛА
Клинические проявления ТЭЛА зависят от локализации эмболов, степени нарушения лёгочного кровотока и сопутствующих заболеваний. Клинические признаки, хотя и не специфичны, дают основание заподозрить заболевание и ориентировочно судить о локализации поражения. При эмболии дистальных ветвей лёгочных артерий у большинства больных появляются симптомы инфарктной пневмонии: резкие “плевральные” боли в груди, связанные с дыханием, одышка, кашель со скудной мокротой, лихорадка. Кровохарканье наблюдается лишь в 1/3 случаев. При объективном обследовании выявляются влажные хрипы, шум трения плевры. Слудует учитывать, во-первых, что у 60% больных инфарктная пневмония не развивается (и тогда симптомы отсутствуют), а во-вторых, на формирование инфаркта необходимо 2-3 дня после эмболии. При наличии сопутствующей патологии сердечно-сосудистой системы дистальная эмболия может проявляться коллапсом и симптомами правожелудочковой недостаточности. При массивной ТЭЛА эмболы локализуются в лёгочном стволе или главных лёгочных артериях. Она обычно проявляется симптомами острой сердечно-лёгочной недостаточности: коллапсом, выраженной одышкой, тахикардией, болью за грудиной. В случае выключения из кровообращения более 60% артериального русла лёгких, появляются увеличение печени, набухание шейных вен. При подозрении на ТЭЛА обязательны исследования: – электрокардиография – эхокардиография – рентгенография грудной клетки – перфузионная (перфузионно-вентиляцонная) сцинтиграфия лёгких или спиральная компьютерная томография или ангиопульмононография – ультразвуковое исследование магистральных вен ног.
На ЭКГ наиболее типичными признаками являются появление Q в III отведении, глубокого S в I отведении и отрицательного Т в III отведении (синдром МакГинн-Уайт), а также блокада правой ножки пучка Гиса. Возможно появление отрицательных симметричных зубцов Т в отведениях V1-3(4); подъём ST в III, aVF, aVR и V1-3(4); смещение переходной зоны к левым грудным отведениям. Только у трети пациен- тов на ЭКГ отмечаются признаки перегрузки правых отделов сердца. У 20% больных с ТЭЛА изменения на ЭКГ отсутствуют.
На рентгенограмме можно выявить расширение верхней полой вены, увеличение правых отделов сердца, выбухание конуса лёгочной артерии, высокое стояние купола диафрагмы на стороне поражения, дисковидные ателектазы, плевральный выпот, – однако все эти симптомы малоспецифичны. Единственным характерным для ТЭЛА является симптом Вестермарка: расширение корня лёгкого и обеднение лёгочного рисунка в зоне поражения, но он наблюдается лишь в 5% случаев. Тем не менее, данные рентгенографии имеют значение для исключения пневмонии, пневмоторакса, инфаркта миокарда, перикардита.
Эхокардиография может подтвердить диагноз ТЭЛА и дифференцировать её с другими острыми заболеваниями сердца. На эхокардиограмме выявляются гипокинезия и дилатация правого желудочка; парадоксальное движение межжелудочковой перегородки; трику- спидальная регургитация; отсутствие или уменьшение респираторного спадения нижней полой вены; дилатация лёгочной артерии; признаки лёгочной гипертензии.
Сцинтиграфия информативна в 87% случаев. Она демонстрирует дефекты перфузии эмболического генеза – с чёткой очерченностью, треугольной формой и расположением, соответствующим зоне кровоснабжения поражённого сосуда (доля, сегмент). При окклюзии мелких ветвей лёгочной артерии диагностическая ценность снижается.
Мультиспиральная КТ с контрастированием сосудов позволяет визуализировать тромбы в лёгочной артерии, а также изменения лёгких, обусловленные другими заболеваниями, проявляющимися дефектами перфузии или наполнения. Чувствительность этого метода высока при локализации эмболов в крупных лёгочных артериях и существенно снижается при поражении субсегментарных и более мелких артерий.
Ангиопульмонография признаётся “золотым стандартом” в диагностике ТЭЛА. Признаками эмболии при данном исследовании служат: ампутация сосуда или дефект наполнения в его просвете. Лабораторный метод определения Д-димера используется для исключения ТЭЛА. Нормальный его уровень в плазме позволяет с точностью до 90% отвергнуть предположение о наличии ТЭЛА у больных с низкой или средней клинической вероятностью. Диагноз ТЭЛА устанавливают путём анализа результатов клинического, инструментального и лабораторного исследований. Тем не менее, при жизни диагноз правильно устанавливается только у 34% больных. В то же время, в 9% случаев имеет место её гипердиагностика.
Статистика заболеваемости и смертности ТЭЛА
Статистические данные говорят о том, что ежегодно от тромбоэмболии легочной артерии умирает около 0,1% населения планеты. По частоте летальных исходов эта патология уступает лишь ишемической болезни сердца, инсультам и некоторым онкологическим заболеваниям.
Основная причина смертности при тромбоэмболии легочной артерии – поздняя постановка диагноза. Около 90% больных не получают необходимого лечения на ранних стадиях этого острого состояния.
Трудность диагностики тромбоэмболии заключается в том, что это состояние может маскироваться под большое количество заболеваний сердца и легких. Многие пациенты начинают получать терапию от инфаркта или бронхиальной астмы. В результате теряется драгоценное время.
Еще одна опасность тромбоэмболии легочной артерии – это внезапность. Она поражает не только пациентов с сердечно-сосудистыми заболеваниями, но и женщин во время родов, практически здоровых людей после травм. Чаще всего после установления диагноза ТЭЛА удается спасти лишь 70% пациентов. Но если патология была своевременно диагностирована и начато оптимальное лечение, то этот показатель может увеличиться до 98% процентов.
Как предотвратить тромбоэмболию легочной артерии?
Чтобы избежать тромбоэмболии лёгочной артерии необходимо профилактировать и своевременно лечить хронические заболевания. Одной из причин венозного тромбоза является варикозная болезнь. Любому человеку, подозревающему у себя данное заболевание нужно посетить специалиста флеболога и провести диагностику венозной системы нижних конечностей. После диагностики нужно следовать рекомендациям доктора. Также, пациентов, планирующих серьёзную операцию, следует оценивать на предмет риска тромбоза глубоких вен, а людям с высоким риском ТГВ могут потребоваться профилактические дозы антикоагулянтов до и после операции.
У кого развивается тромбоэмболия легочной артерии?
Почти все случаи ТЭЛА вызваны тромбозом глубоких вен. Таким образом, люди с большей вероятностью получить тромбоэмболию лёгочной артерии — это люди, склонные к тромбозу глубоких вен. Рассмотрим некоторые факторы риска ТЭЛА. Важными факторами являются неподвижность, тяжёлые соматические патологии и серьезное хирургическое вмешательство (особенно гинекологические операции, операции на тазу и нижних конечностях). Риск развития тромбоза глубоких вен или ТЭЛА в больнице можно значительно снизить, если как можно скорее активизировать пациента, чтобы он начал ходить. Лекарства, помогающие предотвратить тромбоз глубоких вен и ТЭЛА, также назначают тем пациентам, которые находятся в группе высокого риска.
Что вызывает тромбоэмболию легочной артерии?
Обычная причина тромбоэмболии лёгочной артерии — тромбоз глубоких вен (ТГВ).
Почти во всех случаях причиной является сгусток крови (тромб), изначально образовавшийся в глубокой вене нижней конечности (известный как тромбоз глубоких вен). Этот сгусток проходит через кровообращение и в конечном итоге застревает в одном из кровеносных сосудов легкого. Отколовшийся тромб теперь называется эмболом (и поэтому может вызвать эмболию). Большинство тромбозов глубоких вен возникает из вен ног или таза. Иногда ТЭЛА может возникать из-за тромба в вене руки или из тромба, образовавшегося в сердце. Однако, данные ситуации достаточно редки.
Другие причины тромбоэмболии лёгочной артерии
В редких случаях закупорка кровеносного сосуда легкого может быть вызвана эмболом, который не является тромбом. Это может быть:
- Жировая ткань из костного мозга сломанной кости (если сломана большая длинная кость, например, бедренная кость).
- Посторонний материал в результате нестерильной инъекции — например, при злоупотреблении наркотиками.
- Амниотическая жидкость при беременности или родах (редко).
- Попадание значительного объёма воздуха в вену (редко).
- Небольшой фрагмент ракового материала (опухоли), отколовшийся от более крупной опухоли различной локализации.
- Микотические эмболы — материал из очага грибковой инфекции.
Лечение легочной гипертензии
Терапия зависит от причины, которая привела к развитию легочной гипертензии. Нужно помнить, что давление в легочной артерии может превышать норму из-за таких факторов:
- физические нагрузки
- переохлаждение организма
- беременность
- пребывание в высокогорной местности
Облегчить состояние человека с легочной гипертензией можно при помощи ингаляции кислорода. Но она противопоказана тем, у кого есть сброс крови справа налево и артериальная гипертензия.
При хронических неспецифических заболеваниях легких снизить легочную гипертензию можно при помощи таких лекарств6
- блокаторы медленных кальциевых каналов
- аминофиллин
- нитраты
Но они не влияют на продолжительность жизни лиц с ЛГ, что было доказано исследованиями не более чем 20-30 лет назад. Снизить ЛГ и увеличить длительность жизни можно при помощи длительной низкопоточной оксигенотерапии.
Прием диуретиков уменьшает выраженность недостаточности правого желудочка. Но при назначении нужна определенная осторожность, потому что у пациентов с легочной гипертензией большой диурез может уменьшить преднагрузку на правый желудочек, снизится сердечный выброс. Актуален такой препарат как фуросемид, который назначают в дозе 20-40 мг в сутки. Принимают внутрь. Эффективен и гидрохлоротиазид в дозе 50 мг/сут внутрь.
Блокаторы медленных кальциевых каналов применябт для снижения давления в легочной артерии у пациентов с диагностированной легочной гипертензией. Эффект оказывает нифедипин в дозе 30-240 мг/сут или же дилтиазем в дозе 120-900 мг/сут.
Сердечные гликозиды не являются эффективными препаратами для лечения больных с ЛГ. Их можно применять в небольших дозах при фибрилляции предсердий для замедления ритма сердца. Нужно учитывать, что у пациентов с ЛГ в результате гипоксемии и гипокалиемии при терапии диуретиками быстрее развивается гликозидная интоксикация.
Если лечение медикаментами не дало результатов, рекомендована трансплантация легких или комплекса «сердце-легкие».
Каковы перспективы тромбоэмболии легочной артерии?
Это зависит от типа ТЭЛА и от наличия сопутствующих заболеваний.
Если лечение ТЭЛА лечится правильно и своевременно, прогноз будет хорошим, и большинство пациентов может полностью выздороветь.
Прогноз хуже, если существует серьезное заболевание, которое способствовало возникновению эмболии — например, запущенный рак. Массивная ТЭЛА труднее поддается лечению и опасна для жизни. ТЭЛА является серьезным заболеванием и может иметь высокий риск смерти, но он значительно снижается при раннем лечении.
Наиболее опасное время для осложнений или смерти — первые несколько часов после эмболии. Кроме того, существует высокий риск возникновения новой тромбоэмболии лёгочной артерии в течение шести недель после первой. Поэтому лечение необходимо начинать немедленно и продолжать не менее шести месяцев.
Осложнения тромбоэмболии легочной артерии
Большинство людей с ТЭЛА успешно лечатся и не имеют серьёзных осложнений. Однако тяжёлые осложнения возможны, в том числе:
- Коллапс — из-за воздействия сгустка крови на сердце и кровообращение. Это может вызвать остановку сердца, и может оказаться фатальным. ТЭЛА может вызвать перенапряжение сердца. Это может привести к состоянию, называемому сердечной недостаточностью, когда сердце качает меньше, чем обычно.
- Рецидив ТЭЛА. Сгустки крови могут снова возникнуть позже (так называемая рецидивирующая ТЭЛА). Предотвратить это помогает лечение антикоагулянтами.
- Кровотечение. Осложнения в связи с лечением. Лечение антикоагулянтами может иметь побочные эффекты. Главный из них — кровотечение в различных локализциях, например, из язвы желудка. Примерно у 3 из 100 пациентов будет значительное кровотечение из-за лечения ТЭЛА антикоагулянтами. Обычно этот тип кровотечения лечится успешно. Всё же почти всегда безопаснее принимать антикоагулянты, чтобы предотвратить повторную ТЭЛА, которая может быть ещё более тяжёлой.
- Хроническая лёгочная гипертензия. Если повторяются небольшие ТЭЛА, они могут способствовать развитию состояния, при котором в кровеносных сосудах легких имеется повышенное давление (легочная гипертензия).
Причины и патогенез
Легочная гипертензия делится на врожденную и приобретенную. Иначе эти формы называются первичной и вторичной. Среди причин повышенного давления в легочной артерии называют такие:
- хронические заболевания легких (бронхиальная астма, ХОБЛ, саркоидоз, интерстициальный фиброз легких, туберкулез, силикоз, асбестоз)
- заболевания сердца (сердечная недостаточность, приобретенные и врожденные пороки сердца)
- пребывание в высокогорной местности
- васкулиты
- воздействие лекарственных средств на организм
- ТЭЛА
Легочная гипертензия без обнаруженной причины называется первичной. Причиной ЛГ может быть рост давления в легочных венах. Рост провоцируют такие факторы:
- левожелудочковой недостаточности
- пороков митрального клапана
- сдавления легочных вен
- миксомы левого предсердия
Усиление легочного кровотока может также спровоцировать легочную гипертензию:
- открытый артериальный проток
- дефект межжелудочковой перегородки
- дефект межпредсердной перегородки
Среди причин рассматриваемого заболевания называют увеличение сопротивления легочных сосудов, что может быть спровоцировано:
- приемом препаратов, которые уменьшают аппетит (фенфлурамин), или химиотерапевтических средств
- обструкцией легочной артерии и ее ветвей
- воспалительными изменениями паренхимы легких
- разрушением легочного сосудистого русла (при хронических деструктивных заболеваний легких, эмфиземе легких)
- хронической альвеолярной гипоксией (например, при пребывании высоко в горах)
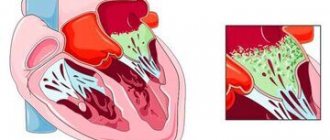
Клапанные пороки приводят к возникновению пассивной ЛГ как результата передачи давления из левого предсердия на легочные вены, а затем на систему легочной артерии. При стенозе митрального отверстия иногда может быть рефлекторный спазм артериол легких по причине увеличения давления в устьях легочных вен и в левом предсердии. Длительное время развивающаяся ЛГ приводит к необратимым склеротическим изменениям артериол и их облитерации.
Если у человека врожденные пороки сердца, ЛГ становится результатом увеличения кровотока в системе легочной артерии и сопротивления кровотоку в легочных сосудах. Левожелудочковая недостаточность, которая бывает при дилатационной кардиомиопатии, ишемической болезни сердца, гипертонии, также может вызвать легочную гипертензию, поскольку в левом предсердии и легочных венах становится выше нормы.
При хронических болезнях дыхательных органов ЛГ долгий период времени имеет компенсаторный характер, потому что гипоксическая легочная вазоконстрикция выключает из перфузии невентилируемые участки легких, из-за чего устраняется шунтирование в них крови, а гипоксемия уменьшается. На этом этапе применение такого препарата как аминофиллин снижает давление в малом круге кровообращения, уменьшает компенсаторную вазонстрикцию, снижает внутрилегочное шунтирование крови с ухудшением оксигенации. Когда болезнь легких прогрессирует, ЛГ становится фактором патогенеза формирования хронического «легочного сердца».