Гиперхолестеринемия – это заболевание, при котором уровень холестерина в крови повышается до патологических значений. Данное соединение с точки зрения нормальной физиологии является важным и полезным. В норме большая его часть вырабатывается организмом (до 80 %). Холестерин обеспечивает стабильность мембран клеток, участвует в синтезе витаминов, желчных кислот, гормонов. Однако при гиперхолестеринемии его уровень повышается, он откладывается на стенках сосудов, влияет на обменные процессы и приводит к развитию серьезных осложнений, среди которых инфаркт, инсульт, гипертоническая болезнь и др.
Классификация
Наиболее часто в клинической практике используется классификация гиперхолестеринемии по Фридериксону, в основе которой лежит разделение по преобладанию той или иной фракции холестерина:
- Тип I – увеличение концентрации хиломикронов (ХМ).
- Тип IIa – повышение уровня липопротеидов низкой плотности (ЛПНП).
- Тип IIb – высокое содержание липопротеидов низкой и очень низкой плотности (ЛПОНП и ЛПНП).
- Тип III – увеличение уровня липопротеидов промежуточной плотности (ЛППП).
- Тип IV – повышение значений ЛПОНП.
- Тип V – высокий уровень ЛПОНП и ХМ.
По происхождению гиперхолестеринемию подразделяют на:
1. Первичную
. Данная форма в свою очередь делится на:
- Полигенную. Наиболее частая разновидность. Вызвана сочетанием генетической предрасположенности и воздействия экзогенных факторов (питание, курение и т.д.).
- Семейную. Обусловлена различными наследственными нарушениями липидного обмена из-за генетических мутаций.
2. Вторичную
. Высокое содержание в крови холестерина, развивающееся на фоне некоторых заболеваний, эндокринных расстройств или приема лекарственных препаратов.
По степени увеличения в крови уровня холестерина выделяют:
- Легкую гиперхолестеринемию
– от 5,0 до 6,4 ммоль/л. - Умеренную гиперхолестеринемию
– от 6,5 до 7,8 ммоль/л. - Высокую гиперхолестеринемию
– 7,9 ммоль/л и выше.
Значение термина
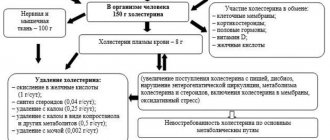
Прежде чем рассматривать гиперхолестеринемию, следует разобраться, что представляет собой холестерин. Это одно из многочисленных химических соединений, присутствующих в человеческом организме, которое относится к категории жирных веществ или липидов. Слово холестерин состоит из двух греческих слов «chole» – желчь, «steros» – твёрдый, что переводится как «твёрдая желчь». Вещество является природным жирным спиртом, поэтому во многих источниках его называют «холестерол».
Холестерин, с точки зрения физиологии организма, относится к необходимым и очень важным составляющим клеточных мембран, которые отвечают за их стабильность. Если говорить точнее, то каждая клеточная мембрана состоит из холестерина, и именно он определяет ее проницаемость и жесткость. Описываемое вещество входит в состав желчных кислот, обеспечивая нормальное пищеварение, а также участвует в синтезе витаминов и гормонов (половых и надпочечниковых).
Справка! На самом деле человеческий организм способен самостоятельно синтезировать необходимое для жизнедеятельности количество холестерина. Эту функцию выполняет главная железа – печень. В организме здорового человека 80 % холестерина продуцируется печенью и лишь 20 % поступает извне, то есть с продуктами питания.
Так как холестерин – жирная субстанция, с кровью, основная часть которой вода, он не может не смешиваться, не растворяться в ней. Для обеспечения возможности циркуляции в кровотоке вещество покрыто своеобразной оболочкой, образованной белковыми молекулами – протеинами. Липиды, имеющие протеиновую оболочку, носят название липопротеиды.
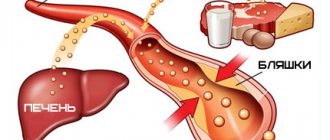
При этом для веществ данной группы характерны существенные отличия. Липопротеиновые частицы могут быть четырех видов: очень низкой плотности (ЛПОНП), низкой (ЛПНП), промежуточной (ЛППП) и высокой (ЛПВП). Первые три указанные разновидности содержат «плохой» холестерин, который способен откладываться на сосудистых стенках, формируя атеросклеротические бляшки. А ЛПВП имеют в своем составе «хороший» холестерин.
Они собирают холестерин со стенок сосудов и транспортируют его в печень. Затем в составе желчи он из печени выводится в желудочно-кишечный тракт. Именно таким образом «хорошая» форма холестерина, которую содержат ЛПВП, предупреждает развитие и прогрессирование атеросклероза.
Причины гиперхолестеринемии
Физиологические
Значения холестерина могут превышать норму и у здоровых людей. Например, изменения в балансе женских половых гормонов во время беременности вызывает увеличение уровня холестерина. После родов показатели возвращаются к норме. В случае неправильной подготовки перед сдачей биохимического анализа крови (прием жирной пищи накануне сдачи крови) холестерин оказывается выше нормы.
Наследственные нарушения обмена липидов
Данная группа заболеваний носит название «наследственные (семейные) гиперхолестеринемии». Они обусловлены мутациями генов, кодирующих экспрессию рецепторов липопротеидов (LDLR, АпоВ-100, PCSK9) или фермента липопротеинлипазы. Это приводит к нарушению катаболизма и поглощения липопротеидов клетками, в результате чего концентрация холестерина в крови начинает значительно возрастать.
Отличительной особенностью семейных форм гиперхолестеринемии является обнаружение очень высоких показателей холестерина (у гомозиготных больных он может достигать 20 ммоль/л) уже с раннего детства (5-7 лет). Все это ассоциировано с быстрым прогрессированием атеросклероза и развитием серьезных сердечно-сосудистых осложнений уже в 20-25-летнем возрасте. Для нормализации уровня холестерина требуется агрессивная липидснижающая терапия.
Ксантелазмы на веках — признак гиперхолестеринемии
Ожирение
Избыточный вес занимает первое место среди этиологических факторов гиперхолестеринемии и составляет более 90% всех ее случаев. Патогенез влияния избыточного веса на уровень холестерина выглядит следующим образом. Адипоциты выделяют большое количество биологически активных веществ, снижающих чувствительность клеток к инсулину, формируется инсулинорезистентность.
В результате активируется липолиз и высвобождение свободных жирных кислот (СЖК). Из поступающего в печень избытка СЖК синтезируется большое количество ЛПОНП – одной из фракций холестерина. Гиперхолестеринемия нарастает медленно и прямо пропорциональна степени ожирения, может постепенно вернуться к норме при снижении веса, однако при длительном течении становится необратимой.
Болезни почек
Причиной гиперхолестеринемии могут быть заболевания почек, сопровождающиеся нефротическим синдромом: начальная стадия гломерулонефритов, диабетическая или гипертоническая нефропатия, нефропатия при множественной миеломе. Возрастание показателей ХС связано с потерей с мочой белков-переносчиков и ферментов, участвующих в катаболизме липидов (лецитин-холестерин-ацетилтрансферазы, липопротеинлипазы).
Тяжесть гиперхолестеринемии коррелирует со степенью протеинурии. После специфической терапии основного заболевания и купирования нефротического синдрома уровень ХС обычно нормализуется, однако в части случаев остается повышенным длительное время, что может потребовать дополнительных лечебных мер для предупреждения прогрессирования атеросклероза.
Эндокринные расстройства
Особое место в структуре причин гиперхолестеринемии занимают болезни эндокринной системы. Недостаточность или избыточная продукция того или иного гормона вызывает значительные сдвиги на разных этапах липидного метаболизма.
- Сахарный диабет 2 типа.
Наиболее распространенная причина среди эндокринных заболеваний. Механизм развития гиперхолестеринемии такой же, как при ожирении (относительный дефицит инсулина, усиленный синтез ЛПОНП). Степень повышения ХС соответствует тяжести диабета. Для нормализации показателей необходима как противодиабетическая, так и липидснижающая терапия. - Гипотиреоз.
Тироксин и трийодтиронин стимулируют образование рецепторов ЛПОНП, регулируют активность холестерин-7-альфа-гидроксилазы – основного фермента синтеза желчных кислот. Снижение концентрации гормонов щитовидной железы при гипотиреозе приводит к замедлению катаболизма ЛПОНП и превращения холестерина в желчные кислоты. Гиперхолестеринемия умеренная, полностью обратимая. Исчезает вместе с остальными симптомами заболевания после заместительной гормонотерапии. - Болезнь/синдром Иценко-Кушинга.
Первичный и вторичный гиперкортицизм увеличивают содержание холестерина как прямо (гормоны коры надпочечников глюкокортикостероиды снижают количество ЛПОНП-рецепторов) так и опосредованно (через развитие стероидного сахарного диабета). Гиперхолестеринемия сильнее выражена и более стойкая, чем при гипотиреозе.
Холестаз
Повышение уровня холестерина в сыворотке может наблюдаться при болезнях печени и желчевыводящих путей, сопровождающихся внутри- или внепеченочным холестазом (застоем желчи). Гиперхолестеринемия вызвана нарушением утилизации ХС для выработки желчных кислот. Ее степень коррелирует с тяжестью холестаза.
Наиболее высокие показатели наблюдаются при первичном склерозирующем холангите, первичном и вторичном билиарном циррозе, менее выраженные – при паренхиматозных болезнях печени (алкогольном, вирусных гепатитах, жировой дистрофии печени). Устранение холестаза приводит к достаточно быстрой нормализации ХС.
Другие причины
- Аутоиммунные заболевания:
системная красная волчанка, гипергаммаглобулинемия. - Метаболические расстройства:
подагра, болезни накопления (болезнь Гоше, Нимана-Пика). - Психические заболевания:
нервная анорексия. - Прием лекарственных препаратов:
оральных контрацептивов, бета-адреноблокаторов, тиазидных диуретиков.
4.Лечение
Фактически, единственным способом медикаментозно повлиять на концентрацию холестерина в крови (в сторону ее снижения) являются препараты из фармакологической группы статинов. Однако к настоящему времени накоплен обширный медико-статистический материал, достоверно свидетельствующий, во-первых, о недостаточной эффективности этих средств (т.н. резидуальный сердечнососудистый риск при такой терапии остается на уровне 60-70%), во-вторых, о недопустимо высокой вероятности осложнений и побочных эффектов, в т.ч. весьма тяжелых.
Поэтому одной из первоочередных задач современной научно-исследовательской медицины является поиск и апробация альтернативных, более действенных и безопасных способов контроля концентрации как общего холестерина, так и отдельных его фракций.
Однако статины в любом случае играют роль ultima ratio («последний довод»), к которому следует прибегать лишь при отсутствии эффекта от всех прочих мер. Начинают всегда с обследования и лечения выявленной патологии, часто латентной или малосимптомной (хронические соматические заболевания, эндокринно-метаболические расстройства и пр.), с самой серьезной коррекции образа жизни и повседневного рациона, цикла отдыха и нагрузок (физических и психических); с нормализации индекса массы тела и категорического отказа от вредоносных привычек.
При таком подходе фармакотерапия, скорее всего, не понадобится.
Диагностика
Лабораторно гиперхолестеринемия выявляется при исследовании венозной крови. Помимо концентрации общего ХС большую информативность несет определение его фракций и триглицеридов. Для дифференциальной диагностики важное значение имеет возраст пациента и другие анамнестические данные – прием медикаментов, наличие близких родственников с подтвержденной семейной формой гиперхолестеринемии. Для уточнения этиологического фактора проводится следующее обследование:
- Рутинные лабораторные анализы.
Измеряется содержание печеночных трансаминаз (АЛТ, АСТ), маркеров холестаза (щелочной фосфатазы, гамма-глутамилтранспептидазы), глюкозы. При подозрении на нефротический синдром проводится общий анализ мочи, анализ на микроальбуминурию, суточную протеинурию. - Гормональные исследования.
Определяется концентрация ТТГ, тиреоидных гормонов (свободные Т4 и Т3). Для подтверждения гиперкортицизма проверяется уровень кортизола в крови после выполнения малой и большой дексаметазоновых проб. - Иммунологические тесты.
Проводятся анализы на маркеры вирусных гепатитов (HBsAg, HCV), антимитохондриальные (АМА), антинейтрофильные (ANCA) антитела. - УЗИ.
На УЗИ органов брюшной полости могут обнаруживаться камни желчного пузыря, утолщение стенок, признаки жировой инфильтрации в печени. - Генетические исследования.
В случае подозрения на наследственную гиперхолестеринемию методом полимеразной цепной реакции выявляются мутации генов рецепторов LDLR, PSCK-9, АпоB-100.
Для медикаментозной коррекции гиперхолестеринемии назначают разные группы препаратов
Коррекция
Консервативная терапия
При обнаружении гиперхолестеринемии необходимо обязательно обратиться к врачу для выяснения причины этого лабораторного феномена и подбора грамотного лечения. Большое внимание уделяется борьбе с основным заболеванием (иммуносупрессивной терапии при нефротическом синдроме, гормонозаместительной при гипотиреозе, желчегонной при холестазе), так как его устранение может привезти к нормализации уровня ХС без дополнительного вмешательства.
Немедикаментозные методы коррекции гиперхолестеринемии включают полный отказ от курения, ограничение употребления алкоголя. Также пациентам, страдающим ожирением, для снижения массы тела необходимо соблюдать диету с уменьшением в рационе доли животных жиров (сливочное масло, жареное мясо, колбасы) и увеличением растительных жиров (овощи, морепродукты), фруктов и цельнозерновых продуктов, регулярно выполнять различные физические упражнения.
Для медикаментозной коррекции гиперхолестеринемии применяются следующие лекарственные препараты:
- Статины
(аторвастатин, розувастатин). Наиболее эффективные и часто назначаемые средства для снижения уровня ХС. Механизм действия основан на подавлении синтеза ХС в печени. - Фибраты
(клофибрат). Данные ЛС стимулируют активность фермента ЛПЛ, тем самым ускоряют деградацию ЛП. Снижают не только ХС, но и триглицериды, поэтому нередко становятся препаратами выбора у больных, страдающих сахарным диабетом. - Эзетимиб
. Ингибирует всасывание ХС в кишечнике. Используется в комбинации со статинами. - Ингибиторы PCSK9
(алирокумаб). Это моноклональные антитела, которые связываются с рецепторами ЛПНП в печени, что стимулирует распад липопротеидов. Назначаются при неэффективности статинов. - Секвестранты желчных кислот
(холестирамин, колестипол). Представляют собой ионообменные смолы, подавляющие абсорбцию желчных кислот в кишечнике. Истощение запасов ЖК активирует их синтез из холестерина в печени. Применяются у пациентов с холестазом. - Никотиновая кислота
. Данный препарат уменьшает поступление жирных кислот в печень, из-за чего подавляется синтез ЛП. Обладает слабым гипохолестеринемическим эффектом, поэтому используется как дополнение к другим препаратам. - Омега-3-жирные кислоты
. Эйкозапентаеновая и докозагексаеновая кислоты являются компонентами рыбьего жира. Данные вещества связываются с ядерными рецепторами PPAR клеток печени, что приводит к снижению сывороточного уровня липидов.
Хирургическое лечение
Одно из обязательных условий в эффективном лечении гиперхолестеринемии – нормализация массы тела. Пациентам с морбидным ожирением (индекс массы тела выше 40), особенно в сочетании с сахарным диабетом 2 типа, при безуспешности консервативных методов показаны бариатрические операции – бандажирование желудка, желудочное шунтирование или резекция.
Если гиперхолестеринемия вызвана холестазом вследствие желчнокаменной болезни, выполняется хирургическое удаление желчного пузыря (холецистэктомия). Пациентам с болезнью Иценко-Кушинга проводится эндоскопическая трансназальная аденомэктомия (удаление аденомы гипофиза). При синдроме Иценко-Кушинга прибегают к двусторонней адреналэктомии.
Прогноз
Гиперхолестеринемия приводит к отложению ХС на стенках артериальных сосудов, формированию атеросклеротических бляшек, сужению просвета и ухудшению кровоснабжения органов и тканей. Основное клиническое значение это имеет для коронарных и мозговых артерий. Поэтому длительное повышение концентрации холестерина является неблагоприятным прогностическим фактором в отношении сердечно-сосудистых заболеваний и ассоциировано с такими грозными осложнениями как острый инфаркт миокарда и острое нарушение мозгового кровообращения.
Симптомы
Главное коварство дислипидемии состоит в том, что до определенного времени признаков ее присутствия человек не замечает. Поэтому продолжает жить обычной жизнью, не меняя своих укоренившихся привычек. А между тем уровень холестерина в его крови увеличивается. Если высокие показатели будут сохраняться длительное время, то первыми проявлениями данного нарушения станут:
- Ксантомы – относительно плотные узелки в области сухожилий.
- Ксантелазмы – подкожные отложения на веках глаз. Из-за желтого цвета их бывает сложно отличить от остальных участков кожи.
- Липоидная дуга – ободок холестерина на роговице глаза белого или серовато-белого оттенка.
При развитии атеросклероза на фоне гиперхолестеринемии клиническая картина дополнится симптоматикой поражения внутренних задействованных в патологическом процессе органов, а впоследствии могут развиться различные осложнения.
Ксантелазма века при гиперлипидемии