Диагностика
Заболевание можно выявить при неврологическом осмотре и по особым жалобам пациента. Чтобы уточнить диагноз, специалист дополнительно может назначить инструментальные исследования:
- Реоэнцефалография – помогает оценить кровообращение. При необходимости ее дополняют магнитно-резонансной томографией или ангиографией сосудов.
- Эхоэнцефалография – оценивает, в каком виде находится ликворная система. При смешении можно заподозрить образование (гематому, опухоль или абсцесс), которое может спровоцировать вестибулярную атаксию.
- Электроэнцефалография – помогает проанализировать биоэлектрическую активность мозга.
- Томография компьютерная и магнитно-резонансная – позволяют обнаружить демиелинизирующие процессы мозга и наличие новообразований.
- Рентгенография черепа и позвоночника – проводится при подозрении на возможность краниовертебральной аномалии.
Кабинет пациента
Заказать звонок
Симптомы и лечение синдрома позвоночной артерии
Из этой статьи вы узнаете: что такое синдром позвоночной артерии. Какие заболевания приводят к возникновению патологии. Проявления этого синдрома и методы обследования для установки диагноза. Методы коррекции возникших нарушений.
Содержание:
Причины возникновения
КлассификацияПроявления синдромаДиагностикаЛечение
Прогноз
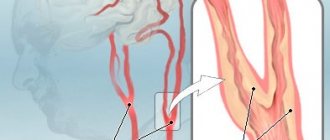
Синдромом позвоночной артерии (сокращенно СПА) называют сочетание симптомов со стороны головного мозга, сосудистой и вегетативной системы, возникших на фоне поражения нервного сплетения самой артерии, деформации ее стенки или сужения просвета.
В медицинской среде такую патологию принято связывать с заболеваниями шейного отдела позвоночника, но предрасполагающими факторами у части пациентов служат анатомические особенности самой артерии или сопутствующие заболевания сосудов, приводящие к изменению эластичности их стенки и (или) сужению просвета.
Независимо от причины, клинические проявления синдрома связаны с двумя механизмами, которые часто сочетаются, ухудшая течение болезни:
1. Сдавливание, или компрессия, артерии ведет к нарушению кровотока в части головного мозга. 2. Раздражение, или ирритация, нервных волокон, которые окружают сосуд, приводит к активации веществ, вызывающих сужение артериальной стенки. Это еще больше нарушает поступление крови к структурам центральной нервной системы.
Негативные проявления СПА включают:
1. повышенный риск развития острого нарушения кровоснабжения головного мозга временного или постоянного характера (транзиторная ишемическая атака, инсульт); 2. снижение трудоспособности в связи с необходимостью ряда ограничений на движения и условия окружающего пространства; 3. значительный психологический дискомфорт на фоне клинических проявлений, особенно у молодых пациентов.
Проведение необходимого лечения значительно уменьшает проявления синдрома, но не избавляет от него полностью.
Даже после хирургических методов коррекции часто есть остаточные явления заболевания, сохраняется необходимость на ограничительный режим труда и отдыха. Терапия значительно снижает риск острых сосудистых проявлений со стороны головного мозга и опасность фатального нарушения кровотока. Проблемой диагностики, выбора тактики ведения и лечения пациентов с СПА занимаются неврологи и нейрохирурги.
Факторы, повышающие риск развития
| Группа | Непосредственные факторы |
| Особенности анатомии артерии | Деформация Извитость Перегиб Нарушение строения стенки Неправильный ход |
| Заболевания, ведущие к уменьшению просвета сосуда | Атеросклероз Гипертония Артериит (воспаление стенки) Тромбоз и эмболия |
Синдром позвоночной артерии возникает при следующих заболеваниях, которые вызывают сдавливание сосуда:
Остеохондроз
– патологические деструктивные изменения диска между двумя позвонками, которые начинаются в центральной части (ядре), прогрессивно распространяясь на всю двигательную часть позвонка.
Деформирующий спондилез
– изменения связаны с процессами старения организма, когда на фоне снижения кровотока в капиллярах нарушается питание межпозвонковых дисков, они теряют свою упругость и уменьшаются в размере. Это ведет к формированию костных выростов (остеофитов) на передней и боковой части позвонка.
Деформирующий спондилоартроз
– патология межпозвоночных суставов, возникающая из-за профессиональных вредностей или особенностей формирования костно-мышечной системы.
Деформирующий остеоартроз позвоночника
– один из элементов системного деструктивного поражения суставов остеоартроза. Затрагивает от двух и более двигательных сегментов позвонков.
Оссифицирующий лигаментоз (болезнь Форестье)
– системное поражение связочного аппарата скелета человека, характеризуется отложением в связках кальция, который прогрессивно снижает их растяжимость и подвижность.
Аномалия Киммерли
– патологическое строение первого шейного позвонка.
Базилярная импрессия
– нарушение расположения затылочной кости, она оказывается вдавленной в полость черепа, сдавливая позвоночник.
Травмы шейного отдела позвоночника
, связанные с резким переразгибанием. Сдавливание артерии мышцами шеи в определенных положениях головы.
Деструктивные изменения при шейной локализации остеохондроза ведут к развитию СПА у 42,5–50 % пациентов.
Классификация
Синдром позвоночной артерии классифицируют по основному причинному механизму возникновения, но в большинстве случаев заболевание имеет смешанную природу.
| Механизм возникновения | Его особенности |
| Компрессионный | Сдавление просвета сосуда снаружи |
| Ирритативный | Раздражение нервных волокон околососудистого сплетения |
| Ангиоспастический | Рефлекторное сужение просвета артерии в ответ на механическую активацию рецепторов в стенке |
| Смешанный | Любое сочетание перечисленных вариантов |
Проявления синдрома
Пациенты с СПА испытывают постоянные сложности при выполнении любых дел. Каждое неверное движение может вызвать клинические проявления, вынуждая пациента ограничивать себя в трудовой и бытовой деятельности. Сами симптомы достаточно мучительны и нарушают психологическое спокойствие заболевших, заставляя обращаться к врачам, чтобы это исправить.
В клиническом течении синдрома различают две фазы развития:
| Фаза | Ее характеристика |
| 1. Функциональная, или дистоническая | Нестойкость симптомов Хороший ответ на лечение Низкий риск развития инсульта |
| 2. Органическая, или ишемическая | Появление очага стойкого нарушения кровотока Высокий риск развития острого заднемозгового инсульта Эффект от лечения снижен, возможны остаточные явления со стороны головного мозга |
У синдрома позвоночной артерии симптомы очень вариабельны и затрагивают множество функций:
| Клинический вариант симптома | Его проявления |
| Заднешейный симпатический синдром (Барре-Льеу) | Болевой синдром в области шеи и затылка с отражением (иррадиацией) в область лба Боль постоянная, пульсирующая Усиливается утром после сна, при движении и тряске, резких поворотах головой Шум в ушах Снижение слуха Вспышки перед глазами |
| Базилярная мигрень | Приступ начинается с изменения зрения (искры, выпадение части образа) Выраженное головокружение и нарушение походки Несвязная речь Шум в ушах Боли в задней части головы |
| Вестибуло-атактический синдром | Нарушение походки и равновесия Тошнота и рвота Головокружение Темнота в глазах Частый пульс Повышение АД |
| Кохлеовестибулярный синдром | Снижение слуха Шум в ушах, изменяющийся при поворотах головы Неустойчивость при ходьбе Покачивания |
| Зрительный, или офтальмический, синдром | Вспышки, мерцания перед глазами Ухудшение зрения Слезотечение Быстрая усталость глаз Покраснение глаз Чувство, что в глаза «насыпали песка» Периодически выпадение части видимой картинки |
| Синдром вегетативных нарушений | Ощущение, что бросает в жар или холод Повышение потоотделения Холодные ноги и руки Затруднение при глотании Нарушения голоса Бессонница или сонливость |
| Вертебральный синкопальный синдром (Унтерхарншайдта) | Короткий приступ потери сознания при определенных движениях шеей или длительном нахождении в неудобной позе |
| Транзиторная ишемическая атака | Нарушения активных движений в конечностях Изменения чувствительности кожи Потеря зрения Нарушение равновесия при ходьбе Головокружение с тошнотой и рвотой Двоение в глазах Невозможность говорить и глотать |
| Приступы дроп-атаки | Внезапный паралич всего тела с падением после запрокидывания головы. Длительность приступа от нескольких секунд до минуты |
| Психические изменения | Неприятные ощущения инородного материала в верхней половине тела Отказ от еды Снижение всех видов активности Мысли о смертельной болезни и невозможности от нее вылечиться |
Заболевание может себя проявлять только одним из перечисленных вариантов или их сочетанием.
Диагностика
Синдром позвоночной артерии – многоликое заболевание, которое зачастую имитирует различные патологии органов зрения, слуха и шеи, головного мозга. Поэтому основной метод установки правильного диагноза – тщательный опрос пациента, чтобы выявить превалирующий синдром заболевания.
Для уточнения причины патологии требуется пройти ряд дополнительных процедур:
| Исследование | Цель |
| Рентген шейного отдела позвоночника и костей черепа с функциональными нагрузками | Первичная оценка костных элементов Выявление грубой патологии скелета |
| Ультразвуковое сканирование сосудов шеи и головы | Осмотр самой артерии на предмет анатомических изменений, патологии стенки и просвета, выявление сдавлений и перегибов сосуда |
| Мультиспиральная компьютерная томография | Оценка всех костных структур , выявление патологии, связанной с разрушением элементов позвоночного столба |
| Магнитная томография шейного отдела и сосудов головы и шеи | Оценка «мягких» элементов скелета (диски, связки), выявление патологии со стороны самой артерии и ее ветвей |
| Ангиография | Уточняющий метод в сложных диагностических ситуациях Показана при подозрении на закупорку артерии тромбом для выбора последующего лечения |
Лечение
Синдрома позвоночной артерии лечение включает как лекарственное воздействие на сосуды и окружающие их ткани, так и оперативные способы коррекции сдавливания костными структурами позвонков. Полного излечения от заболевания нет, так как патологические процессы в элементах позвоночного столба необратимы.
Но комплексное воздействие на все элементы механизма возникновения позволяет замедлить и (или) остановить изменения, а также уменьшить клинические проявления синдрома.
Лекарственные способы коррекции
1. Препараты для снятия отека и воспаления
При уменьшении просвета костного канала первыми сдавливаются венозные сосуды, на фоне нарушения оттока крови от головного мозга происходит усиление компрессии позвоночной артерии. Любое длительное сдавливание приводит к местной воспалительной реакции. Поэтому лечение СПА начинают именно с этих лекарственных препаратов:
— Троксерутин; — Диосмин; — Нимесулид; — Целекоксиб; — Лорноксикам.2. Лекарства, нормализующие кровоток в артерииНа фоне нарушения нормального кровоснабжения структур головного мозга возрастает риск развития инсульта и транзиторных атак. Для профилактики осложнений используют:- Пентоксифиллин; — Винпоцетин; — Циннаризин; — Ницерголин; — Инстенон. 3. Препараты для защиты нервных клетокВ условиях недостатка кровотока нейроны подвергаются воздействию свободных радикалов и страдают от недостатка кислорода. Лекарственные средства из данной группы показаны в фазу органических нарушений при СПА с целью профилактики развития стойкого нарушения мозговой функции. — Цитиколин; — Глиатилин; — Актовегин; — Церебролизин; — Пирацетам; — Мексидол; — Милдронат; — Суматриптан; — Витамины группы В; — Спазмолитики. 4. Не лекарственное лечение направлено на снятие спазма окружающих позвоночник мышц и улучшение кровотока в этой зоне — массаж; — иглорефлексотерапию;- PRP терапию;- физиотерапию (УВЧ, ударная волна, лазер HILL, магнит, амплипульс); — лечебную гимнастику и физкультуру; — санаторное лечение.
Хирургические методики коррекции
Для снятия давления на артерию используют ряд техник для нормализации опорной функции позвоночного столба:
1. Пункционный спондилодез
– фиксирование двух соседних позвонков относительно друг друга
2. Фенестрация дисков между позвонками
– создание в них искусственных дефектов для разрастания соединительной ткани
3. Аутодермопластика дисков
– замена межпозвоночного диска собственными тканями
4. Замена диска
— титаново-никелевым эксплантом
Прогноз
Синдром позвоночной артерии не поддается полному излечению. Это обусловлено причинными патологическими факторами – изменения костно-суставного компонента позвоночного столба не подвергаются обратному развитию. Любые оперативные техники дают временный или неполный терапевтический эффект.
Лекарственная коррекция направлена на уменьшение клинических проявлений заболевания, но практически не оказывает влияния на первичную причину патологического процесса.Несмотря на это, все методы лечения значительно облегчают течение заболевания и приостанавливают его прогрессирование.
Подробнее
Лечение
Показан прием антигипертензивных средств, а также препаратов, которые способствуют снижению холестерина. Человеку даются советы по изменению своего образа жизни, назначается специальная диета. Обязательное условие – отказ от курения.
Для урегулирования кровоснабжения и работы нервной системы, а также снятия признаков показано использование антиоксидантов – актовегин, милдронат, мексидол. Рекомендованы такие препараты, как кавинтон, инстенон и трентал.
При ишемии в симптоматическую терапию включаются антидепрессанты, как правило, бензодиазепинового типа. Среди них наименьшее количество побочных эффектов имеет грандаксин.
Неврологи, которые занимаются больными в курс реабилитационных процедур, обычно включают в лечение физиотерапевтические процедуры.
В некоторых случаях для терапии специалисты прибегают к оперативному вмешательству. При этом операция делается на позвоночной артерии, в месте пересечения сосудодвигательных волокон. Такое вмешательство помогает достичь понижения спазмов в артерии и улучшить кровоток.
При физиатрии нужно ежедневно контролировать артериальное давление и сдавать анализы крови на уровень холестерина.
Синдром позвоночной артерии (СПА)
Термин СПА в определенной степени является собирательным понятием и объединяет комплекс церебральных, сосудистых, вегетативных синдромов, возникающих вследствие поражения симпатического сплетения позвоночной артерии, деформации ее стенки или изменения просвета.
По различным данным частота дисгемий в вертебробазилярном бассейне составляет от 25 до 30 % всех нарушений мозгового кровообращения, в том числе до 70 % транзиторных ишемических атак. В структуре причин, вызывающих нарушение кровотока в вертебробазилярном бассейне (ВББ), значительное место занимают атеросклеротические поражения позвоночных артерий (ПА), гипоплазия, аномалии костного ложа, поражение краниовертебрального перехода, патологическая извитость и смещение устья позвоночной артерии.
Наиболее существенным этиопатогенетическим фактором развития данных нарушений является патология шейного отдела позвоночника, в последние годы имеющая значительную распространенность, в особенности у лиц молодого возраста. Ведущее место в патогенезе данных нарушений отводится дегенеративно-дистрофическим процессам шейного отдела позвоночного столба и аномальным процессам со стороны атланта, которые нарушают кровоток в позвоночных артериях, вызывают нарушения мозгового кровообращения. Данные изменения относятся к группе компрессионных сужений позвоночных артерий, возникающих под влиянием многих внесосудистых факторов, и объединяются термином синдром позвоночной артерии (СПА). В МКБ-10 синдром позвоночной артерии рассматривается под шифром G99.2 и включает в себя клинику заднешейного симпатического синдрома, повторяющиеся эпизоды вертебробазилярной недостаточности, эпизоды дроп-атак, синдром Унтерхарншайдта.
Этиологические факторы СПА можно разделить на 3 основные группы:
- Окклюзирующие заболевания артерий (атеросклероз, тромбозы, эмболии, артерииты различного генеза);
- Деформации артерий (патологическая извитость, перегибы, аномалии структуры и хода);
- Экстравазальные компрессии артерий (сдавление их костными аномалиями, ребрами, мышцами, остеофитами и суставными отростками шейных позвонков, рубцами, опухолями и пр.).
Множественность этиологических факторов развития данного процесса несколько «размывает» трактовку СПА, т.к. под данным понятием можно подразумевать практически любое поражение сосуда, включая острые нарушения мозгового кровообращения в вертебробазилярном бассейне. Но в клинической неврологической практике, как правило, диагноз СПА выставляется пациентам, имеющим определенный набор жалоб и клинических синдромов, которые можно связать с дегенеративно-дистрофическими поражениями или аномалиями шейного отдела позвоночника. Таким образом, несмотря на такую полиэтиологичность СПА, в клинической практике под данным термином подразумевается компрессионный вариант данного синдрома. На наш взгляд, более корректным является применение термина «вертеброгенный синдром позвоночной артерии» (ВСПА). Однако анализ имеющихся литературных данных позволяет сделать вывод о том, что в научной и клинической практике СПА является отображением именно вертеброгенного характера дисгемии в данном бассейне. И здесь мы столкнулись с другой крайностью — большинство цитируемых нами авторов ассоциировали СПА исключительно с заднешейным симпатическим синдромом (синдром Барре — Льеу), обходя при этом вниманием другие возможные клинические проявления компрессионного воздействия на ствол или вегетативное сплетение ПА. Исходя из этого мы в дальнейшем будем применять термин «синдром позвоночной артерии» для обозначения вертеброгенного характера процесса.
Анатомические предпосылки развития вертеброгенного СПА
Для понимания патогенеза развития компрессионного синдрома ПА необходимо иметь представление об анатомических особенностях данного сосуда. Различают экстра- (I–III сегменты) и интракраниальный (IV сегмент) отделы ПА. Сегмент I начинается с места выхода ПА из подключичной артерии и заканчивается на уровне входа в костный канал. Сегмент II находится в костном канале на протяжении С II С VI позвонков; сегмент III — от места выхода из костного канала на уровне С II до входа в полость черепа (на этом участке находятся изгибы ПА); сегмент IV– интракраниальный — от входа артерии в череп до ее слияния с ПА противоположной стороны. Одной из важнейших особенностей строения шейного отдела позвоночника является наличие отверстий в поперечных отростках VI–VII шейных позвонков. Эти отверстия образуют канал, через который проходит основная ветвь подключичной артерии — позвоночная артерия с одноименным симпатическим нервом (нерв Франка).
Позвоночная артерия при выходе из канала направляется к большому затылочному отверстию, делая изгибы. Затем у нижнего края варолиева моста обе позвоночные артерии соединяются, образуя основную артерию. Вертебральнобазилярный бассейн соединяется с каротидным через виллизиев круг. Позвоночная артерия васкуляризирует обширную территорию: сегменты спинного мозга от С I до Д III включительно (верхний медуллярный сосудистый бассейн), внутреннее ухо, стволовые структуры головного мозга с его ретикулярной формацией и витальными центрами, затылочные доли, медиобазальные отделы височных долей, мозжечок, задние отделы гипоталамической области. От звездчатого ганглия, образованного симпатическими центрами С III D I сегментов спинного мозга, отходит позвоночный нерв (задний шейный симпатикус, или нерв Франка). Последний вступает в канал поперечных отростков, густо оплетая своими веточками позвоночную артерию. Помимо этого, от позвоночного нерва отходят ветви, участвующие в формировании синувертебрального нерва Люшка. Последний иннервирует капсульно-связочный аппарат шейных позвоночно-двигательных сегментов, надкостницу позвонков и межпозвоночные диски.
Возможность поражения ПА при шейном остеохондрозе определяется ее топографо-анатомическим положением. Значительная часть экстракраниального отрезка ПА проходит в подвижном костном канале, образованном поперечными отростками шейных позвонков и рудиментами ребер. При этом боковая стенка артерии прилежит к унковертебральному сочленению, а задняя — соседствует с верхним суставным отростком. На уровне С I –С II артерия прикрыта лишь мягкими тканями, преимущественно нижней косой мышцей головы. Также важное патогенетическое значение в развитии СПА имеет состояние периваскулярных сплетений и нижнего шейного симпатического узла, определяющего симпатическую иннервацию позвоночной артерии.
Основными патогенетическими механизмами синдрома ПА являются компрессия ствола артерии, вегетативного сплетения и сужение просвета сосуда в связи с рефлекторным спазмом, способствующие снижению притока крови к задним отделам мозга с последующей недостаточностью мозгового кровообращения.
Остеофиты, образующиеся при остеохондрозе и деформирующем спондилезе в области унковертебральных сочленений, оказывают наибольшее компрессирующее влияние на позвоночную артерию. Смещение и компрессия позвоночных артерий при шейном остеохондрозе могут наблюдаться и в результате подвывиха суставных отростков позвонков. Вследствие патологической подвижности между отдельными сегментами (два позвонка, соединенные диском) шейного отдела позвоночного столба позвоночная артерия травмируется верхушкой верхнего суставного отростка нижележащего позвонка. Наиболее часто позвоночная артерия оказывается смещенной и сдавленной на уровне межпозвоночного хряща между V и VI шейными позвонками, несколько реже — между IV и V, VI и VII и еще реже — в других местах.
Определенная роль отводится аномальным процессам в области атланта, которые нарушают кровоток в позвоночных артериях. Также патогенетическими вариантами развития синдрома ПА при дегенеративно-дистрофических процессах могут быть унковертебральный артроз, артроз дугоотростчатых суставов, патологическая подвижность, задний разгибательный подвывих суставных отростков по Ковачу, блокады и нестабильность суставов головы, грыжи дисков, рефлекторные мышечные (нижняя косая мышца головы, передняя лестничная мышца) компрессии, расположение позвоночных артерий в отверстиях костного канала поперечных отростков шейных позвонков, легко смещающихся относительно друг друга при движениях головы и шеи. Кроме того, они тесно прилегают к телам позвонков. При этом даже в обычных физиологических условиях происходит сдавление и ограничение кровотока в одной или обеих артериях. В норме кровообращение в них обычно не нарушается в силу достаточных компенсаторных возможностей. Положение меняется при гипоплазии (анатомическом сужении) или атеросклеротических стенозах артерий. Тогда экстравазальные факторы (компрессия суставными отростками при нестабильности шейного отдела позвоночника или остеофитами в унковертебральных областях и др.) становятся решающими причинами недостаточности кровообращения в ВББ. Сдавление позвоночных артерий возможно также мышцами шеи (лестничными, длинной мышцей шеи, нижней косой мышцей головы) при их сокращении при определенных положениях головы. Наиболее частой причиной развития синдрома позвоночной артерии является унковертебральный артроз. При учете чрезвычайно тесных функциональных и топографо-анатомических взаимоотношений этого сочленения с позвоночной артерией понятно, что даже небольшие унковертебральные экзостозы могут оказывать механическое воздействие на позвоночную артерию. Вначале остеофиты вызывают динамическую ирритацию ее симпатического сплетения лишь при определенных положениях или движениях в шейном отделе позвоночника. Выраженные костно-хрящевые разрастания унковертебрального сочленения могут вызвать грубое сдавление просвета канала позвоночной артерии.
Среди значимых факторов СПА также можно выделить аномалии Киммерли, Пауэрса, базилярную импрессию. Кроме механической компрессии может возникать спазм сосуда в результате раздражения периартериального нервного сплетения. Чаще всего наблюдается сочетание этих факторов.
Клиническая классификация синдрома позвоночной артерии (Калашников В.И., 2009)
- Патогенетические факторы СПА (по характеру компрессионного воздействия на ПА).
- Подвывих суставных отростков позвонков.
- Патологическая подвижность (нестабильность, гипермобильность) позвоночно-двигательного сегмента.
- Сдавление остеофитами.
- Спазм сосуда в результате раздражения периартериального нервного сплетения.
- Сдавление в области атланта (аномалия Клиппеля — Фейля, аномалия Киммерли, аномалии атланта, платибазия).
- Унковертебральный артроз.
- Артроз дугоотростчатых суставов.
- Блокады и нестабильность суставов.
- Грыжи межпозвонковых дисков.
- Рефлекторные мышечные компрессии.
- Клинические стадии СПА.
- По степени гемодинамических нарушений.
- Дистоническая (функциональная).
- Ишемическая (органическая).
Функциональная стадия синдрома позвоночной артерии характеризуется тремя группами симптомов: головная боль с сопутствующими вегетативными нарушениями, кохлеовестибулярные расстройства, зрительные расстройства. Головная боль пульсирующая или ноющая, жгучая, постоянная и усиливающаяся приступообразно, особенно при движениях головой, при ее продолжительном вынужденном положении, распространяется от затылка вперед ко лбу. Кохлеовестибулярные нарушения также могут проявляться в форме пароксизмальных несистемных головокружений (ощущение неустойчивости, покачивания) или системных головокружений. Они могут сочетаться с паракузиями, легким снижением слуха и давать повод для смешения с болезнью Меньера.
Зрительные нарушения ограничиваются следующим: потемнение в глазах, ощущение песка, искр и другие проявления фотопсии, легкие изменения тонуса сосудов глазного дна.
В условиях продолжительных и интенсивных сосудистых спазмов возможно развитие очагов стойкой ишемии — органической стадии синдрома позвоночной артерии.
Органическая стадия позвоночной артерии проявляется преходящими и стойкими нарушениями мозгового кровообращения. Преходящие нарушения кровообращения в вертебробазилярной системе проявляются в виде головокружения, атактических нарушений, тошноты, рвоты, артикуляционных нарушений. Существуют и другие формы преходящих ишемий мозга, характерных для вертеброгенных поражений позвоночных артерий. Как правило, они возникают в момент поворота или наклона головы. К данной патологии относятся приступы внезапного падения при сохранении сознания длительностью до нескольких минут (дроп-атаки — drop attack), а также приступы с потерей сознания продолжительностью от двух-трех до десяти — пятнадцати минут (синкопальные состояния). Регресс симптоматики наступает обычно в горизонтальном положении. После приступов отмечаются общая слабость, головные боли, шум в ушах, фотопсия, вегетативная лабильность. Патогенетическим механизмом данных пароксизмов является транзиторная ишемия ствола мозга с локализацией в зоне перекреста пирамид (при дроп-атаках) и ретикулярной формации (при синкопальных приступах).
По характеру гемодинамических нарушений:
- Компрессионная.
- Ирритативная.
- Ангиоспастическая.
- Смешанная.
При компрессионном варианте сужение просвета сосуда происходит путем механического сдавливания стенки артерии. Ирритативный вариант синдрома формируется в результате вертебрального раздражения эфферентных симпатических волокон позвоночного сплетения, вызывающего спазм сосуда. Как правило, в клинической практике встречаются смешанные (компрессионно-ирритативные) варианты данного синдрома. Ангиоспастический синдром проявляется в виде рефлекторного спазма, возникающего в ответ на раздражение рецепторов в области пораженных ПДС. При ангиоспастическом синдроме преобладают диффузные вегетососудистые нарушения, в меньшей степени связанные с поворотами головы. Компрессионно-ирритативный вариант синдрома чаще ассоциируется с патологией нижнешейного отдела позвоночника, рефлекторный — с патологией верхнешейного отдела.
Клинические варианты СПА
- Синдром Барре Льеу (заднешейный симпатический синдром).
Клинически характеризуется головными болями в шейно-затылочной области с иррадиацией в передние отделы головы (по типу «снимания шлема»). Головная боль бывает постоянной, особенно по утрам после сна на неудобной подушке, при ходьбе, тряской езде, при движениях шеи. Головные боли могут носить пульсирующий или стреляющий характер, начинаются с шейно-затылочной области и распространяются на теменную, височную и лобную области. Боли усиливаются при повороте головы, в ночное время и после сна. Головная боль сопровождается вегетативными нарушениями, кохлеовестибулярными и зрительными расстройствами.
- Базилярная мигрень.
Мигренозный приступ, начинающийся двусторонними зрительными нарушениями, сопровождающийся головокружением, атаксией, дизартрией, шумом в ушах. На высоте приступа развивается резкая головная боль в затылочной области, сопровождающаяся рвотой и в ряде случаев потерей сознания. Базилярная мигрень не является следствием компрессии непосредственно ПА, в ее основе лежит сужение основной артерии (ОА) и/или ее ветвей, но с учетом непосредственного анатомического и физиологического единства ОА и ПА, а также определенной общности клинической симптоматики с другими формами СПА данный синдром необходимо рассматривать в контексте клинических проявлений синдрома ПА.
- Вестибуло-атактический синдром.
Преобладают субъективные симптомы: головокружение, чувство неустойчивости тела, потемнение в глазах, нарушение равновесия с тошнотой и рвотой, сердечно-сосудистые нарушения. Симптоматика усиливается в момент движения головой или при вынужденном ее положении.
- Кохлео-вестибулярный синдром.
Кохлеарные нарушения проявляются шумом в ухе или затылке, парестезиями, тугоухостью, снижением восприятия шепота, изменениями на аудиограмме. Данные нарушения обычно сочетаются с пароксизмальными несистемными головокружениями (ощущение неустойчивости, покачивания) или системными головокружениями. Шум в ушах характеризуется стойкостью и длительностью проявлений, по характеру может изменяться в зависимости от положения головы.
- Офтальмический синдром.
Зрительные нарушения характеризуются преходящей фотопсией, мерцательной скотомой, утомляемостью и снижением зрения при чтении и другой зрительной нагрузке. Могут отмечаться явления конъюнктивита: боли и ощущение инородного тела в глазах, покраснение конъюнктивы, слезотечение. Также встречаются эпизоды приступообразного выпадения полей зрения или их частей, чаще всего связанные с положением головы.
- Синдром вегетативных нарушений.
Наиболее часто встречаются следующие вегетативные симптомы: чувство жара, озноб, похолодание конечностей, гипергидроз, изменения дермографизма. Могут выявляться гортанно-глоточные нарушения, а также пароксизмальные нарушения сна и бодрствования. Данные изменения, как правило, не бывают изолированными, практически всегда возникают в период обострения синдрома ПА и сочетаются как минимум с одним из синдромов, описанных в данной классификации.
- Транзиторные ишемические атаки.
Ишемическая стадия синдрома ПА может проявляться в виде преходящих нарушений кровообращения в вертебробазилярном бассейне. Наиболее частыми клиническими симптомами являются: преходящие двигательные и сенсорные нарушения, полная или частичная потеря зрения, гомонимная гемианопсия, атаксия, не связанная с головокружением, приступообразное головокружение, которое может сопровождаться тошнотой, рвотой, диплопией, дисфагией, дизартрией.
- Синдром Унтерхарншайдта (синкопальный вертебральной синдром).
Синкопальный приступ Унтерхарншайдта представляет острое нарушение кровообращения в ретикулярной формации ствола мозга, характеризующееся кратковременным выключением сознания при резком движении головой или длительном вынужденном ее положении.
- Приступы дроп-атаки.
Приступ внезапного падения связан с ишемизацией каудальных отделов ствола головного мозга и мозжечка и проявляется в виде пирамидной тетраплегии при резком запрокидывании головы с быстрым последующим восстановлением двигательной функции.
Диагностика
Диагностика СПА достаточно сложна в связи с полиморфизмом жалоб и клинической симптоматики. В клинической практике мы часто сталкиваемся как с гипер- так и с гиподиагностикой СПА.
Гипердиагностика СПА чаще всего связана с элементарным недообследованием пациента. Чаще всего это происходит при наличии у больных вестибуло-атактического и/или кохлеарного синдрома, когда клиницисту не удается распознать или заподозрить патологию лабиринта. Несмотря на многообразие жалоб, предъявляемых больными с СПА (головные боли, головокружение, шаткость при ходьбе, шум и звон в ушах, фотопсия, преходящие нарушения зрения и сознания и т.д.), клиницисту необходимо выделить основной клинический синдром и сопоставить его с описанием клинических проявлений СПА (см. классификацию). Далее необходимо установить наличие экстравазальных компрессий и/или деформаций ПА. Однако не всегда имеющиеся рентгенологические корреляты могут быть напрямую связаны с клинической симптоматикой. Поэтому для уточнения характера процесса необходимо установить факт компрессионного воздействия на ПА, что достигается при использовании дуплексного сканирования или ультразвуковой допплерографии.
По нашему мнению, для установления диагноза вертеброгенного СПА необходимо наличие 3 клинико-диагностических критериев.
- Клиническая симптоматика (наличие 1 из 9 вышеописанных клинических вариантов или их сочетание).
- Наличие изменений, выявляемых при проведении магнитно-резонансной или спиральной компьютерной томографии в сочетании с функциональной рентгенографией шейного отдела позвоночника (остеохондроз, деформирующий спондилез в области унковертебральных сочленений, подвывих суставных отростков позвонков, нестабильность и гипермобильность, аномалии костного ложа ПА, краниовертебрального перехода и др.).
- Наличие изменений, выявляемых при проведении дуплексного сканирования ПА и/или при проведении вертебральной допплерографии с применением функциональных нагрузок с ротацией, сгибанием и разгибанием головы (компрессия позвоночной артерии, асимметрии линейной скорости кровотока в позвоночных артериях, вазоспастические реакции в позвоночной и основной артериях, гиперреактивность на функциональные пробы).
Запись на прием к врачу неврологу
Обязательно пройдите консультацию квалифицированного специалиста в области неврологических заболеваний в клинике «Семейная».
Единый контактный центр
8
ежедневно с 8 до 21
Чтобы уточнить цены на прием врача неврологу или другие вопросы пройдите по ссылке ниже
Мануальная терапия
Неврология
Рефлексотерапия
Физиотерапия
Профилактика
Профилактические мероприятия направленны на снижение риска развития ишемии. Обязательное условие – отказ от вредных привычек.
Для профилактики необходимо избегать стрессов, сократить длительность пребывания на солнце. Физические нагрузки должны быть умеренными, но при этом постоянными. К необходимым профилактическим мерам предотвращения данной патологии является регуляция массы тела пациента, потому что ожирение непосредственно влияет на развитие вестибулярной атаксии.
Вестибулопатия или вестибулярный синдром
Вестибулопатия – широко известная, но трудно определяемая патология, представляющая собой совокупность симптомов, которые возникают в результате нарушения функций вестибулярного аппарата.
Характеризуется частыми головокружениями с ощущением вращения окружающего пространства или собственного тела в пространстве, проваливания или убегания почвы из-под ног, неустойчивостью походки, сложностью поддержания равновесия, дезориентацией и спутанностью сознания. Может сопровождаться тошнотой и/или рвотой, диареей, чувством тревоги, учащенным сердцебиением и мочеиспусканием, скачками артериального давления, потливостью, покраснением или наоборот бледностью кожных покровов.
Вестибулярный аппарат – орган, расположенный во внутреннем ухе, который воспринимает изменения положения тела и головы в пространстве (статические сигналы из рецепторов равновесия) и направление движения тела (динамические сигналы, связанные с ускорением). Часть информации в вестибулярный аппарат передается из зрительных анализаторов. Если, например, неожиданно перевернуть зрительное поле человека, а сигналы, поступающие из внутреннего уха, будут говорить о ровном положении тела, возникнет конфликт восприятий и образуется полная или частичная дезориентация.
Сигналы, генерируемые вестибулярными рецепторами, по нервным волокнам передаются в мозжечок и ядра ствола головного мозга, где обрабатываются. Затем импульсы поступают в моторную часть спинного мозга, в скелетные и глазные мышцы для обретения телом оптимальной устойчивой позы, соответствующей нынешнему пространству. Любые заболевания, вызывающие рассогласование поступающих и отправляемых нервных сигналов провоцируют головокружение.
Вестибулярный синдром – феномен, которому предается особое значение при сборе клинического анамнеза большинства психовегетативных заболеваний. Доказано, что при мигренях, панических атаках, гипервентиляционном синдроме, обмороках вестибулопатия отмечается в несколько раз чаще, чем при других болезнях. В некоторых случаях вегетативные симптомы преследуют пациентов с детства, в других – возникают гораздо позже, параллельно с развитием какой-либо патологии.
Причины возникновения заболевания
Достаточно часто под вестибулопатией подразумевают плохую переносимость раздражителей функционально-динамического аппарата идиопатической природы, существующей с детства. Она трактуется как аномалии развития вестибулярной системы. Такие дети плохо переносят передвижение в любом виде транспорта, качели, карусели, подъем в лифте, но при этом могут замечательно танцевать, не теряя равновесия. Со временем у таких пациентов вырабатывается условный рефлекс, и головокружение начинается еще до посадки в транспорт и начала движения.
Причинами возникновения вестибулярного синдрома могут стать различные заболевания внутреннего уха, головного мозга, органов зрения, прием некоторых лекарственных препаратов, а также естественные процессы старения организма. В этих случаях вестибулопатический симптоматический комплекс может проявляться длительно, практически хронически или накатывать приступами, как правило, ничем не беспокоя пациента между атаками.
Основные и часто встречаемые причины возникновения вестибулопатии:
- Эпизодические доброкачественные позиционные пароксизмальные головокружения при изменении положения головы в пространстве, связанные с патологиями внутреннего уха. Например, нарушение лимфотоков в одном из полукружных каналов среднего уха. Чаще всего встречается у пожилых людей, у пациентов с нарушениями обмена веществ, после перенесенных невритов или черепно-мозговых травм.
- Системные головокружения и нарушения слуха характерны для лабиринтов (воспаление, отит внутреннего уха) различной этиологии. Лабиринты могут быть бактериальные (возбудители: стрептококки, стафилококки, пневмококки и пр.) и вирусные (грипп, корь, краснуха, ангина и пр.).
- Инфаркт лабиринта – омертвление органа вследствие недостаточного снабжения его кровью. Чаще всего подвержены пожилые люди, страдающие атеросклерозом сосудов или гиперкоагуляцией. Головокружения и неустойчивость движений сохраняется несколько месяцев, пока не произойдет вестибулярная компенсация.
- Головокружения и вестибулярные нарушения, вызванные травматическим повреждением тонких костных мембран лабиринта, сопровождаемые кровоизлиянием в среднее ухо или разрывом барабанной перепонки, баротравме (при нырянии, натуживании, сильном кашле).
- Болезнь Меньера – классический пример острого системного головокружения. Поражается внутреннее ухо. Приступы длятся от 1 до 24 часов, частота приступов – от нескольких раз в день или 1-2 раза в год. Сопровождаются светочувствительностью, звукобоязнью, шумом в ушах, тошнотой, рвотой, мельканием мушек в глазах, расстройствами речи, ощущением давления на барабанные перепонки и односторонней тугоухостью.
- Вестибулярный неврит или нейронит возникает из-за вирусных инфекций (ОРЗ, грипп, вирус герпеса и др.). Сопровождается внезапным сильным и продолжительным головокружением (длительностью до нескольких суток) с приступами тошноты и рвоты, ощущением беспокойства и страха, расстройством равновесия и спонтанными нистагмами (непроизвольное моргание веками глаз высокой частоты (до нескольких сотен раз за минуту)).
- Частая причина поражения вестибулярных анализаторов у пожилых пациентов – вертебробазилярная недостаточность. Сосудистые факторы сочетаются с поражениями мозжечка и стволов головного мозга. Атаки длятся несколько минут с полной потерей равновесия, ориентацией в пространстве, раздвоением изображения, слабостью и онемением конечностей.
- Вестибулопатия может возникнуть при прогрессировании патологических процессов в шейном отделе позвоночника. Это могут быть остеохондрозное или остеопорозное заболевания, нестабильность позвонков, компрессия нервных корешков или позвоночных артерий образовавшимися протрузиями или грыжами межпозвоночных дисков и прочее.
Кроме того, частые головокружения с сопутствующими симптомами сопровождают приступы мигрени; тромбозы и кровоизлияния в бассейне кровообращения лабиринтной артерии; отравления, вызванные интоксикацией организма антибиотиками или другими лекарственными препаратами; некоторые невротические расстройства; невриномы (опухоли, разрастающиеся из нервных клеток) черепно-мозговых нервов; при профессиональных заболеваниях (работе в постоянном шуме или вибрации) и т. д.
Диагностика и лечение вестибулярного синдрома
Диагностируется вестибулопатия достаточно сложно, так как причин возникновения заболевания много и охватывают они обширный список факторов. Начинается поиск причины со сбора анамнеза, проведения общепринятых исследований (рентгенограммы шейного отдела позвоночника, общий анализ крови на гемоглобин и уровень глюкозы, анализ мочи, ЭКГ). Для более детального обследования проводят КТ или МРТ диагностику шейного отдела спинного мозга, головного мозга, электрокохлеографию, дуплексную допплерографию, тональную аудиометрию и пр.
Лечение вестибулярного синдрома назначается только после полного обследования и установки конкретного диагноза. Методы терапии и применяемые лекарственные средства будут зависеть от беспокоящих симптомов, причин, вызвавших заболевание, и индивидуальных особенностей организма.
Среди общих рекомендаций можно выделить:
- курсы ЛФК, массажей, физиопроцедур, тренировки на электротренажерах;
- сеансы мануальной терапии;
- ограничение ситуаций, которые могут вызвать приступ вестибулопатии;
- сбалансированное полноценное питание, при необходимости дополненное витаминами и микроэлементами;
- отказ от вредных привычек, полноценный отдых и сон;
- прием антибиотиков, если вестибулярные нарушения вызваны вирусными или инфекционными заболеваниями внутреннего или среднего уха;
- прием препаратов, улучшающих кровообращение в головном мозгу (танакан, гинкго билоба, бетасерк и пр.).
Хирургического вмешательства синдром вестибулопатии требует редко. Обычно это случаи травматического повреждения мембран лабиринта, кровоизлияния или инфаркта лабиринта, которые могут быть опасны для жизни пациента.
Автор: К.М.Н., академик РАМТН М.А. Бобырь