Разноцветный или отрубевидный лишай – поверхностное поражение кожи, вызываемое дрожжеподобным грибком рода Malassezia.
Данные микроорганизмы являются представителями типичной кожной микрофлоры, встречаются у большинства людей и не вызывают развития заболевания. Но под воздействием внешних или внутренних факторов возбудитель может трансформироваться из непатогенной формы в патогенную: грибок проникает в верхние слои кожи и повреждает меланоциты – клеточные структуры, отвечающие за пигментацию кожных покровов.
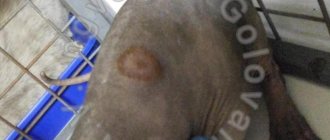
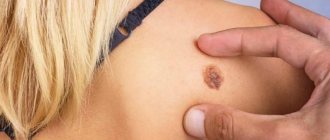
В результате у больного появляются мелкие пятна разного цвета: от бледно-розового до красно-коричневого, с заметным шелушением в центре. При прикосновении, струпья легко отслаиваются и напоминают хлопья, что и дало название отрубевидному лишаю.
Что такое отрубевидный лишай
Отрубевидный, или разноцветный лишай — это хроническая болезнь кожи, имеющая грибковую природу. Проявляется в виде специфически пигментированных пятен различного размера и оттенка, без признаков воспаления. Чаще всего зоны, пораженные отрубевидным лишаем, располагаются на теле (спине, животе, шее, плечах) и волосистой части головы. Наиболее подвержены заболеванию представители обоих полов в молодом возрасте, наименее — дети младше 7 лет.
Внешние проявления болезни обычно не вызывают беспокойства, поэтому часто воспринимаются, как безобидные косметические дефекты. По этой причине патология становится хронической: пятна периодически появляются, затем исчезают, а спустя некоторое время под воздействием провоцирующих факторов болезнь снова обостряется.
Аннотация
Род состоит из 14 видов Malassezia
дрожжеподобных грибов, 13 из которых являются липофильными и 1 — нелипофильный. Они являются комменсалами, и у предрасположенных лиц они обычно вызывают целый спектр хронических рецидивирующих инфекций. В редких случаях они бывают причиной таких серьезных заболеваний, как инфекция, возникающая при катетеризации сосудов, при проведении гемодиализа, могут быть причиной перитонита т.д. Хотя эти грибы были известны человечеству уже более 150 лет, в связи с прихотливым характером грибов, их громоздкими культурами, способностью к видообразованию, они недостаточно изучены. С момента последней таксономической ревизии к этому роду были добавлены 7 новых видов. Их способность уклоняться от иммунитета хозяина и увеличение вирулентности, спектр, вызываемых ими заболеваний увеличился. В последнее время, грибы
Malassezia
являются причинным агентом такого распространенного заболевания, как атопический дерматит. Хотя исследования культур грибов сложны, новые техники молекулярного анализа и развитие аппаратуры вызвали рост исследований в этой области. Таким образом, мы можем уделять больше внимания этому виду грибов, чтобы подробно изучить их характеристики и их растущее влияние на клинику заболеваний.
Что было известно?
Malassezia
вызывает поверхностные микозы, но системные инфекции — редко. Они не имеют описаний лекарственной резистентности.
Введение
Malassezia
(ранее известная как Pityrosporum) формирует кожную синантропных флору, которая связана с разнообразными клиническими проявлениями, начиная от доброкачественных кожных заболеваний, таких как разноцветный лишай, до гематогенной грибковой инфекция у человека с ослабленным иммунитетом.[1] В настоящее время описано 14 видов, а именно
Malasseziafurfur
,
Malasseziapachydermatis
,
Malasseziasympodialis
,
Malasseziaglobosa
,
Malassezia
о
btusa
,
Malasseziarestricta
,
Malasseziaslooffiae
,
Malasseziaequina
,
Malasseziadermatis
,
Malasseziajaponica
,
Malassezianana
,
Malasseziacapre
,
Malasseziayamatoensis
,недавно была открыта
Malasseziacuniculi
.[2] Благодаря своей липофильной природе, эти грибы способны колонизировать себорейные участки кожи и выживать при помощи жирных кислот, присутствующих в норме в кожном сале. Они вызывают следующие заболевания кожи: гиперкератоз, внедрение в волосяные фолликулы и воспаление. Хотя, по определению, поверхностные микозы не выходят за пределы рогового эпителия, но эти грибы выявляются в устье, центральном и глубоком слое волосяного фолликула. Инфекции, вызванные
Malassezia
, могут быть поверхностными и локализованными, а также могут быть системными у людей с ослабленным иммунитетом.[3]
Распространение на коже
Плотность колонизации кожи Malassezia
зависит от возраста, участка тела и от коморбидных состояний кожи, а также от места проживания человека. Будучи липофильными, самое высокое распространение
Malassezia
обнаруживается в сальных участках кожи, таких как кожа головы, лица и верхней части туловища. Наиболее часто
Malassezia
обнаруживается у людей молодого возраста, которые, как правило, имеют более жирную кожу.[3]
Факторы, влияющие на размножение Malassezia
Географический фактор: в зависимости от географической зоны, меняется плотность разных видов рода Malassezia
на коже. Наиболее благоприятными зонами для роста
Malassezia
является субтропический и тропический климат. Исследования показывают, что рост
Malasseziaglobosa
увеличивается в летний период, когда температура воздуха высока и повышено потоотделение.[4]
Возрастной фактор: отрубевидным лишаём страдают люди от 20 до 40 лет. Однако в Индии он наблюдается у людей в возрастной группе от 10 до 30 лет. Отрубевидный лишай является редкостью у детей и пожилых людей. [5,6,7,8]
Гормональный фактор: кортикостероидная терапия, недоедание, повышение концентрации кортизола в сыворотке способствуют возникновению у пациентов отрубевидного лишая.[9]
Патогенез: человеческое кожное сало, представляющее собой сложную смесь липидов, является источником питания этого вида дрожжей. Кожное сало состоит из триглицеридов жирных кислот, воска, эфиров, сложных эфиров стерина, холестерина, эфиров холестерина и сквалена. Кожное сало утилизируется за счёт расщепления триглицеридов и эфиров в диглицериды, моноглицериды и свободные жирные кислоты. Таким образом, изменения в секреции кожного сала и расщеплении его вызывает развитие перхоти. Инфекция, вызванная Malassezia
, также связана с повышенной потливостью.[10
a
,
b
,11,12,13]
Клинические сценарии
Дрожжи рода Malassezia
вызывают развитие таких хронических рецидивирующих дерматозов, как отрубевидный лишай, себорейный дерматит и фолликулит. Недавно было доказано, что
Malassezia
играет определенную роль в патогенезе атопического дерматита и псориаза, особенно в случаях, связанных с кожей головы. Кроме того, в исследованиях упоминается
Malassezia
, являющаяся возбудителем сливного ретикулярного папилломатоза и онихомикоза. Эти дрожжи также связаны с катетер-ассоциированными инфекциями среди новорожденных, получающих полное парентеральное питание, а также у ослабленных пожилых людей, получающих парентеральные липидные добавки. Также у таких больных может возникнуть гематогенная грибковая инфекция и сепсис, обусловленные
Malasseziafurfur
и
Malasseziapachydermatis
.[1,14]
Отрубевидный лишай
Это типичная инфекция, вызываемая Malassezia
. Отрубевидный лишай, также известный как разноцветный — это часто встречающийся поверхностный микоз, который, в свою очередь, является хронически повторяющейся инфекцией рогового слоя кожи. Она характеризуется мелкими белыми чешуйками, гипо- или гиперпигментированными макулами, которые неравномерно распределены по телу и наиболее часто встречаются на жирных участках кожи как на туловище, так и на конечностях. Некоторые пациенты могут испытывать зуд, но чаще это заболевание протекает бессимптомно.[1] Латинское название отрубевидного (или разноцветного) лишая –
pityriasisversicolor
. Оно происходит от греч. «
pityron
» — «хлопья, чешуйки».[3,15]
Ещё в 1871 г. Neumann
et al.[16] выявили, что именно мицелиальные формы
Malassezia
ответственны за появление отрубевидного лишая. Успешное культиврование
Malassezia
описано в работах
Neumann
et al. и
Gordon
et al.[17]. Также было также установлено, что дрожжевые формы могут быть замечены как на участках кожи, поражённых отрубевидным лишаём, так и на здоровых участках кожи. Было установлено, что для того, чтобы проявилась клиника отрубевидного лишая, необходимыми условиями являются большое разрастание нитей грибов, и они должны выделять несколько антигенов серовара А.[1]
Дифференциальная диагностика
Схоже выглядят поражения кожи, вызванные белым лишаём, розовым лишаём, витилиго, гипопигментированным грибовидным микозом, эритразмой и себорейным дерматитом.
Диагноз
Отрубевидный лишай диагностируется клинически, лишь в редких случаях необходима биопсия или культивирование Malassezia
. Под лампой Вуда отрубевидный лишай флуоресцирует жёлтым цветом. Исследование с помощью обработки грибов 10% раствором гидроксида калия показывает одноклеточные, короткие, изогнутые, прямые нити грибницы и гроздья спор. Всё вышеперечисленное должно напоминать «фрикадельки со спагетти».
Гистопатологическое исследование
Несмотря на то, что отрубевидный лишай редко подвергается биопсии, он имеет споры (дрожжевая форма) и короткие гифы (мицелий) в роговом слое кожи, которые выявляются с помощью диазония синего, периодической Шифф-кислоты или комплекса азотнокислого серебра с уротропином. Умеренный гиперкератоз и акантоз наблюдается редко.[3]
Виды Malassezia, не вызывающие отрубевидный лишай
Отрубевидный лишай вызывается несколькими видами Malassezia
[18,19,20,21],
М. globosa
является самым распрастранённым возбудителем лишая с вероятностью 58.2%, 55%, 55% и 53,3%, соответственно. Исследование, проведенное в северной части центральной Индии, показало 54%
М. globosa
, и 30%
М. furfur
. Несколько исследований показали, что
М. furfur
преимущественно вызывает отрубевидный лишай.
Makimura
etal. выявили
М. furfur
и
М. sympodialis
в умеренном климате; однако, в тропических странах, они выделили
М. globosa
.[22,23,24]
Патогенность М. globosa
объясняется её эстеразной и липолитической активностью. В отличие от других микозов, здесь, в центре очагов поражения находятся более жизнеспособные культуры.[25]
Себорейный дерматит
Себорейный дерматит является второй наиболее распространенной инфекцией, связанной с Malassezia
, который был первоначально описан
UnnaPG
в 1887 году. Он является поверхностным экзематозным дерматитом, может быть подострым или хроническим, характеризуется наличием эритематозной бляшки с сухими или жирными чешуйками. Он встречается на участках кожи, богатых сальными железами: например, в волосистой части головы, на лица, на ушных раковинах, в области грудной клетки и в подмышечных областях. Слабые кортикостероидные препараты доказали свою эффективность в лечении.
Тем не менее, рецидивирующий характер этого заболевания делает его трудным для лечения. Противогрибковая терапия должна быть основной в лечении данного заболевания, так как применение кортикостероидов не уменьшает количество Malassezia
.[3,26]
Себорейный дерматит распространен в тех периодах жизни человека, когда его железы наиболее активны:[15]
- Первые 3 месяца жизни (детский себорейный дерматит)
- В период полового созревания
- Когда образование кожного сала снижается в возрасте после 50 лет.[15]
От этого заболевания страдает 3-5% населения, причём мужчины больше, чем женщины. У иммунокомпетентных индивидуумов, себорейный дерматит, как правило, начинается во время высокой секреции кожного сала, т.е. в период полового созревания и переходят в хронические и рецидивирующие формы. Стресс, как известно, обостряет данный вид дерматита. У больных СПИДом наблюдает резистентность к антигрибковой терапии себорейного дерматита от 30 до 80% в отличие от иммунокомпетентных лиц. [27]
У ВИЧ-инфицированных пациентов появление себорейного дерматита является суррогатным маркером подавления CD
4 + Т-лимфоцитов.
М. restricta
и
M
.
globosa
наблюдаются преимущественно на коже головы, как во время здоровья, так и во время болезни.[28]
Патогенез
Иммунопатогенез себорейного дерматита является сложным и многофакторным.
Доказано, что повышенная плотность колоний выше в повреждённой коже, чем на неповреждённой. Однако методики должны быть стандартизированы, чтобы доказать это. В последнее время в науке активно обсуждается «чувство кворума» — способность некоторых организмов общаться и координировать своё поведение за счёт секреции молекулярных сигналов.Malassezia
также функционирует по принципу «кворума».
Также Malassezia
имеет сложную антигенную структуру, представленную и белковыми и углеводными антигенами, которые связаны со стадиями их жизненного цикла; белковые антигены появляется на ранних стадиях роста и связаны с развитием клеточных стенок и цитоплазматических органелл, углеводные антигены же являются производными от маннана и маннопротеинов. Исследования
Bergbrant
etal. показало увеличение
NK
-клеток, нарушение функции Т-клеток в дополнение к увеличению общего количества сывороточного
IgA
и
IgG
среди больных себорейным дерматитом. Однако титр
Malassezia
-специфичных антител не был повышенным, поэтому было сделано предположение о том, что гипергаммаглобулинемия может наступить как реакция на токсины, содержащиеся в дрожжах, и на липазы.
У людей, страдающих от перхоти, наблюдаются слабосвязанные корнеоциты или малое количество дисмосом. Уровень секретируемых липидов снижен, что в свою очередь влияет на водный эпидермальный барьер. Зуд, ассоциированный с гистамином также повышается, вызывая повреждения и снижая эффективность защитного механизма кожи. Всё это облегчает проникновение Malassezia
в кожу.
Malassezia
продуцирует липазы, расщепляющие кожное сало на арахидоновую и олеиновую кислоты, которые являются раздражителями, и десквамативно воздействуют на кератиноциты. Таким образом, это способствует началу воспалительного процесса и формирует порочные круги.
В одних случаях Malasseziae
обладают способностью существовать в виде патогенных микроорганизмов, вызывающих себорейный дерматит, а в других случаях существует в качестве нормальной флоры. Они способны вызывать иммунный ответ. Они активируют классический и альтернативный пути каскада комплемента. С3-компонент комплемента был найден в поврежденной коже, и это постулируется как одна из причин воспалительных реакций. Хотя в идеале дрожжи должны быть фагоцитированы и устранены нашей иммунной системой, однако они способны подавлять секрецию цитокинов и интерлейкинов.
Malassezia
изменяет местный иммунный ответ и избегает его путем продуцирования вторичных метаболитов, способствующих себорейному дерматиту.[28] Экологические факторы, стресс, УФ-излучение, климатические изменения, гормональные изменения и травмы, вероятно, также способствуют поддержанию себорейного дерматита.[28]
Молочные корочки: детский или неонатальной себорейный дерматит также называется отрубевидным лишаём волосистой части головы, который является незудящим дерматозом (Cradle
capdirectory
,
WebMD
.
Retrieved
26
August
2012).
Детский себорейный дерматит встречается обычно со 2-ой недели жизни до 6 месяцев. Высыпания могут иметь экзематозный и псориазоподобный характер, редкие локализации себорейного дерматита – лицо, туловище и область грудины. Очаги могут быть одиночными или множественными, могут сливаться, особенно на лице в области сгибов.[15]
Неонатальный цефалический пустулез (акне новорожденных)
У ребёнка колонизация кожи Malassezia
начинается в первый день жизни.
Malassezia
передаётся ребёнку от матери и от медработников, колонизация увеличивается на протяжении первых недель жизни. Экологические факторы и материнский гормональный фон влияют на процесс колнизации. Высокая распространенность
М. sympodialis
у новорожденных отмечается с рождения и является причиной неонатальной угревой сыпи.[29]
Фолликулит, вызванный Malassezia
Синонимы: pityrosporumfolliculitis.
Это сильно зудящая, фолликулярная папулопустулёзная сыпь наблюдается обычно в верхней части туловища в молодой возрастной группе и редко встречается у пожилых людей.
Это заболевание впервые было описано в 1969 году Weary
etal., на основе гистологической ультраструктуры
Potter
etal. в 1973 году обнаружили, что это отдельный вид заболевания. Это хроническая инфекция, при которой у пациентов обычно присутствуют эритема, папулы и пустулы в области груди или спины, фолликулярный рисунок. Отличительным симптомом является зуд. Редкие локализации — лицо, шея, плечи и руки.[6,15,30,31]
Факторы риска для фолликулита:[32,33,34,35,36,37]
- Иммуносупрессия
- Сахарный диабет
- Антибиотики широкого спектра действия
- Стероиды
- Половое созревание,
- Беременность
- Косметика, лосьоны, солнцезащитные кремы, смягчающие средства, оливковое масло, которые являются причиной закупорки кожи.
Диагноз: диагноз фолликулита основывается на клинической картине и положительном ответе на противогрибковую терапию.
Были отмечены некоторые различия в распространении Malassezia
по эпидемиологическим данным:
Низкое количество колоний Malassezia
, по сравнению с нормальной кожей, взывает другие заболевания.
Существуют патогенные штаммы, которые не выделяются при псориазе.
Гистопатологические выводы: по данным микроскопии отделяемое из пустул представляет собой почкующиеся дрожжевые формы и споры, а не гифы, как при исследовании отрубевидного лишая. Для диагностики pityrosporum
folliculitis
биопсия обычно не требуется, однако гистология показывает расширенные устья волосяных фолликул с большим количеством клеточного материала и кератиновые пробки. Воспалительный ответ обусловлен лимфоцитами, гистиоцитами и нейтрофилами. Устье выводных протоков сальных желёз окружено моноцитами и отложениями муцина. Дрожжи рода
Malassezia
могут быть выявлены в волосяных фолликулах; тем не менее, они чаще обнаруживаются в устьях выводных протоках сальных желёз. Окрашивание периодической кислотой Шиффа и по методу Грокотт-Гомори может быть использовано для выявления униполярных почкующихся дрожжевых клеток, мицелиальные формы этими методами не выявлялись. [38],[39],[40]
Лечение
В лечении pityrosporum
follicilitis
используют пероральные противогрибковые препараты, так как топические препараты не проникают в волосяные фолликулы. Поскольку существует высокая частота рецидива, есть в необходимость поддерживающей терапии.
Синдром атопической экземы/дерматита
Атопический дерматит — это хроническое, воспалительное заболевание кожи. Часто у пациентом с атопическим дерматитом встречается бронхиальная астма. Патогенез не совсем понятен. Пациенты страдают от зуда, который может быть реакцией организма на раздражители или микроорганизмы, это возникает в связи с потерей поверхностных барьерных механизмов в сухой коже [рис. 1]. [3],[41],[42]
Рис. 1: участие Malassezia
в патогенезе синдрома атопической экземы/дерматита
После успешного терапевтического применения кетоканазола в лечении атопического дерматита в ряде исследований доказана роль Malassezia
в качестве одного из этиологических факторов возникновения обострения атопического дерматита. [43]
Их многослойные мембраны и маннаны клеточных стенок содержат антигены. Среди пациентов наблюдается высокий титр Malassezia
-специфических
IgE
, и у них наблюдаются положительные кожные прик-тесты.
Malassezia
может действовать как постоянный аллергический раздражитель. Совместный клеточный и гуморальный иммунный ответ приводит к повышенной сенсибилизации. Клеточный ответ ведёт к активации
Th
2-лимфоцитов, это приводит к повышению уровня ИЛ 4 и ИЛ5 по сравнению с контрольной группой здоровых людей.
Из-за аллерген-специфических IgE
и цитокинов высвобождается гистамин из тучных клеток. Симптомы зуда из-за высвобождения гистамина приводят к дальнейшей сенсибилизации
Malassezia
.
Противогрибковые препараты приводят к снижению популяции дрожжей на коже, тем самым снижая антигенную нагрузку, что препятствует воспалительному процессу.
IgE
специфические определяются к
М. sympodialis
,
М. furfur
и в последнее время, к
М. globosa
.
Выделение и видообразование
Несколько исследований были проведены по изучению М. globosa
,
М. restricta
,
М. sympodialis
и
М. furfur
.
М. globosa
аллерген отвечает за выработку белка теплового шока 70.
В 2002 г. Sugita
et al. описал новые виды
M
.
dermatis
, выделенные у пациентов с атопическим дерматитом в Японии. Тем не менее, исследователи предполагают, что дополнительные исследования должны быть проведены в других странах также, чтобы подтвердить факт, что
M
.
dermatis
может определяться у пациентов с атопическим дерматитом не только в Японии.
Патогенез заболевания не очень понятен. Род Malassezia
способствует выработке
IgE
-специфических антител, и это играет важную роль в патогенезе. Необходимы дополнительные исследования, чтобы понять роль
Malassezia
в механизмах заболевания, хронизации и обострения. [3],[15],[41],[42],[43],[44],[45],[46],[47],[48],[49],[50],[51],[52]
Псориаз
Документально подтверждено, что хронический бляшковидный псориаз и вульгарный псориаз вызывается и усугубляется Malassezia
.
Rivolta
et al. в 1873 г. впервые доказал этот факт. Позднее, в 2007 г.,
Narang
et al. [53] лечение флуконозолом действенно при псориазе.
Среди пациентов с псориазом, особенно у тех, у кого в область поражения вовлечены волосистая часть головы, брови, ушные раковины, туловище Malassezia
играет большую роль.
Elewski
et al. в 1990 году [54] сделал сообщение по истории болезни о случае каплевидного псориаза в областях поражения
Malasseziafolliculitis
.
Некоторые различия были отмечены в эпидемиологических данных и распространение рода Malassezia
.
Патогенез до конца непонятен. Триггеры Т-клеточной активации и высвобождения цитокинов многофакторны — это стресс, инфекции, травмы, употребление наркотиков и т. д..
Аутоантигены: 13 кератин имеет гомологию К17, который является выявленным кандидатом на роль аутоантигена, который в норме не встречается у взрослых, но появляется в ответ на повреждения.
Это объясняет феномен Кёбнера, когда новые поражения возникают в местах травмы. Нейтрофилы встречаются при псориазе в кожном инфильтрате и увеличивают хемотоксические рекакции.
Такого феномена не встречается при поражении кожи стафилококками.
Суперантигены — это те антигены, которые вызывают цитокиновую бурю. Суперантигенами являются стафилококки, стрептококки, которые усугубляют течение атопического дерматита, каплевидного псориаза и хронических псориатических бляшек.
Можно сказать, что суперантиген способствует воспалению путём активации комплемента, производства воспалительных цитокинов и рекрутированных нейтрофилов, но этот факт не до конца доказан.
Причина уменьшения колоний Malassezia
на коже, пораженной псориазом, может быть связано с тем, что кератиноциты продуцируют антимикробные пептиды. Эти пептиды разрушают нормальную бактериальную микробиоту на поражённой области и допускают лишь выборочное разрастание
Malassezia
. Это разрастание само по себе способствует увеличению числа кератиноцитов и повышение уровня
LL
37 (человеческий катионный антимикробный белок). Это может вызвать развитие псориатических высыпаний. Тем не менее, число колоний всегда меньше, по сравнению с контрольной группой здоровых людей. Причина этого не очень понятна, но может быть из-за ингибирующего действия
LL
37, отмеченного у пациентов с псориазом.[3,15,55]
Индирубин, индол, продуцируемый Malassezia
, успешно используются в лечении, что еще более усиливает связь
Malassezia
с этим заболеванием.[3,15,55,56]
Онихомикозы
У Malassezia
отсутствуют ферменты с кератолитической активностью. Они являются липофильными и так ногти не являются хорошим источником липидов, отсутствуют липиды под ногтевой пластиной,
Malassezia
не колонизирует их.
Malassezia
не рассматривается в качестве первичного возбудителя онихомикоза.[2,56]
Таблица 1. Болезни редко вызываемые Malassezia
.
Поверхностные инфекции | Глубокие инфекции |
| Сливной ретикулярный папилломатоз | Мастит[61] |
| Дакроцистит[57] | Синусит[62] |
| Вульгарное акне[58, 59] | Септический артрит[63] |
| Себорейный блефарит[59, 60] | Злокачественный наружный отит[64] |
| Узловая инфекция волос |
Роль Malassezia в возникновении системных заболеваний
Были сообщения о роли Malassezia
в качестве инфекционного агента при проведении перитониального диализа у больного с хронической почечной недостаточностью. Несколько случаев были зарегистрированы причастности
Malassezia
к развитию перитонита.
Hassal
etal. отмечает легочную эмболию и легочную инфекцию, вызванную
Malassezia
, у пациента, который был на урокиназной терапии.
Роль Malassezia в катетер-ассоциированнных инфекциях крови
Катетер-ассоциированный сепсис, вызванный Malassezia
, был обнаружен у детей с низким весом при рождении и у больных в отделениях интенсивной терапии, которые были на полном парентеральном питании и у тех, у кого были к этому предрасполагающие состояния. По данным литературы, только два вида, а именно
M
.
furfur
и
М. pachydermatis
являются доказанными возбудителями системного заболевания.[65,66,67,68,69,70,71,72,73]
Участие Malassezia pachydermatis в развитии инфекций человека
Этот вид был выделен в 1925 г. Weidman
от пойманного индийского носорога. Он назвал его
pityrosporumpachydermatis
.[74]
Dodge
etal. в 1935 г. определил его к роду
Malassezia
. Этот вид существует в качестве нормальной флоры у домашних животных, таких как собаки, кошки, и также у диких животных. Колонизация кожи является распространенным среди владельцев домашних животных
Впервые М. pachydermatis
была описана в 1983 г. в качестве возбудителя перитонита при перитониальном диализе у больного с инсулин-зависимым диабетом.
М. pachydermatis
была причиной гематогенной грибковой инфекции в неонатальном отделении интенсивной терапии, у 8 новорожденных недоношенных детей с низкой массой, получавших полное парентеральное питание липидными добавками.
М. pachydermatis
выделяли из крови у 6 из 8 новорожденных, в трахеальном аспирате у 2 из 8, из глаз у 1 из 8, из носового секрета у 1 из 8 и из мочи у 1 из 8 новорожденных.[75]
М. pachydermatis
может привести к вспышкам, так как она может сохраняться на поверхности инкубатора на срок до 3 месяцев, несмотря на стандартную дезинфекцию. Таким образом, было реализовано следующее: тщательная личная гигиена медицинского и ухаживающего за новорожденными персонала, а также модификации очистительных процедур.[72] Колонизация владельцев животных
Malassezia
была доказана высокими показателями амплифицированных ДНК по сравнению с теми, кто не имел домашних животных.
Таким образом, в группе риска М. pachydermatis
является потенциальным патогеном.[15]
Malassezia
pachydermatis
была выделена из гранулёмы в области лица у здоровой женщины и у её собаки с соскобов кожи и из ушной серы. Поражения на коже зажили после перорального приёма флуконазола и криотерапии.
Выводы
Род Malassezia
известен человечеству более 150 лет как синантропная группа условно-патогенных грибов. Хотя, как правило, они не угрожают жизни, вызывая только хронически повторяющиеся поверхностные микозы в большинстве случаев, этот факт учитывают при поиске причин широкого спектра заболеваний, включая системные инфекции. Это потенциальный патоген среди предрасположенных пациентов и среди пациентов, получающих интенсивную терапию. Таксономия
Malassezia
пополнилась 7 новыми видами. Необходимо провести дополнительные исследования, чтобы узнать об их поведении в клинических условиях. Минимальная ингибирующая концентрация противогрибковых препаратов, применяемых против вновь выявленных видов, также должна быть изучена.
Что нового?
Новая зависимость между патогенами и таким заболеваниями как атопический дерматит и псориаз и т.д.
Документация фактов высоких минимальных ингибирующих концентраций обязывает нас знать спектр заболеваний, вызываемых родом Malassezia
, в том числе знать и редкие заболевания, вызываемые этими патогенами.
Симптомы заболевания
При заражении отрубевидным лишаем возбудители болезни размножаются в поверхностных слоях кожи, нарушая нормальную работу клеток. В первую очередь страдают меланоциты, отвечающие за выработку пигмента меланина, благодаря которому кожные покровы и имеют ту или иную окраску. А значит, под воздействием патогенных микроорганизмов пораженные участки приобретают нехарактерный, болезненный оттенок. Отсюда и второе название отрубевидного лишая — разноцветный.
К основным симптомам отрубевидного лишая относятся:
- Пятна желтого, кофейного, алого или темно-бурого оттенков, расположенные преимущественно на спине, голове и шее, плечах и животе. У детей они также появляются на конечностях, в подмышечных впадинах и на волосистой части головы. Пораженные участки могут быть разных размеров, но обычно их величина не превышает 1 см. В дальнейшем пятна сливаются между собой, образуя существенные по величине участки пораженной кожи.
- Отсутствие признаков воспаления в виде красноты, отеков, гиперемии и болезненности при прикосновении.
- Выраженное шелушение кожных покровов на зараженных участках, усиливающееся при прикосновении.
- Отсутствие загара на пораженных областях.
Для отрубевидного лишая не характерны зуд и неприятные ощущения, поэтому проявления болезни пациенты часто ошибочно принимают за незначительные косметические дефекты, откладывая визит к врачу и полноценное лечение.
Зудеть и чесать такие пятна начинают только в случае присоединения вторичной инфекции.
Цены на услуги
Первичный приём дерматолога (оценка жалоб пациента, сбор анамнеза, осмотр, постановка предварительного диагноза, консультация)
Первичный прием – обращение к врачу конкретной специальности в первый раз. Записаться на прием
1500 ₽
Повторный приём дерматолога
Записаться на прием
800 ₽
Прием дерматолога при удалении новообразований (оценка жалоб, сбор анамнеза, дерматоскопия по показаниям)
Записаться на прием
500 ₽
Причины развития
Разноцветныйлишай — это разновидность грибковых поражений кожи, из-за которых страдают роговой слой эпидермиса и волосяныефолликулы. Его возбудителями являются два вида грибов, причем заражение возможно только при длительном и близком контакте с больным. И в этом случае большую роль играют провоцирующие факторы. К ним относятся:
- ослабление иммунитета;
- гипергидроз;
- нарушение работы сальных желез;
- заболевания эндокринной системы (ожирение, сахарный диабет, синдром Иценко-Кушинга и т. д.);
- гормональный дисбаланс на фоне беременности, менопаузы или приемагормоносодержащих препаратов;
- вегето-сосудистая дистония;
- злоупотребление антибактериальными средствами личной гигиены;
- избыточное воздействие ультрафиолетовых лучей (интенсивный загар, частое посещение солярия) и регулярный перегрев тела.
Примечательно, что пациенты с отрубевидным лишаем старше 60 лет встречаются крайне редко. Это связано с естественными возрастными изменениями кожи, которые делают их менее восприимчивыми к возбудителям болезни.
У детей младше 10 лет основными причинами заражения отрубевидным лишаем являются пренебрежение правилами личной гигиены или неверный уход за кожей. В этом возрасте при сохранных защитных функциях кожных покровов организм самостоятельно справляется с атакующими его патогенными микроорганизмами, поэтому развитие болезни не происходит. Но ближе к подростковому возрасту, когда начинаются гормональные перестройки, восприимчивость организма к бактериям, вирусам и грибкам увеличивается, поэтому дети старше 10 лет заражаются разноцветным лишаем наравне со взрослыми.
Как происходит заражение?
Считается, что заразность отрубевидного лишая очень незначительна. Но это мнение поддерживают не все дерматологи-микологи. Отрубевидным лишаём можно заразиться от близкого человека при личных контактах или бытовым путём через предметы, которыми пользовался инфицированный, например, через постельное бельё, полотенца, одежду, мочалки. Можно подцепить грибок и в примерочной комнате магазина. Инкубационный период отрубевидного лишая составляет от двух недель до нескольких месяцев.
Записаться на прием
Лечение отрубевидного лишая
Диагноз «отрубевидный лишай» ставится пациенту после осмотра врача-дерматолога и проведения дерматоскопии. Дополнительно можетбыть использована йодовая проба и лабораторное исследование соскоба.
Лечение отрубевидного лишаяпроводится амбулаторно вплоть до полного исчезновения симптомов болезни. Если меры были приняты вовремя, пациенту назначается местная терапия с применением противогрибковых мазей и специальных средств для отшелушивания омертвевших клеток.
Дополнительно используются иммуномодуляторы, витаминные комплексы, противогрибковые шампуни и антигистаминные препараты, если пациента беспокоит зуд. В наиболее запущенных случаях назначаются антимикотические средства для приема внутрь. Кроме этого, чтобы избежать рецидива болезни и инфицирования окружающих, проводится обработка дезинфицирующими составами одежды и постельного белья пациента.
Также большую роль играет профилактика заболевания. Предупредить развитие болезни помогут:
- своевременное решение проблемы гипергидроза (использование лечебных дезодорантов, кремов, присыпок, соблюдение правил личной гигиены, частая смена белья и пр.);
- применение качественного мыла и средств для ухода за кожей;
- регулярные водные процедуры;
- ношение одежды из натуральных, гипоаллергенных материалов;
- избегание стрессов;
- сбалансированное, богатое витаминами и микроэлементами питание.
Также специалисты рекомендуют избегать перегрева тела и вовремя обращаться за консультацией к косметологам и дерматологам, чтобы выявить проблему и начать грамотное лечение.
Диагностика
Диагностика данной патологии осуществляется врачом-дерматовенерологом и основывается на данных объективного осмотра и дополнительных методах исследования. Чаще всего для уточнения диагноза используется йодовая проба Бальзера. Суть заключается в окрашивании пятен 2% раствором йода, под действием которого очаги отрубевидного лишая окрашиваются. Так же используется метод с ультрафиолетовой лампой Вуда.
Возможно дополнительное обследование на наличие грибков в слоях кожи.
Что такое эритразма
Эритразма — это хроническое бактериальное заболевание, затрагивающее слой эпидермиса в глубоких складках кожи. Отличается продолжительным течением — в некоторых случаях симптомы развиваются не менее 10 лет, не доставляя пациенту существенного дискомфорта. По клинической картине эритразма схожа с грибковым поражением кожи, но современная дерматология относит ее к группе псевдомикозов.
В развитии заболевания выделяют следующие основные стадии:
- Прогрессирование. На коже появляются первые характерные пятна, их размер медленно увеличивается, развиваются дополнительные симптомы. В отдельных случаях присоединяются вторичные инфекции. Пятна постепенно сливаются друг с другом, образуя обширные участки поражения.
- Стабилизация. Новые пятна не появляются, а уже имеющиеся останавливаются в росте. Начинается шелушение кожи. Эта стадия обычно связана с изменением внешних условий, например, похолоданием, во время которого интенсивность потоотделения снижается, и состояние кожи стабилизируется.
- Обострение, или рецидив. Обычно связано с началом теплого времени года. Но в случае затяжной эритразмы болезнь постоянно развивается волнообразно, и после небольшого спада ее симптомы снова активно проявляются.
- Ремиссия. Наступает при благоприятном микроклимате, соблюдении профилактических мер и правильном уходе за кожей. Цвет пораженных зон постепенно приходит в норму, исчезают зуд и шелушение, кожные покровы восстанавливаются.
Без своевременного, грамотно подобранного лечения эритразма может привести к развитию серьезных осложнений.
Например, спровоцировать у пациентов с сахарным диабетом или ожирением экзему и присоединение вторичной инфекции. Также течение болезни усугубляют повышенная влажность и загрязненность пораженных участков. В результате ее типичные симптомы осложняются жжением, зудом и болевыми ощущениями.
Признаки заболевания
Внешне эритразма проявляется в виде светло-коричневых, кирпично-красных, бурых или желто-коричневых пятен на коже, чаще всего округлой формы и без признаков воспаления. Диаметр очагов может достигать нескольких сантиметров, причем они имеют тенденцию сливаться, образуя большие по площади пораженные области. В первую очередь пятна эритразмы появляются в складках кожи, где есть благоприятная среда для размножения бактерий.
Помимо пятен для эритразмы характерны:
- Шелушение кожи на пораженных участках, усиливающееся при прикосновении. Обычно именно с него начинается развитие болезни.
- Легкий, нерегулярный зуд. Усиливается и начинает доставлять существенный дискомфорт, только если к первичному заболеванию присоединяется вторичная инфекция.
- Отсутствие повышенной температуры, ран, язвочек и гнойников с обильными выделениями. Это отличает эритразму от большей части бактериальных кожных патологий.
- Мокнутие. Необязательный симптом, проявление которого зависит от обильности потоотделения и качества ухода за кожей.
Примечательно, что у детей симптомы эритразмы проявляются крайне редко. В группу риска входят взрослые, в первую очередь, мужчины, преимущественно с лишним весом и склонностью к избыточной потливости. При этом у мужчин обычно страдают кожные покровы в области паха, пупка и внутренней поверхности бедер, а у женщин — живот целиком, подмышечные впадины и зоны под грудью.
Причины патологии
Коринебактерии, являющиеся возбудителями заболевания, в норме всегда присутствуют на кожных покровах человека. При этом развитие патологии они провоцируют только при определенных, благоприятных условиях. Коринебактерии не проникают глубже эпидермиса, а также не затрагивают ногти и волосы. Так как появление эритразмы напрямую связано с повышенной потливостью, болезнь чаще всего проявляется в летнее, жаркое время года.
Среди основных причин развития эритразмы выделяют:
- гипергидроз;
- отклонение нормального рН кожи в щелочную сторону;
- опрелости, постоянное трение и механическое повреждение кожи;
- дерматит и другие кожные заболевания;
- пренебрежение правилами личной гигиены;
- ношение синтетической, чересчур теплой одежды;
- использование некачественных уходовых средств или злоупотребление мылом с антибактериальным эффектом, что разрушает естественную защиту кожных покровов.
Эритразма передается контактным путем, чаще всего после использования одежды, постельного белья и средств личной гигиены больного. Также заразиться можно во время полового акта, при посещении бассейна или бани и при хождении босиком по земле или пляжу. При этом точно установить источник заражения удается далеко не всегда, потому что у переносчика могут отсутствовать явные внешние проявления болезни в виде характерных пятен и шелушения.
Есть ли предрасполагающие факторы?
Грибок, который является возбудителем отрубевидного лишая, может обитать на коже довольно длительное время, внешне никак не проявляясь. Для того, чтобы обнаружились его признаки, нужен толчок. Таким толчком к активному развитию грибка могут стать эндокринные патологии, повышенная потливость, ослабление иммунитета, стрессовые для кожи ситуации, нарушающие защитную функцию кожи — солярий, чрезмерное нахождение на солнце, частое использование антибактериальных мыл и гелей для душа.
ВАЖНО!
Соблазнительна мысль о самолечении отрубевидного лишая. Кажется, это так просто — купил антигрибковую мазь, сделал так, как указано в аннотации к применению, и дело в шляпе. Увы! Без индивидуального квалифицированного курса терапии грибок просто-напросто приспособится к используемым препаратам, и дальнейшее лечение будет осложнено. Бессистемное или симптоматическое самостоятельное лечение крайне нежелательно.
Лечение эритразмы
Для постановки пациенту диагноза «эритразма» врач-дерматолог в первую очередь использует визуальный осмотр. Особенно это касается высыпаний в паховой зоне, которые имеют характерные отличительные черты в виде ярко выраженных выступов и пузырьков по краям. Также пораженные участки кожи просвечиваются лампой Вуда и проводится микроскопическое исследование соскоба, чтобы исключить другие диагнозы: отрубевидный или розовый лишай, кандидоз, дерматит или экзему.
Лечение эритразмы в первую очередь базируется на использовании антибактериальных мазей, которыми обрабатываются пораженные участки кожи.
Под их воздействием коринебактерии гибнут, и пятна постепенно светлеют, уменьшаются в диаметре и исчезают. В среднем такая терапия занимает не менее 7-10 дней. Параллельно используются:
- Антисептические средства. Обработка ими проводится перед наложением антибактериальной мази, а также после него для поддержания сухости пораженных участков и предупреждения повторного инфицирования.
- Противогрибковые препараты. Назначаются вместе с антибактериальными, так как коринебактерии по своему строению схожи с грибными мицеллами.
- Отшелушивающие мази. Помогают очистить кожу от слоя омертвевших клеток, активизируя ее регенерацию.
- Облучение ультрафиолетом. Способствует дезинфекции кожи и ее восстановлению. Пациентам полезны и естественные солнечные ванны, и физиотерапевтическое уф-облучение.
Если болезнь не перешла в запущенную стадию, использования наружных лекарственных препаратов достаточно для решения проблемы. Но в отдельных случаях, при множественных поражениях кожи, для получения нужного результата пациентам назначается системная антибактериальная терапия.