Физиотерапия при остеохондрозе
Лечение остеохондроза физиотерапией является достаточно эффективной мерой, а главное, это безболезненно и практически не имеет противопоказаний. Такие процедуры помогают снять воспалительный процесс, устранить спазмы, устранить защемление нервных окончаний. К физиотерапии относятся такие процедуры как:
- • Электрофорез
- • Магнитотерапия
- • Светолечения
- • Ударно-волновая терапия
- • Грязелечение
Стоит знать, что некоторые физиотерапевтические процедуры нельзя применять в периоды обострений. Лечение остеохондроза физиотерапией назначается исключительно врачом и в комплексе с медикаментозным лечением.
Лечебная физкультура и массаж при остеохондрозе
Лечебная физкультура при остеохондрозе помогает сформировать мышечный корсет, который будет помогать поддерживать больной позвоночник. Комплекс упражнений подбирается индивидуально для каждого больного индивидуально. Для 3 стадии упражнения выполняются только лежа, плавно и желательно под присмотром.
Лечение остеохондроза массажем тоже частая практика. Главное, чтобы массаж делал профессионал, который не навредит вашему позвоночнику. После сеанса вы должны чувствовать расслабление мышц, снятие зажимов и общее облегчение. Мануальный массаж способствует улучшению кровоснабжения. В острые периоды заболевания лучше отказаться от такого способа лечения.
Лечение шейного остеохондроза
При остеохондрозе шейного отдела больной чувствует сильные боли в голове, шее, руках и плечевом поясе. Может наблюдаться мелькание «мушек», шум в ушах и пятен перед глазами. Как правило, на первых стадиях пациент идет обследовать голову и не подозревает, что дело совсем в другом. При шейном остеохондрозе назначаются
- • Агниопротекторы от головокружения, которое чаще всего появляется утром (Трентал, Пентилин).
- • Хондропротекторы, которые предотвращают дальнейшее разрушение хрящевой ткани, уменьшают воспаление, снимают болевой синдром и возвращают подвижность суставов (Артракам, Артрадол).
- • Антидепрессанты, к котором иногда приходится прибегать больным из-за того, что постоянные боли пагубно влияют на психику и способствуют развитию бессонницы, депрессии (Ново-Пассит, Донормил).
- • Витамины, которые улучшат общее состояние организма.
- • Антикольвусанты от головных болей, которые мешают полноценной жизни пациентов.
- • НПВС назначают в острый период для купирования болей.
Диагностика остеохондроза шейного отдела
остеохондроз шейного отдела
позвоночника – заболевание, приводящее к тому, что межпозвоночные диски истончаются и замещаются костной тканью. В группе риска находятся мужчины и женщины старше 30 лет. Особенно пройти тест на шейный остеохондроз рекомендуется тем, кто в основном ведёт сидячий образ.
Шейный остеохондроз один из наиболее распространённых, так как этот отдел позвоночника отличается высокой подвижностью и большими нагрузками. К тому же именно шейный остеохондроз протекает тяжелее других, потому что в этой области расположено большинство основных сосудов, артерий и нервов, несущих кислород к мозгу. Это может приводить к недостатку кровообращения в мозге. Поэтому чем раньше диагностировать заболевание, тем лучше.
Основные симптомы шейного остеохондроза
Шейный остеохондроз диагностируется по нескольких симптомам, распознав которые можно самостоятельно поставить предварительный диагноз:
- дискомфорт и хруст в шее при поворотах;
- частые головокружения и головные боли;
- звон или шум в ушах;
- онемение лица и шеи;
- болевые ощущения при резких движениях головой или во время сна на неудобной подушке;
- ощущение слабости в руках;
- нарушение координации;
- ухудшающееся зрение и слух.
Эти симптому могут указывать не только на проблемы с шейным отделом позвоночника, но и на ряд других заболеваний. Поэтому для точной диагностики необходима консультация специалиста, который проведёт необходимые исследования, или прохождение подробного теста.
Кроме того, остеохондроз является хроническим заболеванием, и симптомы могут изменяться, в зависимости от стадии развития патологии.
Тест на шейный остеохондроз
Чтобы получить результаты, соответствующие действительности, внимательно прочитайте и честно ответьте на данные вопросы:
- Сталкиваете ли вы с головокружением?
- Часто ли вы испытываете головные боли?
- Были ли у вас травмы и повреждения шейного отдела позвоночника?
- Испытываете ли вы дискомфорт при движениях головой?
- Чувствуете ли вы больше в шее после сна?
- Замечали ли вы онемение, слабость или покалывание в конечностях?
- Испытываете ли вы боль при запрокидывании головы?
- Чувствуете ли вы дискомфорт в плечах?
- Есть ли затруднения при повороте головы?
- Появляется ли хруст при движениях шеей?
- Есть ли затруднения при движениях шеей?
- Бывало ли такое, что вы просыпались из-за болей в шее?
- Появляется ли постоянная либо приступообразная боль при поворотах и наклонах головы, а также в состоянии покоя?
Объём движений для здорового шейного отдела (для правильных ответов на вопросы теста):
- сгибание – 45 градусов;
- разгибание – 50 градусов;
- наклоны в стороны – 45 градусов;
- скручивание – 75 градусов.
Утвердительные ответы более, чем на 2 вопроса из данного списка, свидетельствуют о возможном шейном остеохондрозе. В таком случае необходимо в обязательном порядке обратиться к специалисту. Только врач сможет точно установить причину дискомфорта, назначить эффективный план лечения и составить список рекомендаций.
Если вы на один-два вопроса вы также дали утвердительный ответ, то следует придерживаться следующих рекомендаций:
- поднимая тяжёлые предметы, не наклоняйте голову вперёд;
- не спите на высоких подушках;
- не держите голову запрокинутой длительное время;
- не наклоняйтесь во время письма или чтения;
- не поворачивайте голову из стороны в сторону слишком резко.
Кроме ответов на вопросы, можно выполнить несколько упражнений. Если во время их выполнения ощущается боль или возникает хруст, это свидетельствует о патологиях. Выполняя следующие упражнения будьте осторожны и не спешите:
- медленно наклоните голову к груди и коснитесь её подбородком;
- опустите голову к правому и левому плечу, стараясь притронуться к нему ухом;
- поверните голову вправо и влево под прямым углом;
- аккуратно повернуть голову в стороны до упора, стараясь заглянуть за спину;
- плавно запрокинуть голову, смотря вверх и чуть назад;
- присесть, отклонить голову назад, свести руки в замок и надавить, положив на макушку.
Диагностика шейного остеохондроза
Для более точной диагностики заболевания можно обратиться к врачу. В таком случае специалист проведёт тест, осмотрит пациента, определяя зоны болезненности и степень подвижности хребта, с целью оценки качества рефлексов.
Помимо этого, для диагностики врач моет назначить рентгенографию, мультиспиральную компьютерную томографию, магнитно-резонансную томографию или дуплексное сканирование артерий головы и шеи.
Осложнения шейного остеохондроза
Если не заниматься лечением патологии и запустить её развитие на начальных стадиях, то это могут возникнуть следующие последствия:
- синдром позвоночной артерии (ухудшение зрения и слуха, частые обмороки);
- серьёзные неврологические расстройства (атрофия мышц, параличи, импотенция, потеря чувствительности);
- потеря трудоспособности.
В особо критических случаях не обойтись без хирургического вмешательства.
Профилактика патологии
Чтобы не допустить развития заболевания, следует придерживаться некоторых правил. Их соблюдение необходимо также тем, кто прошёл курс лечения шейного остеохондроза (как хирургический, так и консервативный), потому что любое лечение лишь замедляет или приостанавливает развитие патологии, а не полностью вылечивает. Придерживайтесь следующих профилактических мер:
- ведите здоровый и активный образ жизни;
- посещайте бассейн;
- правильно питайтесь;
- не поднимайте тяжёлые предметы;
- занимайтесь лечебной физкультурой (с разрешения врача);
- приобретите качественный ортопедический матрас и подушку;
- будьте осторожны, двигая шеей.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Лечение грудного остеохондроза
При остеохондрозе грудного отдела позвоночника наблюдаются резкие боли в передней части груди, а дыхание может становится частым и тяжелым. Может возникать резкая боль при поворотах и наклонах в области лопаток. Диагностировать грудной остеохондроз сложно, так как болей непосредственно в позвоночнике не чувствуется, а симптомы больше похожи на заболевания сердца, легких или почек. К счастью, этот вид остеохондроза встречается очень редко и причиной его возникновения является в большинстве случаев сколиоз.
Возможные последствия
При длительном отсутствии должного лечения остеохондроз продолжает прогрессировать, приводя к серьезным осложнениями. Так, поражение поясничного отдела может стать причиной образования межпозвоночных грыж, развития ишиаса и сидрома любаго. При ишиасе происходит защемление или воспаление седалищного нерва, а человек испытывает жгущую, колющую или стреляющую боль, отдающую, как правило, в ягодицы, бедро или голень. Синдром люмбаго характеризуется «прострелами» — мощными спазмами в зоне поясницы, при которых человек зачастую даже не способен пошевелиться.
Остеохондроз грудного отдела опасен риском развития межреберной невралгии (токаралгии). Боль в грудной клетке может быть постоянной или периодической, возникать только при с физических нагрузках или в состоянии покоя. Иногда болевые ощущения отдают в руку и соседние участки тела. Кроме того, пациента может беспокоить напряжение мышц, вызывающее затруднение при дыхании, дискомфорт при кашле. При шейном остеохондрозе развиваются такие неврологические осложнения, как цервикаго («шейные прострелы») и цервикалгия (довольно интенсивная хроническая боль, сопровождающаяся зажатостью мышц).
Одним из наиболее опасных последствий остеохондроза является спинальный инсульт. Даже при своевременном медицинском вмешательстве острое нарушение кровобращения в спинном мозге может привести к опасным осложнениям в будущем. При обширном поражении возможна полная потеря болевой и температурной чувствительности в областях, иннервируемых поврежденным участком, хромота, частичный или полный паралич тела. В некоторых случаях развиваются нарушения тазовых функций (недержание мочи и кала, импотенция). Из-за массовой гибели нейронов даже после реабилитации утраченные функции могут быть восстановлены не полностью. Нередко спинальный инсульт становится причиной утраты трудоспособности: например, музыканты или массажисты, утратившие тактильную чувствительность, уже не могут нормально работать. Двигательные расстройства характеризуются парезом (значительное снижение мышечной силы, вялость) и со временем приводят к атрофии мышц.
Лечение поясничного остеохондроза
Поясничный остеохондроз самый распространенный вид на нынешний момент времени. Это связанно с тем, что именно этот отдел позвоночника подвергается наибольшим нагрузкам. Сначала появляется тупая боль в области поясницы, затем боль начинает отдавать в ногу и может приводить к онемению нижних конечностей. Возникают проблемы со сгибанием и разгибанием. В таких случаях главное начать своевременное лечение поясничного остеохондроза и применять комплексные меры. Следует придерживаться нескольких правил:
- • Ограничить физические нагрузки
- • Принимать все прописанные медикаменты
- • Проходить назначенную физиотерапию
- • Пройти курс специальных массажей
- • При необходимости избавиться от лишнего веса
При неправильном лечении и не соблюдении рекомендаций может потребоваться хирургическое вмешательство на последних поясничного остеохондроза.
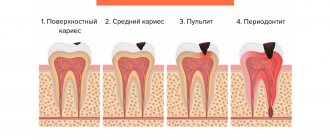
Причины остеохондроза
Причины, вызывающие остеохондроз, достаточно разнообразны.
Во-первых, с возрастом эластичность межпозвоночных дисков постепенно утрачивается.
Это означает, что наша спина требует особого внимания. Длительное пребывание в положении, вызывающем перекос позвоночника, может вызвать необратимые изменения. Следует избегать сидения в несимметричной позе, бороться с привычкой лежать только на одном каком-то боку, переносить груз (например, сумку) только в одной руке.
Малоподвижный образ жизни губительно сказывается на здоровье позвоночника. Необходимо двигаться, однако при этом физические нагрузки должны быть умеренными. Следует давать позвоночнику возможность восстановиться после нагрузки, а также желательно избегать травм, которые также приводят к развитию патологий позвоночника.
Вторая группа причин связана с нарушением обмена веществ
и
неправильным питанием
. Пища, богатая углеводами и жирами, насыщает организм калориями, которые нам, при нашей сидячей городской жизни, часто просто негде потратить; в результате энергия откладывается в виде жировой ткани, создавая избыточный вес. Ожирение – это повышенная нагрузка на позвоночник, которая приводит к развитию остеохондроза. К тому же, подобная диета обычно содержит недостаточное количество микроэлементов (кальция, калия, фосфора, магния, марганца и других), которые так необходимы для укрепления костной ткани. Причиной избыточного веса часто являются и эндокринные заболевания. При этом нарушение энергетического, водного или минерального обмена также способно негативно сказаться на тканях, участвующих в строении позвоночника.
Факторами, способствующими развитию остеохондроза, могут быть:
- плоскостопие;
- гормональные изменения;
- инфекционные заболевания;
- нарушения местного кровообращения,
а также некоторые другие факторы.
Лечение
Первоначальные методы лечения остеохондроза поясничного отдела позвоночника и болевых проявлений обычно включают в себя следующие комбинации:
- Безрецептурные обезболивающие препараты
— аспирин (Bayer), ибупрофен (Advil) или напроксен (Aleve), могут уменьшить воспаление, которое способствует дискомфорту, скованности и раздражению нервных корешков. - Рецептурные обезболивающие препараты
. При тяжелой боли могут быть назначены миорелаксанты или наркотические болеутоляющие средства. Эти препараты обычно используются для лечения интенсивной, острой боли, которая, как ожидается, не продлится более нескольких дней или недель. Эти лекарства могут вызывать привыкание и вызывать серьезные побочные эффекты, поэтому их следует использовать с осторожностью. - Тепло и лед
. Применение тепла в нижней части спины улучшает кровообращение, что уменьшает мышечные спазмы и напряжение и улучшает подвижность. Пакеты со льдом могут уменьшить воспаление и снять умеренные боли. Полезно применять тепло перед физическими упражнениями для расслабления мышц и применять лед после физической активности, чтобы свести к минимуму воспаление. - Мануальная терапия.
Манипулирование которое проводится специалистом , является популярным методом управления болью при болях в пояснице. Практикующие врачи, мануальные терапевты, используют свои руки для воздействия на различные области тела с целью уменьшения напряжения в мышцах и суставах. Было обнаружено, что манипуляции являются эффективной мерой для временного уменьшения боли, а в некоторых случаях является такой же эффективной, как и медикаментозная терапия. - Массаж
. Воздействие методами массажа может уменьшить напряжение и спазмы в мышцах нижней части спины, уменьшить давление на позвоночник и облегчить боль. Кроме того, лечебный массаж может улучшить кровообращение, обеспечивая доставку питательных веществ и кислорода в напряженные мышцы. - Эпидуральные инъекции стероидов
(ESI). Введение стероида в пространство, окружающее позвоночник, может уменьшить болевые импульсы, а также воспаление. Инъекцию стероида можно использовать в сочетании с программой физической терапии для облегчения боли во время физических упражнений и реабилитации. Как правило, эпидуральная инъекция стероидов позволяет снизить боль на период от нескольких недель до одного года.
Во многих случаях, для эффективного обезболивания необходима комбинация методов лечения. Процесс проб и ошибок, как правило, необходим для того, чтобы подобрать лечение, которое окажется наиболее эффективным.
Длительный постельный режим не рекомендуется, и, как правило, иммобилизация возможна при сильной боли на короткий промежуток времени, так как отсутствие физической активности может привести к ослаблению мышц и нормальной поддержки позвоночника.
Остеохондроз поясничного отдела: симптомы и диагностика
Лечение пояснично-крестцового остеохондроза начинают с диагностики. Необходимо выяснить истинно ли это остеохондроз, и каков масштаб поражения тканей. Остеохондроз поясницы выявляют с помощью рентгенографии. На снимке будет хорошо видно состояние межпозвоночного диска и позвонков. Врач уточняет локализацию поражения и оценивает степень развития заболевания. При необходимости может быть дополнительно назначено МРТ или КТ для уточнения деталей.
Диагностика остеохондроза проводится в диагностическом центре Юсуповской больницы, который имеет все необходимое для точной постановки диагноза. Опытный персонал использует современное оборудование, что позволяет максимально быстро и правильно выявлять недуг больного. От результатов диагностики будет зависеть то, как лечить поясничный остеохондроз будут неврологи и физиотерапевты.
Последствия остеохондроза позвоночника
Остеохондроз опасен своими осложнениями:
- нарушения кровообращения, в т.ч. мозгового;
- развитие инфарктов и инсультов;
- сосудистые патологии;
- повреждения спинного мозга;
- гипертония и гипотония;
- стеноз;
- нарушения работы внутренних органов и систем;
- ограничения подвижности, парезы, параличи;
- заболевания органов малого таза (бесплодие, бессилие, недержание) и др.
При отсутствии своевременного адекватного лечения летальный исход от остеохондроза составляет около 10%.
Профилактика остеохондроза
Чтобы предупредить развитие болезни, необходимо придерживаться следующих рекомендаций:
- держите под контролем вес;
- занимайтесь физкультурой;
- следите за осанкой, не сутультесь;
- при работе за компьютером держите спину прямо, периодически делайте небольшую разминку;
- избегайте стрессов;
- откажитесь от вредных привычек;
- спите на удобной постели;
- не поднимайте тяжести или поднимайте их медленно, с прямой спиной;
- носите удобную обувь;
- питайтесь полноценно.
У вас боли в спине и вы не знаете что делать? Приходите в «МедикСити»! Клиника располагает всем необходимым современным оборудованием для экспертной диагностики остеохондроза. А наши врачи-неврологи, вертебрологи, мануальные терапевты — подлинные профессионалы своего дела!
Диагностика.
Чаще всего диагноз “остеохондроз” ставит врач-невролог. На первичном осмотре доктор проводит осмотр в связи с жалобами больного боль или ограничение подвижности позвоночника. Позвоночник пациента исследуют в положениях стоя, сидя и лежа, в состояниях покоя и движения.
Ощупывание позвоночника позволяет дополнить данные осмотра (наличие или отсутствие деформации), определить локализацию, степень и характер болезненности. При ощупывании отмечают напряжение мышц, расположенных рядом с позвоночником. Пациента просят наклониться или присесть, чтобы определить амплитуду движения в различных отделах.
Итоговый диагноз невролог устанавливает на основании физикального осмотра, а также результатов рентгенографии, КТ или МРТ. С помощью этих обследований определяется уровень поражения, конкретизируется диагноз, выявляются скрытые патологии. После диагностики лечащий врач определяет тактику лечения и выбирает наиболее эффективный метод лечения.
Профилактика заболевания
Лучшими средствами профилактики остеохондроза поясничного отдела позвоночника являются ежедневная гимнастика и пятиминутная физпауза на рабочем месте из 6-8 базовых упражнений, желательно плавание в бассейне. Исключаются все вредные привычки. Особенное значение придается выбору матраса. Он должен быть ортопедическим, жестким и твердым. Питание должно быть сбалансированным и включать больше белковой пищи. Исключением являются жирная пища и грибы. Потребление соли сводится к минимуму.
Диагностика и лечение остеохондроза
Диагностика остеохондроза позвоночника начинается с обращения к врачу-неврологу. При этом очень важны квалификация и опыт доктора, поскольку за схожими симптомами могут прятаться различные заболевания неврологического и иного профиля.
После сбора анамнеза и осмотра пациента проводится аппаратная диагностика. Обычно применяются такие методы, как:
- ЭКГ;
- рентгенография;
- МРТ;
- КТ при необходимости.
Для лечения остеохондроза обычно применяют комплекс методов:
- лечение медикаментами (назначение обезболивающих и противовоспалительных средств, препаратов для улучшения обменных процессов, витаминов и т.д.);
- физиотерапия (лечение ультразвуком, токами низкой частоты, лазеротерапия, магнитотерапия и др.);
- кинезиотерапия;
- массаж, гидромассаж;
- мануальная терапия;
- остеопатия;
- иглорефлексотерапия;
- тракционное вытяжение;
- лечебная физкультура и физиотерапия.
Хирургические методики применяется в случае неэффективности консервативного лечения.
1 Тракционное вытяжение
2 Иглорефлексотерапия
3 Остеопатия
Хирургическое лечение
Хирургическое лечение остеохондроза поясничного отдела позвоночника необходимо в тех случаях, когда консервативное лечение в течение 6 месяцев оказалось неэффективно. Хирургическое лечение при остеохондрозе всегда является избирательным, а это означает, что пациент сам решает, следует ли проходить операцию или нет.
Рекомендуется принимать во внимание все факторы, прежде чем принять решение о проведении операции по поводу остеохондроза, включая продолжительность периода восстановления, лечение болей во время выздоровления, реабилитацию позвоночника.
Операция слияния позвонков
Стандартное хирургическое лечение остеохондроза поясничного отдела позвоночника представляет собой операцию по слиянию, в которой два позвонка сращиваются вместе. Цель операции слияния (спондилодеза)- уменьшить боль и устранить нестабильность в двигательном сегменте позвоночника.
Все операции спинального слияния состоят в следующем:
- Поврежденный диск полностью удаляется из межпозвонкового пространства (дискэктомия).
- Проводится стабилизация с помощью костного трансплантата и / или инструментария (имплантаты, пластины, стержни и / или винты).
- Затем позвонки срастаются, образуя твердую, неподвижную структуру. Сращение происходит в течение нескольких месяцев после процедуры, а не во время самой операции.
После операции назначается ношение корсета, прием анальгетиков. Физические упражнения подключаются очень аккуратно ,с учетом индивидуальных особенностей пациента и степени регенерации тканей . Полное восстановление после операции слияния может занять период до года, пока позвонки срастутся вместе.
Хирургическая замена искусственным диском
Замена поврежденного диска искусственным имплантом была разработана в последние годы как альтернатива операции слияния. Операция замены диска состоит в полном удалении поврежденного дегенерацией диска (дискэктомия), восстановление дискового пространства на естественную высоту и имплантация искусственного диска.
Эта процедура предназначена для поддержания движения в позвоночнике, аналогичного естественным движениям, уменьшая вероятность увеличения давления на соседние сегменты позвоночника (достаточно распространенного осложнения спинального слияния).
Восстановление после операции замены диска обычно длится до 6 месяцев.
Факторы риска
Факторы образа жизни, которые влияют на общее состояние здоровья, могут влиять на межпозвонковые диски. Факторы риска дегенеративного заболевания диска ( остеохондроза) включают:
- Семейная история болей в спине или скелетно-мышечных расстройств
- Чрезмерная нагрузка на нижнюю часть спины, обусловленная занятиями спортом, или характером работы
- Длительные статические нагрузки на диски из-за длительного сидения и / или плохой осанки
- Отсутствие поддержки дисков из-за слабых мышц спины
- Ожирение
- Курение или любая форма потребления никотина
Дегенерация диска является частью старения организма, но не у всех людей развивается боль или какие-либо особые симптомы. Симптомы имеют тенденцию возникать при возникновении нестабильности, мышечного напряжения и, возможно, раздражения нервного корешка.