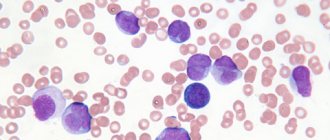
Рак крови, белокровие, лейкемия или лейкоз – этими названиями определяется разновидность злокачественной опухоли, поражающей костный мозг и характеризующейся высокой скоростью метастазирования. Заболевание в большинстве случаев диагностируется у пожилых людей и у детей. Возникает опухоль в костном мозге в результате замены нормальных кроветворных клеток злокачественными. Это приводит к нарушению нормального функционирования системы кроветворения. Организм перестает производить в необходимом для жизнедеятельности количестве тромбоциты, лейкоциты и эритроциты, вырабатывая вместо них белые кровяные тельца.
При острой форме заболевания, которая встречается у детей в 95 % случаев, мутируют клетки – бласты. При хронической форме лейкемии перерождаются в злокачественные зрелые кровяные тельца. С появлением метастазов поражаются лимфоузлы, почки, легкие, селезенка, печень и т. д.
Здоровые ткани органов постепенно вытесняются, что приводит к возникновению следующих осложнений:
- повышается вероятность развития инфекций;
- проявляется анемия;
- увеличивается риск кровоизлияний.
Классификация
Соответственно характеру течения выделяют:
- острую форму рака крови с характерной быстротечностью, головными болями и судорогами, рвотой, появлением на коже синяков, слабостью и снижением жизненного тонуса;
- хроническую форму с медленным течением, слабостью, кровоточивостью десен, потерей веса, повышением температуры тела, частыми инфекционными заболеваниями.
Хроническая и острая формы лейкоза не перетекают одна в другую.
Соответственно особенностям клинической картины выделяют:
Лимфолейкоз, встречающийся в большинстве случаев у детей 2-8 лет (мальчики – 80 % случаев). Основные причины: генетическая предрасположенность, инфицирование матери во время вынашивания ребенка. Симптомы лимфолейкоза:
- увеличение лимфоузлов, побледнение кожи, нарушения дыхания;
- резкое снижение веса, быстрая утомляемость, слабость;
- уплотнение или изменение размера яичек;
- появление гнойников при травмировании кожи.
Острая миелоидная лейкемия развивается чаще всего после 50 лет. Причиной являются дефекты ДНК в неполнозрелых клетках костного мозга. Симптомы заболевания таковы:
- кружится голова, ощущается слабость и недомогание;
- отсутствует аппетит;
- появляются боли в суставах и костях;
- учащаются инфекционные заболевания;
- наблюдается повышенная кровоточивость.
Монобластный лейкоз острый диагностируется довольно редко. Протекание возможно в хронической или острой форме. Основные симптомы:
- увеличение лимфоузлов;
- появление на теле рассеянных кровоизлияний;
- увеличение и гиперемия яичек у мужчин;
- побледнение кожи;
- боли в животе и ощущение тяжести в области печени;
- стоматит;
- артралгия.
Миеломная болезнь поражает чаще людей после 43 лет. Проявляется заболевание анемией, частыми бактериальными инфекциями, артралгиями, переломами, кровотечениями.
Миелоцитарная хроническая форма рака у взрослых диагностируется, в основном, у мужчин 27-50 лет. Протекание длительное и бессимптомное. Основные симптомы:
- ощущение ломоты в костях;
- снижение веса, тошнота и рвота, в брюшной полости ощущается дискомфорт и боли;
- повышается температура тела, наблюдается одышка;
- увеличиваются лимфоузлы, наблюдаются головокружения и головные боли.
Лимфоцитарный вид рака протекает практически бессимптомно. Основными проявлениями являются:
- частые инфекции;
- дискомфорт в области печени;
- увеличение лимфоузлов;
- потливость и слабость.
Моноцитарная хроническая онкопатология крови диагностируется чаще у пациентов старше 57 лет. Протекание практически бессимптомное.
Как часто встречаются острые лейкозы у взрослых?
В 2002 году в России выявлено 8149 случаев лейкозов. Из них острые лейкозы составили 3257 случаев, а подострые и хронические — 4872 случая.
По предварительным подсчетам, в 2004 году в США будет диагностировано 33440 новых случаев лейкозов. Приблизительно половина случаев составят острые лейкозы. Наиболее частым типом острого лейкоза у взрослых является острый миелоидный лейкоз (ОМЛ). При этом ожидается выявление 11920 новых случаев ОМЛ.
В течение 2004 года в США от острых лейкозов может умереть 8870 больных.
Средний возраст больных с острым миелоидным лейкозом (ОМЛ) составляет 65 лет. Это заболевание пожилых людей. Вероятность развития лейкоза для 50-летнего человека составляет 1 к 50000, а для 70-летнего — 1 к 7000. ОМЛ чаще возникает среди мужчин по сравнению с женщинами.
Острый лимфобластный лейкоз (ОЛЛ) чаще выявляется у детей, чем у взрослых, причем наиболее часто в возрасте до 10 лет. Вероятность диагностики ОЛЛ у 50-летнего человека составляет 1 к 125000, а для 70-летнего — 1 к 60000.
Афроамериканцы в 2 раза реже болеют ОЛЛ, чем белое население Америки. Риск заболеть ОМЛ у них также несколько ниже, чем у белого населения.
При ОМЛ и ОЛЛ у взрослых можно добиться длительной ремиссии или выздоровления в 20-30% случаев. В зависимости от некоторых особенностей лейкозных клеток прогноз (исход) у больных с ОМЛ и ОЛЛ может быть лучше или хуже.
Причины возникновения
Основными причинами, вследствие которых может возникнуть данная онкопатология, являются:
- генетическая предрасположенность;
- перенесенные в тяжелой форме вирусные заболевания, приведшие к ослаблению организма;
- ионизирующая радиация;
- лекарственные препараты, длительный прием антибиотиков, химические вещества (полимерные материалы, краски, лаки, бытовая химия);
- частые стрессы.
Но современная диагностика показывает, что онкология может быть никак не связана с факторами риска. Бывают случаи, когда диагностика выявляла патологию у человека, у которого не было видимых причин для развития болезни.
Причины и факторы риска
До сих пор точно не установлены этиологические факторы, которые неизбежно становятся «спусковым крючком» для злокачественной мутации клеток. Однако риски развития острого лейкоза существенно повышаются при:
- радиационном облучении, которому подвергается человек;
- заражении определёнными вирусами, угнетающими иммунную систему (болезнь Эпштейна-Барра, Т-лимфотропный вирус и др.);
- неблагоприятной наследственности;
- курении табака;
- длительном воздействии некоторых химических соединений, в том числе лекарственных препаратов;
- стрессах, депрессивных состояниях;
- загрязнении окружающей среды.
Симптомы и признаки лейкемии
Особенностью рака крови является схожесть симптомов, особенно на ранних стадиях, с другими заболеваниями. Среди них:
- быстрая утомляемость, слабость, снижение жизненного тонуса и иммунитета;
- появление синяков на теле при незначительном механическом воздействии;
- частые сыпи неизвестной этиологии, плохое заживление ран;
- увеличение печени, селезенки и других органов;
- боли в костях и суставах;
- ухудшение памяти, бессонница или сонливость;
- снижение уровня гемоглобина, анемия.
При условии своевременного обращения врач может назначить эффективную терапию и вылечить заболевание.
О переходе заболевания в тяжелую стадию говорят такие признаки:
- значительно снижается вес;
- слизистые часто кровоточат;
- кожа желтеет или очень бледнеет;
- раны плохо заживают или нагнаиваются;
- наблюдается вздутие живота, боль в подреберье.
Определить рак крови у детей помогает образование в районах естественных складок плотных подкожных узлов (опухолей лимфатической ткани).
Кровеносная и лимфатическая системы
Для понимания различных типов лейкоза полезно иметь основную информацию о кровеносной и лимфатической системах.
Костный мозг — это мягкая, губчатая, внутренняя часть костей. Все клетки крови вырабатываются в костном мозге. У младенцев костный мозг обнаруживается почти во всех костях тела. К подростковому возрасту костный мозг сохраняется преимущественно в плоских костях черепа, лопаток, ребер, таза.
Костный мозг содержит кровеобразующие клетки, жировые клетки и ткани, помогающие росту клеток крови. Ранние (примитивные) клетки крови называют стволовыми клетками. Эти стволовые клетки растут (созревают) в определенном порядке и вырабатывают красные кровяные тельца (эритроциты), белые кровяные тельца (лейкоциты) и тромбоциты.
Эритроциты крови переносят кислород из легких в другие ткани тела. Они также выводят углекислый газ, отработанный продукт деятельности клеток. Уменьшение количества эритроцитов крови (анемия, малокровие) вызывает слабость, одышку и повышенную утомляемость.
Лейкоциты крови помогают защищать организм от микробов, бактерий и вирусов. Выделяют три основные типа лейкоцитов: гранулоциты, моноциты и лимфоциты. Каждый тип играет особую роль в защите организма против инфекции.
Тромбоциты предотвращают кровотечение при порезах и ушибах.
Лимфатическая система состоит из лимфатических сосудов, лимфатических узлов и лимфы.
Лимфатические сосуды напоминают вены, но несут не кровь, а прозрачную жидкость -лимфу. Лимфа состоит из избыточной тканевой жидкости, продуктов жизнедеятельности и клеток иммунной системы
Лимфатические узлы (иногда называются лимфатическими железами) — бобовидные органы, расположенные вдоль лимфатических сосудов. Лимфатические узлы содержат клетки иммунной системы. Они могут увеличиваться в размерах чаще при воспалении, особенно у детей, однако иногда их увеличение может быть признаком лейкоза, когда опухолевый процесс вышел за пределы костного мозга.
Наверх
Когда следует обратиться к врачу
Обратиться за помощью к онкогематологу следует при ухудшении состояния здоровья, если присутствуют такие симптомы и признаки:
- резкое ухудшение самочувствия;
- необоснованное повышение температуры тела;
- появление сыпей и синяков на теле;
- плохое заживление ран;
- боли в костях и суставах;
- симптомы анемии;
- снижены уровень гемоглобина и иммунитет.
Признаки ухудшения здоровья в любом случае являются поводом для обращения в онкоцентр, чтобы врач назначил дополнительные исследования и скорректировал лечение.
Реабилитация
В перечень клинических рекомендаций при остром лейкозе в период реабилитации входят:
- мероприятия по повышению иммунитета;
- сбалансированное питание;
- дезинтоксикационная терапия;
- восстановление кишечной микрофлоры;
- антистрессовая психотерапия;
- улучшение качества сна.
В период восстановления важно выполнять все назначения лечащего врача-онколога, вовремя и полностью проходить рекомендованные лечебные курсы.
Диагностика лейкимии в онкоцентре
Диагностика лейкоза в онкоцентре, расположенном по адресу 2-й Тверской-Ямской переулок, проводится в несколько этапов:
- первичный осмотр у врача со сбором анамнеза;
- анализ крови общий и биохимический;
- сдача анализов с использование современных диагностических методик: МРТ, УЗИ, ПЭТ/КТ, рентгенографии, сцинтиграфии, ОФЭКТ.
Одним из наиболее информативных методов диагностики является пункция костного мозга (иммуногистохимия пунктата, цитохимический и цитогенетический анализы).
Высококвалифицированные специалисты онко используют новейшее диагностическое оборудование, что гарантирует высокую точность диагностики и безопасность для пациентов.
Стадии
Онкогематологи выделяют следующие стадии острого лейкоза.
- Начальная. Протекает скрытно, длится от нескольких месяцев до нескольких лет. Диагностируется только при исследовании костного мозга, так как анализы крови показывают лишь незначительные отклонения по количеству лейкоцитов, а симптомы отсутствуют.
- Развёрнутая. В крови резко возрастает количество незрелых клеток, что приводит к ухудшению самочувствия и появлению начальных симптомов болезни.
- Ремиссия. Проявления онкопатологии уменьшаются, тем не менее, в костном мозге остаётся определённое количество бластных клеток (при полной ремиссии — не более 5%).
- Рецидив. Количество незрелых клеток в костном мозге и в крови пациента увеличивается, а его состояние ухудшается.
- Терминальная. Самая тяжёлая стадия болезни, для которой характерны многочисленные осложнения острого лейкоза: поражаются жизненно важные внутренние органы, происходят обширные кровотечения, изъязвление и некротизация тканей.
Лечение рака крови в онкоцентре
При разработке тактики в лечении рака крови учитываются тип патологии и индивидуальные особенности пациента. Врачи онкологического проводят эффективное лечение с использованием следующих методов:
- химиотерапии, представляющей собой процесс введения в организм химических препаратов, действующих на опухоль разрушительно, с применением инновационных шприцевых и инфузионных насосов;
- медикаментозной терапии таргентного типа, при проведении которой разрушаются только опухолевые клетки;
- лучевой терапии (радиотерапия).
Как классифицируются острые лейкозы у взрослых?
При большинстве опухолей выделяют стадии заболевания (I, II, III и IV), которые основаны на размерах опухоли и ее распространенности.
Такое стадирование не подходит к лейкозам, потому что лейкоз — заболевание клеток крови, при котором обычно не образуется опухолевое образование.
Лейкоз поражает весь костный мозг и во многих случаях к моменту диагностики уже вовлекает в процесс другие органы. При лейкозе лабораторные исследования опухолевых клеток позволяют уточнить их характеристики, которые помогают в оценке исхода (прогноза) заболевания и выборе тактики лечения.
Выделено три подтипа острого лимфобластного лейкоза и восемь подтипов острого миелоидного лейкоза.
Различают четыре основных типа лейкозов:
острый по сравнению с хроническим
лимфобластный по сравнению с миелоидным
«Острый» означает быстро развивающийся. Хотя клетки растут быстро, они не способны созревать должным образом.
«Хронический» означает состояние, когда клетки выглядят зрелыми, но, на самом деле, они патологические (измененные). Эти клетки живут слишком долго и замещают некоторые типы лейкоцитов.
«Лимфобластный» и «миелоидный» указывает на два различных типа клеток, из которых возник лейкоз. Лимфобластный лейкоз развивается из лимфоцитов костного мозга, миелоидный лейкоз возникает из гранулоцитов или моноцитов.
Лейкоз может возникнуть как у детей, так и у взрослых, однако разные типы лейкозов преобладают в одной или другой группах.
Острый лимфобластный лейкоз (ОЛЛ)
— Встречается у детей и взрослых
— Чаще диагностируется у детей
— Составляет несколько более половины всех случаев лейкоза у детей
Острый миелоидный лейкоз (ОМЛ) (часто называется острым нелимфобластным лейкозом)
— Поражает детей и взрослых
— Составляет менее половины всех случаев лейкоза у детей
Хронический лимфоцитарный лейкоз (ХЛЛ)
— Встречается только у взрослых
— Выявляется в два раза чаще хронического миелоидного лейкоза (ХМЛ)
Хронический миелоидный лейкоз (ХМЛ)
— В основном поражает взрослых и очень редко выявляется у детей
— Диагностируется в два реже ХЛЛ.
Лечить онкологию по ОМС – что для этого нужно?
Вы можете БЕСПЛАТНО получить медицинскую помощь в Онкологическом по программе Государственных гарантий ОМС (Обязательного медицинского страхования) и ВМП (высокотехнологичной медицинской помощи).
Услуга действует для всех граждан России.
Чтобы узнать подробности, а также по каким нозологиям и услугам работает данная программа, позвоните, пожалуйста, по телефону +7, или можете прочитать более подробно здесь.
Лечение и диагностика онкологии – это дорогостоящие медицинские услуги. Одни только обследования сильно бьют по карману, а это только начало и без того трудного пути. Поэтому многие пациенты вынуждены откладывать лечение рака, так как финансовые потери могут буквально разорить их. В связи с этим клиника «Sofia» предлагает ряд услуг по полису медицинского страхования. Бесплатное лечение рака по ОМС доступно всем гражданам России. В первую очередь, на него могут рассчитывать пациенты с очень тяжелыми диагнозами, для которых лечение является вопросом жизни и смерти. Таким онкобольным предоставляются квоты, которые финансируются из федерального и местного бюджетов. В рамках лечения по ОМС выполняются следующие процедуры:
- ПЭТ/КТ;
- лучевая терапия;
- химиотерапия;
- ИГХ;
- хирургическая операция.
Решение о предоставлении бесплатного лечения онкологии по ОМС принимают три комиссии – поликлиника, департамент здравоохранения и непосредственно лечебное учреждение. Вы можете сократить этот путь, если сразу обратитесь к нам и поинтересуетесь, на какие процедуры наша клиника выдает квоты. Врач (терапевт или онколог) подготовит выписку с диагнозом и информацией о том, какую диагностику вы уже прошли. В областной орган здравоохранения вам необходимо будет подать:
- медицинское направление;
- заявление на лечение онкологического заболевания по полису ОМС;
- паспорт РФ и страховой полис;
- СНИЛС;
- согласие на обработку персональных данных;
- пенсионное удостоверение (для пенсионеров).
Что происходит после лечения острых лейкозов?
После завершения лечения по поводу острого лейкоза необходимо динамическое наблюдение в поликлинике. Такое наблюдение очень важно, так как позволяет врачу наблюдать за возможным рецидивом (возвратом) болезни, а также за побочными эффектами терапии. Важно немедленно сообщить врачу о появившихся симптомах.
Обычно рецидив острого лейкоза, если он бывает, возникает во время лечения или вскоре после его окончания. Рецидив развивается очень редко после ремиссии, продолжительность которой превышает пять лет.
Преимущества онко
Успех лечения онкологии очень сильно зависит от уровня клиники. И речь не только о профессионализме врачей и специалистов, проводящих диагностику. Все терапевтические процедуры должны выполнятся при помощи современного и высокотехнологичного медицинского оборудования. То же самое касается и аппаратов, на которых проводится диагностика. Полученные с их помощью данные должны быть максимально точными, чтобы врач смог определить локализацию поражения и стадию онкопатологии. И не стоит забывать о комфорте пациентов. Диагностика и терапия онкологических заболеваний отнимает очень много времени. Часто пациентам приходится проводить в стенах медучреждения целый день, а некоторые больные находятся на стационарном лечении. Поэтому важно, чтобы обстановка и атмосфера были как можно более благоприятными. Онко учел как свой собственный 30-летний опыт, так и опыт зарубежных медицинских учреждений. Это позволяет нам проводить диагностику раковых опухолей и лечить онкобольных с максимальной эффективностью, безопасностью и комфортом. Убедитесь в этом сами:
- Каждый наш врач – это высококвалифицированный специалист с многолетним опытом работы как в России, так и в больницах США, Европы и Израиля. У нас работают лидеры отечественной медицины, а также компетентные международные консультанты.
- Диагностика и терапевтические процедуры проводятся в красивых и уютных помещениях. Мы оформили наши отделения в стильном дизайне, чтобы интерьер как можно меньше походил на больничный. Также для пациентов и их сопровождающих работают кафе и ресторан на крыше с панорамным видом на город.
- Высокая безопасность и уровень качества были неоднократно подтверждены многочисленными сертификатами и наградами. Мы осуществляем свою деятельность в строгом соответствии с отечественными и мировыми стандартами, что позволяет минимизировать побочные эффекты и значительно повысить шансы на выздоровление.
Лечение острых лейкозов у взрослых
Острый лейкоз у взрослых — это не одно заболевание, а несколько, и больные с различными подтипами лейкоза неодинаково отвечают на лечение.
Выбор терапии основывается как на конкретном подтипе лейкоза, так и на определенных характеристиках болезни, которые называются прогностическими признаками. Эти признаки включают: возраст больного, количество лейкоцитов, ответ на химиотерапию и сведений о том, лечился ли ранее этот больной по поводу другой опухоли.
Химиотерапия
Под химиотерапией подразумевается применение препаратов, уничтожающих опухолевые клетки. Обычно противоопухолевые препараты назначаются внутривенно или внутрь (через рот). Как только препарат поступает в кровоток, он разносится по всему организму. Химиотерапия — основной метод лечения острых лейкозов.
Химиотерапии острого лимфобластного лейкоза (ОЛЛ).
Индукция. Цель лечения на этом этапе — уничтожение максимального количества лейкозных клеток за минимальный период времени и достижение ремиссии(отсутствия признаков заболевания).
Консолидация. Задачей на этом этапе лечения является уничтожение тех опухолевых клеток, которые остались после проведения индукции.
Поддерживающая терапия. После проведения первых двух этапов химиотерапии в организме еще могут оставаться лейкозные клетки. На данном этапе лечения назначаются низкие дозы химиопрепаратов в течение двух лет.
Лечение поражения центральной нервной системы (ЦНС). В связи с тем, что ОЛЛ часто распространяется в оболочки головного и спинного мозга, больным вводятся химиопрепараты в спинномозговой канал или назначается лучевая терапия на головной мозг.
Химиотерапия острого миелоидного лейкоза (ОМЛ):
Лечение ОМЛ состоит из двух фаз: индукции ремиссии и терапии после достижения ремиссии.
В период первой фазы уничтожается большинство нормальных и лейкозных клеток костного мозга. Длительность этой фазы — обычно одна неделя. В этот период и в течение нескольких последующих недель количество лейкоцитов будет очень низким и поэтому потребуются меры против возможных осложнений. Если в результате недельной химиотерапии ремиссия не будет достигнута, то назначаются повторные курсы лечения.
Цель второй фазы — уничтожение оставшихся лейкозных клеток. Лечение в течение недели затем сопровождается периодом восстановления костного мозга (2-3 недели), затем курсы химиотерапию продолжаются еще несколько раз.
Некоторым больным назначают химиотерапию очень высокими дозами препаратов для уничтожения всех клеток костного мозга, после чего проводится трансплантация стволовых клеток.
Побочные эффекты.
В процессе уничтожения лейкозных клеток повреждаются и нормальные клетки, которые наряду с опухолевыми клетками также обладают быстрым ростом.
Клетки костного мозга, слизистой оболочки полости рта и кишечника, а также волосяных фолликулов отличаются быстрым ростом и потому подвергаются воздействию химиопрепаратов.
Поэтому больные, получающие химиотерапию, имеют повышенный риск развития инфекции (из-за низкого количества лейкоцитов), кровотечений (низкое количество тромбоцитов) и повышенную утомляемость (низкое количество эритроцитов). К другим побочным эффектам химиотерапии относятся: временное облысение, тошнота, рвота и потеря аппетита.
Эти побочные явления обычно проходят вскоре после прекращения химиотерапии. Как правило, существуют методы борьбы с побочными эффектами. Например, для предотвращения тошноты и рвоты вместе с химиотерапией назначаются противорвотные препараты. Для повышения количества лейкоцитов и профилактики инфекции применяются факторы роста клеток.
Можно снизить риск инфекционных осложнений за счет ограничения контакта с микробами путем тщательной обработки рук, употребления в пищу специально приготовленных фруктов и овощей. Больные, получающие лечение, должны избегать скоплений людей и больных с инфекцией.
Во время химиотерапии больным могут назначаться сильные антибиотики для дополнительной профилактики инфекции. Антибиотики могут быть применены при первых признаках инфекции или даже раньше с целью предотвращения инфекции. При снижении количества тромбоцитов возможно их переливание, как и переливание эритроцитов при снижении и возникновении одышки или повышенной утомляемости.
Синдром лизиса опухоли — побочный эффект, вызванный быстрым распадом лейкозных клеток. При гибели опухолевых клеток они высвобождают в кровоток вещества, повреждающие почки, сердце и ЦНС. Назначение больному большого количества жидкости и специальных препаратов поможет предотвратить развитие тяжелых осложнений.
У некоторых больных с ОЛЛ после окончания лечения позднее могут возникнуть другие виды злокачественных опухолей: ОМЛ, неходжкинская лимфома (лимфосаркома) или др.
Химиотерапия повреждает как опухолевые, так и нормальные клетки. Трансплантация стволовых клеток позволяет врачам использовать высокие дозы противоопухолевых препаратов с целью повышения эффективности лечения. И хотя противоопухолевые препараты разрушают костный мозг больного, пересаженные стволовые клетки помогают восстановить клетки костного мозга, продуцирующие клетки крови.
Стволовые клетки забираются из костного мозга или из периферической крови. Такие клетки получают как от самого больного, так и от подобранного донора. У больных лейкозом чаще всего используются донорские клетки, так как в костном мозге или периферической крови больных могут быть опухолевые клетки.
Больному назначается химиотерапия очень высокими дозами препаратов для уничтожения опухолевых клеток. В дополнении к этому проводится лучевая терапия для уничтожения оставшихся лейкозных клеток. После такого лечения сохраненные стволовые клетки вводятся больному в виде переливания крови. Постепенно пересаженные стволовые клетки приживляются в костном мозге больного и начинают вырабатывать клетки крови.
Больным, которым пересаживали донорские клетки, назначаются препараты, предотвращающие отторжение этих клеток, а также другие препараты для профилактики инфекций. Через 2-3 недели после трансплантации стволовых клеток они начинают вырабатывать лейкоциты, затем тромбоциты, и в конце концов — эритроциты.
Больные, которым проведена ТСК, должны оберегаться от инфекции (находиться в изоляции) до необходимого увеличения количества лейкоцитов. Такие больные находятся в больнице до достижения количества лейкоцитов около 1000 в куб. мм крови. Затем почти каждый день такие больные наблюдаются в поликлинике в течение нескольких недель.
Трансплантация стволовых клеток все еще остается новым и сложным методом лечения. Поэтому такая процедура должна осуществляться в специализированных отделениях со специально обученным персоналом.
Побочные эффекты ТСК.
Побочные эффекты ТСК подразделяются на ранние и поздние. Ранние побочные эффекты мало отличаются от осложнений у больных, получающих химиотерапию высокими дозами противоопухолевых препаратов. Они вызваны повреждением костного мозга и других быстрорастущих тканей организма.
Побочные явления могут существовать в течение длительного времени, порой годами после перенесенной трансплантации. Из поздних побочных эффектов следует отметить следующие:
- Лучевое повреждение легких, приводящее к одышке.
- Реакция «Трансплантат против хозяина» (РТПХ), которая встречается только при пересадке клеток от донора. Это серьезное осложнение наблюдается тогда, .когда клетки иммунной системы донора атакуют кожу, печень, слизистую оболочку полости рта и другие органы больного. При этом наблюдаются: слабость, повышенная утомляемость, сухость во рту, сыпь, инфекция и мышечные боли.
- Повреждение яичников, приводящее к бесплодию и нарушению менструального цикла.
- Повреждение щитовидной железы, вызывающее нарушение обмена веществ.
- Катаракта (повреждение хрусталика глаза).
- Повреждение костей; при тяжелых изменениях может потребоваться замещение части кости или сустава.
Лучевая терапия (использование рентгеновских лучей высоких энергий) играет ограниченную роль при лечении больных лейкозами.
У взрослых больных с острым лейкозом облучение может быть применено при поражении ЦНС или яичек. В редких экстренных случаях лучевая терапия назначается для снятия сдавления трахеи опухолевым процессом. Но даже и в этом случае нередко вместо лучевой терапии применяется химиотерапия.
При лечении больных лейкозом, в отличие от других видов злокачественных опухолей, операция, как правило, не используется. Лейкоз — болезнь крови и костного мозга и ее нельзя излечить хирургическим путем.
В процессе лечения больному лейкозом с помощью небольшого оперативного вмешательства может быть введен катетер в крупную вену для введения противоопухолевых и других препаратов, взятия крови для исследований.
Запись на прием
Наша онкоклиника расположена в самом центре Москвы, вблизи сразу нескольких станций метро – «Новослободская», «Тверская», «Чеховская», «Белорусская» и «Маяковская». Для посетителей, приехавших на автомобилях, на территории медицинского предусмотрена большая парковка. Наш сотрудник поможет вам сориентироваться в клинике, проводит в нужное отделение и расскажет, где находится тот или иной кабинет.
Записаться на прием к специалисту можно:
- позвонив по номеру телефона;
- в режиме онлайн, заполнив специальную форму на сайте;
- заказав обратный звонок.
Виды заболевания
Современная классификация лейкозов включает несколько принципов деления на виды. Прежде всего, следует упомянуть разделение случаев заболевания по характеру протекания на:
- острые, характеризующиеся быстрым развитием и образованием большого количества незрелых клеток крови — бластов;
- хронические, которым свойственно длительное течение и патологическое продуцирование зрелых лейкоцитов с изменёнными свойствами.
Ещё один принцип классификации лейкозов основан на уровне дифференцирования поражённых клеток, которые могут быть:
- недифференцированными;
- цитарными;
- бластными.
Кроме того, онкологи выделяют множество видов лейкозов по типам клеток, патологическое изменение которых лежит в основе заболевания. По этому принципу различают лимфобластные, монобластные, миелобластные, лимфоцитарные, миеломные и другие разновидности болезни.
Почему появляется злокачественная патология
Ученым так и неясны некоторые причины возникновения лейкоза у детей. Однако существуют некоторые теоретико-практические обоснования ответа на вопрос, почему дети болеют лейкозом. Выделяют следующие причины лейкоза у детей:
- Генетическая предрасположенность. Формируются патологические гены в результате внутриутробных хромосомных изменений, производящих при этом вещества, препятствующие созреванию здоровых клеток.
- Вирусное инфицирование организма. В результате перенесенных ребенком болезней вирусной этиологии, например, ветряная оспа, мононуклеоз, ОРВИ и др., вирусы встраиваются в клеточный геном.
- Иммунодефицит. Иммунная система не справляется с уничтожением чужеродных организмов и перестает уничтожать собственные патологические клетки, включая злокачественные.
- Радиационное излучение приводит к мутации кровяных клеток. К факторам риска относится облучение матери (рентген, томография) в период вынашивания плода, а также проживание в радиоактивной зоне.
- Пагубные привычки родителей, особенно матери. Курение, употребление алкоголя и наркотическая зависимость.
- Вторичный лейкоз после перенесенной лучевой или химиотерапии при другом онкозаболевании.
Развивается также лейкоз у детей по причине образования озоновых дыр в результате активного солнечного излучения. Причины лейкемии у детей кроются также в генетических патологиях, таких как синдромы Дауна, Блума и др., а также полицитемия.
Прогнозы
Успех лечения лейкоза зависит от многих факторов, но в большинстве случаев прогноз благоприятен. Острые формы более сложны, так как стремительное течение заболевания оставляет меньше времени для действий врача. При хронической форме благоприятные исходы, согласно статистике, составляют до 85% случаев.
В любом случае остаются шансы на продолжительную ремиссию и на полное избавление от болезни. У взрослых вероятность позитивного исхода составляет не менее 40%, у детей — до 90%.