Общие сведения
Гиперкератоз представляет собой патологический процесс в эпидермисе, в основе которого лежат ускоренный рост и нарушение процесса слущивания эпидермиса, проявляющийся гипертрофией (утолщением) рогового слоя. Гиперкератоз не относится к самостоятельному заболеванию. Нарушение процесса ороговения и утолщение рогового слоя может встречаться как у здоровых людей (на стопах, локтях, коленях), так и при различных заболеваниях (эритродермиях, лишаях, ихтиозе и др.). Процесс ороговения, в зависимости от причин может происходить на различных участках тела, толщина ороговевшего слоя может существенно варьировать (от миллиметра до 1-2 сантиметров).
Что представляет собой роговой слой эпидермиса?
В основе рогового слоя кожи находятся роговые пластинки, содержащие белок кератин. В тонкой коже роговой слой включает 15–20 слоев роговых чешуек, а в толстой коже может содержать до 100 и более слоев. Роговой слой — это конечный продукт процесса дифференцировки кератиноцитов эпидермиса, имеющий специфическое строение, определяемой как «кирпич и цемент», в котором роговые клетки выполняют роль «кирпича», а межклеточные липиды — «цемента». Ведущим механизмом обновления эпидермиса является процесс слущивания роговых чешуек и их замещение новыми клетками. Процесс обновления начинается в базальном слое, продуцирующих кератиноциты, которые мере взросления постепенно перемещаются (выталкиваются) в верхние слои, теряя ядро и органеллы, превращаясь в плоские чешуйки (корнеоциты), образующие роговой слой (рис. ниже).
Таким образом, механизм клеточного обновления строится на отделении (слущивании) верхних роговых клеток, провоцирующего активацию клеток дермы и образование новых материнских клеток базального слоя. Цикл обновления клеток эпидермиса составляет в среднем 21-28 дней, однако по мере старения организма он замедляется, составляя 35-45 дней у лиц после 40 лет и 56-72 дней после 50 лет. Состояние и длительность цикла клеточного обмена также зависит и от других факторов: питания/образа жизни, гормонального фона, негативных факторов влияния внешней среды.
Процесс обновления свойствен не только для эпителия кожи, но и слизистых оболочек полости рта, матки, вульвы. Однако в силу отличий в строении эпителия слизистой (на большей части отсутствует отсутствуют роговой, зернистый и блестящий слои) при процессе обновления происходит неполноценное ороговение (паракератоз), для которого характерно появление в протоплазме клеток поверхностного слоя плоского эпителия кератина, но при этом еще присутствуют ядра. Паракератоз является физиологическим свойством эпителия слизистой, а квалифицируется как патологический процесс при нарушении морфологии ороговевающего плоского эпителия. При этом, паракератоз часто сочетается с гиперкератозом и акантозом (усиленной пролиферации шиповидного/базального слоев).
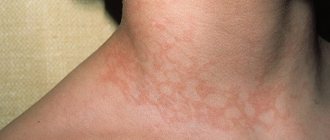
Гиперкератоз является актуальной проблемой как среди мужчин, с которой сталкивается почти 20% лиц после 20 лет так и среди женщин, среди которых более 40% после 20 лет отмечают это явление на тех иных иных участках кожи, существенно ухудшающих внешний вид кожи (цвет, структуру). У детей возникает преимущественно фолликулярный гиперкератоз. Чаще у ребенка 1-3 лет поражаются лицо и руки. У взрослых наиболее часто встречается гиперкератоз стоп и в частности, гиперкератоз ногтей на ногах, подногтевой гиперкератоз на руках, гиперкератоз кожи лица и гиперкератоз кожи головы.
Несмотря на то, что гиперкератоз, независимо от его вида, потенциально опасным для жизни состоянием не является, он требует обязательного лечения, поскольку косметические дефекты/ухудшение эстетики кожного покрова могут быть причиной снижения самооценки и способствовать развитию психологических травм и социальной дезадаптации, особенно среди женщин.
Классификация
В основу классификации гиперкератозов положены ряд факторов, согласно которым выделяют:
- По происхождению: наследственный и приобретенный гиперкератоз.
- По площади поражения: локальный (мозоли/бородавки) и диффузный, занимающий большие участки кожи.
По клиническим формам:
- Фолликулярный гиперкератоз – при котором отслаивающиеся чешуйки рогового слоя закупоривают протоки фолликулов, что проявляется проявлением мелких многочисленных бугорков на коже.
- Себорейный гиперкератоз — локализуется преимущественно на волосистой части головы, реже — на коже лица. Проявляется образованием участков шелушения в виде легко отделяемой жирной, корки, после которой остаются красноватые пятна.
- Бородавчатый гиперкератоз. Характеризуется появлением на коже образований внешне напоминающие бородавки, но без этиологического фактора истинных бородавок — папилломавируса.
- Гиперкератоз стоп. Проявляется утолщением кожи стоп с появлением натоптышей и мозолей.
- Диссеминированный гиперкератоз. Проявляется полиморфными элементами на коже туловища и конечностей, напоминающие толстые/короткие волосы, расположенные изолированно и не сливающиеся друг с другом.
- Лентикулярный гиперкератоз. Характеризуется появлением роговых папул на волосяных фолликулах нижних конечностей, а после удалении остаются небольшие углубления на коже.
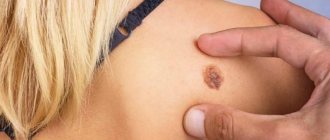
- Старческий гиперкератоз. Характерно появление темных ороговевших пятен на коже у пожилых людей.
Причины
Этиологические факторы развития гиперкератозов достаточно многочисленны. Выделяют причины экзогенного и эндогенного происхождения.
К экзогенным причинам относятся: механический фактор (физическое давление на кожу — обувь одежда, деформация стопы, повышенная масса тела и др.); несоблюдение правил личной гигиены; профессиональные вредности; травмы; неблагоприятные факторы внешней среды (солнечная инсоляция, мороз, ветер); бактериальные инфекции.
К эндогенным причинам относятся системные заболевания и заболевания кожи: сахарный диабет; грибковые инфекции; псориаз; различные формы лишая; ихтиоз кожи; гиповитаминоз; частые/длительные стрессы; заболевания ЖКТ; эритродермия; нарушения гормонального фона.
Относительно редкой причиной являются наследственные заболевания. Может присутствовать и семейственность в поколениях: если кератоз присутствует у родителей, то, с большой вероятностью гиперкератоз у ребенка тоже раньше или позже разовьется.
Симптомы
Симптомы гиперкератоза определяются его формой. Рассмотрим лишь некоторые из них.
Фолликулярный гиперкератоз
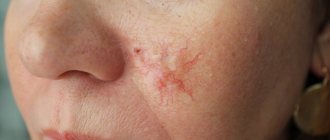
Типичными проявлениями заболевания является сыпь «гусиная кожа», представляющая собой плотные, мелкие шиповидной формы красноватые прыщи в основании волосяного фолликула появляющиеся на фоне шероховатой/загрубевшей кожи. Преимущественная локализация — по боковой/задней поверхностям бедер, на руках, и ягодицах – по боковой и передней поверхностям на руках и бедрах. Значительно реже встречается фолликулярный гиперкератоз кожи лица. Могут встречаться также и генерализованные формы, для которых характерно обширное поражение кожи туловища, ягодиц и разгибательных поверхностей конечностей. Заболевание ухудшения самочувствия не вызывает, за исключением ощущения незначительного дискомфорта из-за сухости кожных покровов. Реже пациентов беспокоить легкий зуд (рис. ниже).
Выделяют две разновидности заболевания:
- Фолликулярный гиперкератоз I типа (развивается вследствие дефицита витамина А в организме). При этом, шейка волосяного фолликула окружена узелками шиповидного типа и бляшками. Кожа в зоне становится шероховатой, грубой, сухой и обезжиренной, напоминающий при прикосновении к ней наждачную бумагу.
- Фолликулярный гиперкератоз II типа. Характер сыпи геморрагический. В основе его развития недостаток в организме витамина С и К. При этом типе протоки волосяных фолликулов закупориваются кровью/пигментом и имеют красный или коричневый цвет. Поражаются чаще разгибательные поверхности бедер и зона живота (рис. ниже).
Узелки фолликулярного гиперкератоза могут инфицироваться при попытках самостоятельного их выдавливания или во время непроизвольной травматизации, что проявляется вторичной пиодермией. Встречается чаще в детском/подростковом возрасте при аллергизации организма.
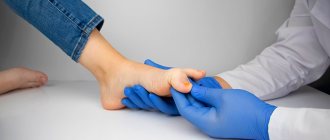
Гиперкератоз стоп (подошвенный гиперкератоз)
Характерны сухость/огрубение кожи подошвы или локально пяточной области, появление омозолелостей и кровоточащих трещин, что сопровождается сильно выраженной болью и даже нарушением функции нижней конечности. Разрастание рогового слоя может достигать 0,5-1,5 см (рис. ниже).
Среди подошвенных гиперкератозов выделяют (подологическая классификация) следующие.
Сухую мозоль —локальный очаг равномерной толщины с четкими границами утолщения рогового слоя эпидермиса желтоватого цвета, встречающийся на участках на подошвенной/боковой поверхностях стоп, преимущественно подверженных сильной или частой нагрузке (рис. ниже).
Стержневую мозоль — резко ограниченный плотный участок гиперкератоза эпидермиса, округлой формы, небольших размеров с ровными краями. Преимущественная локализация: зона давления костных отростков/выступов на подлежащие мягкие ткани в области боковой поверхности пальцев стопы/тыльной поверхности суставов пальцев. У стержневой мозоли кроме очага гиперкератоза в центре мозоли присутствует полупрозрачный твердый стержень, при давлении на который возникает резкая болезненность (рис. ниже)
Мягкую мозоль — возникает преимущественно на фоне повышенной влажности между пальцев ног. При этом, существует риск заражения пораженного участка бактериальными инфекциями.
Подногтевой гиперкератоз — встречается достаточно часто, особенно на фоне травматической онихии/онихомикоза. Характерно постепенное разрастание с дистального края/увеличение ногтевой пластины. При этом происходит накопление между гипонихием и свободным краем ногтя роговой массы желто-серого цвета (рис. ниже).
Гиперкератоз кожи головы
В большинстве случаев — это себорейный гиперкератоз, представляющий собой пигментированные веррукозные образования на волосистой части головы.
На ранней стадии заболевание манифестирует желто-коричневыми пятнами округло-овальной формы, постепенно превращающиеся в бляшки тусклого цвета. Очаги поражения имеют четко очертанную форму, чаще множественные, диаметр которых может варьировать от 1-2 миллиметров до 3-5 сантиметров.
Клинические особенности кератоза
Обычно актинический кератоз появляется в областях, которые подвержены активному и/или частому воздействию ультрафиолета — это руки, лицо, лоб, уши и шея. Аналогичные поражения на губах называются актиническим хейлитом.
Клиническая картина кератоза представлена небольшими (несколько миллиметров) красными чешуйчатыми папулами или бляшками с уплотненным и утолщенным эпидермисом, которые могут сопровождаться локальным покраснением (рис. 2). Зачастую присутствует более одного очага поражения с видимыми признаками вторичной травмы от расчесывания. В некоторых случаях может формироваться гиперкератозное образование цилиндрической формы — кожный рог.
Описаны следующие варианты актинического кератоза:
- пигментный;
- гипертрофический;
- атрофический;
- лихеноидный;
- пролиферативный;
- акантолитический;
- бовеноидный.
При пигментном актиническом кератозе присутствует выраженная пигментация кератиноцитов базального слоя эпидермиса, которая клинически и гистологически имитирует меланоцитарную пролиферацию.
Типичным местом возникновения гипертрофической формы является тыльная поверхность рук. Данные поражения часто формируются вследствие механического раздражения и натирания кожи.
При лихеноидной форме кератоза кожи отмечается наличие лимфоцитарного инфильтрата в сосочковом слое дермы.
Акантолитический кератоз может имитировать другие состояния, связанные с акантолизом — болезнь Гровера, болезнь Дарье, бородавчатую дискератому и себорейный кератоз с акантолизом.
Клиницисту важно помнить о том, что актинический кератоз может трансформироваться в плоскоклеточный рак кожи (с низким риском последующего метастазирования).
Рис. 2. Актинический кератоз на лбу пациента (Danish national service on dermato-venereology)
https://www.danderm-pdv.is.kkh.dk/atlas/7-33-1.html
Профилактика
К общим профилактическим мероприятия можно отнести:
- Соблюдение режима пребывания на солнце и использования солярия.
- Укрепление иммунитета.
- Рациональный, соответствующий энергетическим затратам рацион питания.
- Предупреждение травматизации кожных покровов (носить удобную, соответствующего размера, обувь, одежду из натуральных тканей).
- Соблюдение личной гигиены, правильный (в соответствии с типом) уход за кожей.
- Регулярное использование лечебных/косметических средств для увлажнения и смягчения кожного покрова и от шелушения ороговевших пластинок.
- Избегать травмирования кожных покровов.
- Не перемерзать.
- При работе с любым химическими реагентам не допускать контакта с кожей (использование специальных защитных средств).
- При склонности к гиперкератозу — регулярное проведение аппаратных методов лечения, посещение врача-подолога.
Принципы лечения кератоза кожи
В качестве меры профилактики развития кератоза рекомендуется постоянно использовать солнцезащитные средства с SPF 30+. Однако здесь важно соблюдать баланс между фотозащитой кожи и возможным дефицитом витамина D, связанным с недостатком солнечного света. При активной инсоляции или длительном нахождении на улице использование УФ-фильтров оправдано, но, если основное время пациент проводит в помещении, в солнцезащитной косметике обычно нет необходимости.
Некоторые лекарственные препараты уменьшают риск появления актинического кератоза. Например, было установлено, что при регулярном приеме нестероидных противовоспалительных средств частота развития кератоза снижается. Лекарства могут использоваться и для лечения кератоза кожи, однако их следует назначать в тесном контакте с дерматологами и врачами других специальностей. Например, пациенту можно порекомендовать 5-флуорацил, имиквимод, топическую комбинацию диклофенака и гиалуроновой кислоты.
В терапии поверхностных явлений кератоза могут быть использованы возможности химических пилингов.
Устранить папулы и кожный рог можно с помощью криотерапии — локальной заморозки жидким азотом. Для этого также можно применить хирургическое вмешательство.
Проблема актинического кератоза успешно решается аппаратными методами, среди которых особо можно выделить неаблятивный фракционный фототермолиз, а также традиционную и фракционную лазерную абляцию. Последняя хорошо сочетается с фотодинамической терапией — в этом случае фракционный СО2-лазер служит средством внутрикожной доставки фотосенсибилизаторов.
Список источников
- Бауман Л. Косметическая дерматология. Принципы и практика. Пер. с англ. Потекаева Н. Н. М.: МЕДпресс-информ. 2012. 688 с.
- Афанасьев Е.Н. Механически индуцированные гиперкератозы стопы // Пластическая хирургия и косметология. 2012. № 4. С. 644–661.
- Холодилова Н.А., Монахов К.Н. Использование средств базового ухода у пациентов с нарушением кожного барьера // Российский журнал кожных и венерических болезней. 2009. № 6. С. 68–69.
- Ломакина Е. А. Роль барьерной функции кожи в патогенезе некоторых дерматозов // Современные проблемы дерматовенерологии, иммунологии и врачебной косметологии. 2009, № 2. С. 87–90.
- Родионов А. Н. Сухая кожа. Дерматокосметология. Поражения кожи лица и слизистых. Диагностика, лечение и профилактика. СПб: Наука и техника. 2011. 911 с. С. 63–69.
Диагностика
Определить, к какому типу принадлежит новообразование, а также подобрать методы лечения поможет врач-дерматолог. Очень важной является дифференциальная диагностика – кератозы напоминают другие кожные заболевания. С этой целью проводят: — Визуальный осмотр. — Лабораторные исследования – гистология проводится во время хирургического лечения и при вероятности перерождения кератомы. — Инструментальная диагностика – дерматоскопия (осмотр под увеличением), биопсия (забор материала), ультразвуковое исследование.