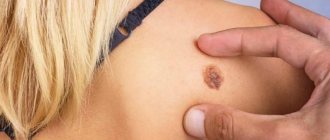
Под новообразованиями кожи принято понимать доброкачественные или злокачественные поражения кожи опухолевой природы на фоне аномального разрастания клеток дермы. Надо сказать, что, как правило, возникшее доброкачественное новообразование рекомендуется удалить, поскольку малейшее травмирование или облучение солнечными лучами существенно увеличивают риск его озлокачествления. К злокачественным новообразованиям кожи следует отнести рак кожи.
Рак кожи является одним из немногих, которое можно почти полностью излечить, вовремя обратившись к врачу. Юсуповская больница предоставляет широкой спектр услуг диагностики и лечения всех форм рака кожи. Опыт ведения пациентов с данной патологией позволяет демонстрировать блестящие результаты. Врачи разрабатывают комплексную индивидуальную программу ведения каждого пациента. В нее входит как диагностика, так и лечение, а также реабилитация. В Юсуповской больнице в максимально короткие сроки устанавливают диагноз и, предотвращая прогрессирование заболевания, подбирают эффективный метод лечения. Условия пребывания комфортные, а весь медперсонал – специалисты своего дела.
Причины развития заболевания
В настоящее время нет однозначного ответа на вопрос от чего бывает рак кожи. Как и многие другие онкологические заболевания, опухоль кожи считается полиэтиологичной патологией. Существует несколько предрасполагающих факторов, наличие которых увеличивает риск возникновения опухолевого очага. К ним относятся:
- Чрезмерное воздействие ультрафиолетовых лучей на кожу. Подобная ситуация возникает при длительном и частом нахождении под солнечными лучами, посещении солярия, работы на улице. Жители Южных регионов находятся в группе риска развития рака кожи.
- Наличие светлой кожи. Недостаток выработки меланина увеличивает возможность возникновения опухоли кожных покровов.
- Ожог кожи. Высокая степень ожога сопровождается рубцеванием кожных покровов. Этот процесс способствует возникновению скрытого канцерогенеза.
- Облучение. Воздействие радиоактивных, ионизирующих лучей обладает пагубным воздействием на кожные покровы. Увеличивается риск образования лучевого дерматита.
- Наличие контакта кожи с токсическими веществами. К данной группе канцерогенов относятся мышьяк, алюминий, титан, никель и другие тяжелые металлы.
- Иммунодефицит. Состояния, при которых происходит снижение защитных функций организма, предрасполагают к формированию опухолевого очага.
- Возраст. Наиболее часто опухолевый процесс кожи поражает людей, чей возраст старше 50 лет.
- Сопутствующие системные заболевания. Врачи выделяют группу патологий, при которых риск развития рака кожи значительно увеличивается. К их числу относятся системная красная волчанка, лейкоз, хронические заболевания кожных покровов.
- Наследственность. Наличие опухоли кожи у предыдущих поколений родственников не является основным фактором риска. Однако отягощенная наследственность в совокупности с другими предрасполагающими состояниями увеличивает возможность развития рака кожных покровов.
- Нанесение татуировок. В данном случае имеется два фактора риска. Это нарушение целостности кожи и введение краски с канцерогенными веществами. Дешевые чернила для тату могут содержать в себе примеси алюминия, титана, мышьяка.
- Большое количество невусов. Врачи призывают следить за состоянием родинок и при малейших изменениях обращаться к специалистам. Травматизация невусов повышает возможность развития рака кожных покровов.
- Чрезмерное употребление алкоголя, курение. Хроническая интоксикация оказывает пагубное воздействие на организм в целом. На этом фоне риск формирования опухолевого процесса увеличивается в несколько раз.
- Употребление в пищу продуктов с высоким содержанием нитратов.
Мнение эксперта
Автор:
Алексей Андреевич Моисеев
Заведующий онкологическим отделением, врач-онколог, химиотерапевт, к.м.н.
Каждый год на территории России регистрируется 9000 случаев впервые выявленной меланомы. Это агрессивная злокачественная опухоль является причиной летального исхода 40% пациентов. Подобная статистика свидетельствует о том, что население страны недостаточно осведомлено о симптомах меланомы. В результате обращение к врачу происходит на поздних стадиях, когда лечение считается малоэффективным.
Врачи Юсуповской больницы определяют локализацию меланомы и назначают соответствующее стадии развития опухоли лечение. Индивидуальный подход к проблеме каждого пациента позволяет снизить количество летальных исходов. Вовремя обнаруженная опухоль характеризуется благоприятным прогнозом для выздоровления. Чем позже выявлена меланома, тем длительнее будет процесс лечения. Его успешность зависит от многих факторов. Основными способами лечения меланомы являются операция, лучевая и химиотерапия. В зависимости от состояния проводится симптоматическая терапия.
Предположить наличие рака кожи можно самостоятельно в домашних условиях. Врачи рекомендуют регулярно осматривать кожные покровы, особенно невусы, на предмет появления патологических образований.
Отзывы о лечении базалиомы
Мария Александровна, 57 лет «Примерно в конце лета 2021 года , у меня на щеке справа появилось красноватое пятнышко размером в горошинку, с неровными краями. Со временем пятно стало увеличиваться в размерах и шелушится. Это меня встревожило и я обратилась в поликлинику к врачу хирургу, тот осмотрел и чёткого ответа, что это он мне не дал. Назначил мне мази, но эффекта от них не было. С истечением времени пятно воспалилось, и превратилась в мокнущую рану, которая стала еще подкравливать. Это мне все надоело и в интернете я наткнулась на клинику ЛазерВита и записалась к врачу хирургу. В день приема меня принял врач хирург Гафаров Сархан Видадиевич, осмотрев рану, ему она сразу не понравилась и он взял цитологию. Мне все объяснив и успокоив записал меня к онкологу Пурцхванидзе Виолетте Александровне через 3 дня, к тому времени и цитология будет готова. Назначил мне пока обрабатывать антисептическими растворами и антибиотики. Через три дня я пришла на прием к Виолетте Александровне, осмотрев рану, она поставила диагноз Базалиома, который был подтвержден цитологически. Она подробно объяснила мне мой диагноз, успокоила меня, объяснила мне все варианты лечения. После чего в этот же день с доктором Сарханом Видадиевичом провели мне операцию: лазерное удаление. Операция прошла без осложнений, все прекрасно зажило. Я хочу выразить благодарность всему коллективу ЛазерВита, а особенно доктору онкологу Пурцхванидзе В.А. и доктору хирургу Гафарову С.В. Спасибо вам большое!
» Все отзывы о лечении базалиомы и других заболеваний.
Виды
Новообразования кожи подразделяют на три вида: доброкачественные, пограничные или предраковые опухоли и злокачественные. Все они различаются способностью давать метастазы в другие органы, осложнениями, а также способностью приводить к летальному исходу. Необходимо добавить, что большое количество родинок на коже или других новообразований доброкачественной природы (папилломы, бородавки) является свидетельством наличия предрасположенности данного человека к онкозаболеваниям. Доброкачественными новообразованиями считаются:
- родинки или невусы;
- атеромы;
- аденомы;
- лимфангиомы;
- гемангиомы;
- фибромы;
- нейрофибромы;
- липомы;
- папилломы.
К пограничным опухолям можно отнести:
- кератоакантому;
- старческую кератому;
- кожный рог;
- пигментную ксеродерму и другие не особо распространенные новообразования.
Злокачественные новообразования представлены меланомой, саркомой, эпителиомой, базалиомой.
При общем осмотре пациента врач-онкодерматолог
Смотрит ВСЕ! Кожу на туловище, лице, шее, конечностях, слизистые, волосистую часть головы.
- Дерматоскопом.
- СИАскопически.
- Цитологически.
- Гистологически!!
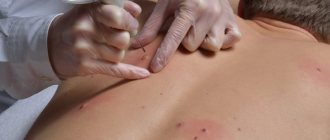
Биопсия новообразования кожи
Обязательным диагностическим этапом при новообразованиях кожи является морфологическая верификация процесса, для этого проводится биопсия
. Врач-онколог забирает клетки или ткани в месте поражения опухоли и передает их на исследование патоморфологам, которые формируют свое заключение.
В морфологическом заключении содержатся сведения об опухоли:
- локализация процесса (где находится опухоль);
- диаметр (какой размер опухоли);
- тип роста;
- характеристика края резекции (опухоль удалена полностью или нет).
Врач-онколог выставляет окончательный диагноз и формирует план лечения только после получения результатов выполненной биопсии.
Доброкачественные новообразования кожи
Доброкачественные новообразования обладают медленными темпами роста, в процессе развития они давят на близкорасположенные ткани, однако в них не проникают. Доброкачественные новообразования следующие:
- Липома представляет собой новообразование из жирового слоя;
- папилломы и бородавки. Внешне похожи на наросты на ножке (при травмировании часто переходят в рак) или выпуклости, происхождение – вирусное;
- Дерматофиброма развивается из соединительной ткани. Чаще всего выявляется у представительниц прекрасного пола в молодом и зрелом возрасте. Отличительными особенностями являются небольшой размер (0,3-3 см), медленный рост, несущественные субъективные ощущения. В основном поражает нижние конечности. Дерматофиброму следует отличать от невуса, базалиомы и дерматофибросаркомы;
- Невусы — это различные резко ограниченные гиперпигментированные участки кожи, имеющие различную форму и цвет. Поверхность – как полосатая, так и ровная. Могут наблюдаться бородавчатые разрастания невуса, достигающие двух сантиметров в диаметре. Отличить их от мягких фибром можно по имеющимся на поверхности гиперкератотическим наслоениям (плотные корочки, напоминающие шелушение). Наиболее опасным представителем считается пигментный пограничный невус, в котором присутствует меланин и который может переродиться в меланому;
- Лентиго возникает, как правило, в подростковом периоде на любом участке тела. Внешне выглядит, как гладкое овальное пятно, диаметр которого может доходить до полутора сантиметров. Если данное новообразование возникает в пожилом возрасте, то его называют старческим лентиго;
- Атеромы развиваются из сальной железы. Атерома или эпителиальная киста имеет высокую способность к озлокачествлению в липосаркому. Чаще всего возникает на участках кожи, где сконцентрировано множество сальных желез (кожа головы, лицо, лоб). Это одиночное безболезненное образование, возвышающееся над поверхностью. В случае воспаления и начале процесса нагноения кожа становится красной, при этом возникают болевые ощущения;
- Гемангиома. Существует капиллярная и кавернозная гемангиома. Капиллярная может достигать значительных размеров, а кавернозная, несмотря на более глубокое расположение, больших размеров не достигает. Цвет опухоли зависит от структуры и может варьироваться от красного до синюшно черного оттенка. Показано хирургическое лечение с иссечением опухоли и подлежащих слоев.
На данный момент различают две наиболее распространенных формы: поверхностная и узловая
Поверхностный (впервые выявленный) БКРК:
- чаще развивается на коже туловища и конечностей;
- реже: головы и шеи;
- у пациентов более молодого возраста, с преобладанием женщин.
Важно!
Основной фактор развития — генетический — это наследственная мутация, которая передается потомкам или возникает в связи с экологическим или иным неблагоприятным воздействием внешней среды.Узловая форма (впервые выявленная) БКРК:
- чаще развивается на коже головы
- у пациентов пожилого и старческого возраста
Удаление доброкачественных опухолей кожи
Удаление доброкачественных новообразований кожи необходимо проводить для устранения косметического дефекта, предотвращения сдавления соседних структур и постоянного повреждения.
Оперативное удаление проводится разными способами:
- Классический метод (скальпелем);
- Электрокоагуляция;
- Радиоволновой метод;
- Лазерный метод и др.
Как правило, предпочтение отдается лазерному и радиоволновому методам, так как они наименее травматичны и имеют самый низкий показатель рецидивов.
Выбор метода лечения необходимо проводить только после тщательного обследования и учитывая все индивидуальные особенности пациента.
В Юсуповской больнице предоставляются услуги диагностики и лечения всех доброкачественных новообразований кожи. Наши специалисты помогут за короткое время устранить как косметический дефект, так и предотвратить последствия неправильной тактики лечения.
Осложнения и прогноз базалиомы
Мы уже говорили, что базалиома относится к полузлокачественным опухолям. Она медленно растет и редко дает метастазы. При своевременном лечении прогноз благоприятный. Рецидивы развиваются менее чем у 10% больных. Хуже ситуация у пациентов с большими размерами базалиомы или при инфильтративной форме заболевания. У них высоки риски рецидивов и возникновения отдаленных метастазов. При этом такие формы базалиомы могут подвергать деструкции подлежащие ткани, приводя к обезображиванию внешности, развитию кровотечений, хронических воспалений и нарушению функции пораженного сегмента.
Запись на консультацию круглосуточно
+7+7+78
Предраковые новообразования кожи
Предраковые состояния кожи делят на две основные группы: факультативные, риск озлокачествления которых минимален, и облигатные — предраки, которые, в конечном итоге, обязательно станут онкозаболеваниями.
К предраковым состояниям кожи относятся:
- Пигментная ксеродерма. Данная опухоль развивается вследствие чрезмерной чувствительности кожи к солнечной энергии, в результате кожа теряет свойства к регенерации. Заболевание носит врожденный характер, диагностировать его легко у детей первого года жизни по обилию веснушек на поверхности кожи, которая чаще всего подвергается солнечному излучению. Практически в каждом случае данного заболевания возникает клеточный и плоскоклеточный рак. Очень высокая смертность у людей до двадцати лет с таким заболеванием;
- Кондилома Бушке-Левенштейна, возбудителем которой считается вирус папилломы человека. Данное новообразование обладает бурным ростом, огромными размерами, а также выделяет мутную жидкость с неприятным запахом. Подобное заболевание характеризуется прогрессирующим течением, склонно к прорастанию в близкорасположенные ткани и способно возникать вновь даже после полного хирургического удаления. Кроме того, состояние быстро переходит в плоскоклеточный рак кожи;
- Старческая кератома или старческий кератоз (или солнечный). Как правило, возникает у людей пожилого возраста. Внешне данное состояние выглядит в виде оранжевых или желтых высыпаний на коже размером не более одного сантиметра в диаметре. В дальнейшем на месте высыпаний формируются чешуйки и сухие корки, при механическом отслаивании которых наблюдается небольшая кровоточивость. Если в основании новообразования появляется уплотнение, считается, что это начало озлокачествления опухоли. Но такое явление наблюдается достаточно редко;
- Болезнь Педжета. После 42 лет у женщин вокруг соска и на нем могут наблюдаться участки покраснения со скоплением биологической жидкости, признаками шелушения, мокнутия. Затем на этом участке формируются корки, наблюдается втяжение соска. Развитие данного заболевания может занимать годы. По мнению некоторых онкологов, это состояние является развитием рака на начальной стадии;
- Кожный (старческий) рог. Данное заболевание наблюдается обычно в глубоко пожилом возрасте. Возникает также на открытых участках кожи, которые постоянно сдавливаются или подвержены трению. Первичный кожный рог возникает на здоровой коже, тогда как вторичный после некоторых заболеваний (к примеру, красная волчанка, солнечный кератоз). По окончании своего формирования опухоль имеет вид конусообразного рогового образования, длина которого значительно больше диаметра его основания. Данное заболевание характеризуется длительным течением и имеет склонность к озлокачествлению.
4.Профилактика базально-клеточного рака
Методы профилактики базально-клеточного рака кожи хорошо всем известны. Часто о них говорят просто как о способах избежать рака кожи в жаркое время года:
- Старайтесь не находиться на солнце в самую сильную жару – с 10 утра до 2 часов дня;
- Носите головные уборы (шляпы с полями) и плотную одежду, находясь на открытом солнце;
- Пользуйтесь солнцезащитными кремами;
- Регулярно проходите обследование у онкодерматолога и сообщайте врачу обо всех подозрительных или меняющих внешний вид образованиях на коже (родинках, пятнах и т.д.).
Злокачественные новообразования кожи
Клетки тканей подобных опухолей сложно дифференцировать на начальном этапе развития. Они утратили способность выполнять собственные функции, могут проникать в близкорасположенные ткани и органы, часто дают метастазы в кровеносные и лимфатические сосуды, формируя опухоли по всему организму. Главными признаками, которые могут свидетельствовать о перерождении доброкачественных новообразований (невуса, пигментных пятен и т.п.) в злокачественные, являются изменяющаяся пигментация родинки, спонтанное и быстрое увеличение новообразования в размерах, ее распространение на другие участки, кровоточивость, изъязвление, то есть те проявления, которых ранее не было.
Злокачественные кожные новообразования делят на несколько групп, в соответствии с их клеточным строением и клиническими проявлениями:
- Меланома — наиболее распространенная злокачественная опухоль. Локализуется в коже. В большинстве случаев меланома является следствием перерождения невуса на фоне сильного его ожога или травмы. Поэтому травма невуса является основным фактором риска озлокачествления новообразования. Особенно опасны образования на участках, которые постоянно подвергаются трению. Лечение показано хирургическое, иногда с использование лучевой и химиотерапии. Прогноз болезни находится в прямой зависимости от времени обнаружения опухоли и ее лечения;
- Базалиома. Возникает на участках кожи, часто подвергаемых избыточному солнечному воздействию. Развитию заболевания способствует наследственность. В течение нескольких лет перерождается в плоскоклеточный рак кожи. На начальном этапе образование имеет вид беловатого узелка, на поверхности которого формируется сухая корочка;
- Плоскоклеточный рак или эпителиома наблюдается реже и имеет тяжелое течение. Очагом локализации чаще всего является перианальная область, наружные половые органы. Отличить его от другого вида рака практически визуально невозможно, быстро метастазирует. На начальном этапе опухоль имеет вид шара в толще кожи диаметром не более сантиметра. По мере роста формируются бородавки и изъязвления, после чего края становятся плотными и неровными, появляются сильные боли. Как только образование дает метастазы в лимфоузлы, состояние пациента быстро ухудшается. Летальный исход может наступить вследствие кровотечения на фоне распада опухоли и повреждения сосудов, а также в результате быстрого истощения организма. В целях лечения показано хирургическое удаление опухоли и лимфоузлов, нередко в сочетании с лучевой и химиотерапией;
- Саркома Капоши или ангиоретикулез. Заболевание в большинстве случаев развивается у больных СПИДом, однако обычная форма заболевания клинически имеет идентичное клиническое и гистологическое проявление. В группу риска входят мужчины. Очагом локализации заболевания являются нижние конечности. Сначала формируются фиолетовые, иногда лилового цвета пятна, не имеющие четких границ. Постепенно появляются плотные узелки округлой формы синюшно-бурого цвета, доходящие в диаметре до двух сантиметров. Эти узелки часто объединяются и изъязвляются. У больных СПИДом заболевание имеет агрессивное течение, нередко с резким поражением лимфоузлов и дачей метастазов по всему организму.
Являясь наиболее распространенным в популяции новообразованием, базальноклеточный рак кожи ассоциирован с значительной заболеваемостью и затратами на медицинское обслуживание. Продолжающиеся исследования позволили освежить наши представления о течении заболевания, пересмотреть подходы к диагностике и лечению БКР. В данном обзоре, состоящем из двух частей, приводятся современные данные о различных аспектах базальноклеточного рака. Во второй части данного обзора рассматриваются вопросы диагностики, лечения и профилактики заболевания.
Ключевые положения
- Золотым стандартом диагностики базалиомы является выполнение биопсии подозрительного новообразования.
- Дерматоскопия является новым неинвазивным методом диагностики, позволяющим распознать БКР до выполения биопсии.
- Золотым стандартом диагностики базалиомы является выполнение биопсии кожи. Тактика лечения во многом определяется гистологическим вариантом новообразования. К основным преимуществам бритвенной биопсии относят скорость выполнения процедуры, низкую стоимость, минимальную кровоточивость. Однако, после проведения бритвенной биопсии в окружности образования может сформироваться вторичная эритема, края новообразования могут быть клинически сомнительными. Панч-биопсия также является приемлемым методом подтверждения диагноза, не обладающим перечисленными выше недостатками. Также, при получении материала путем выполнения панч-биопсии у патоморфолога появляется возможность оценить гистологические структуры, располагающиеся в глубине тканей.
- Выполнение бритвенной биопсии позволяет получить более объемный участок тканей для исследования, что снижает вероятность ошибки.
По данным различных исследований, вероятность правильного распознавания гистологического варианта новообразования составляет около 80%. В одном из исследований производилась оценка точности гистологической диагностики 174 базалиом, удаленных в периорбитальной области. Производилось сравнение результатов диагностической биопсии и последующей эксцизионной биопсии. При этом, совпадение диагнозов наблюдалось в 54% случаев. Наибольшая точность в постановке диагноза отмечалась для нодулярной формы базалиомы. Для агрессивно протекающего БКР точность гистологической диагностики не превышала 48%. В другом ретроспективном анализе 243 первичных базалиом было обнаружено совпадение диагнозов в 60,9%(первичный — при выполнении диагностической биопсии, вторичный — при выполнении хирургического удаления новообразования). Панч-биопсия может определить агрессивный тип БКР до 84,4% случаев.
Дерматоскопия увеличивает точность диагностики БКР, в ряде случаев позволяет дифференцировать базалиому с другими неоплазиями и воспалительными дерматозами, а также различить формы БКР до выполнения гистологического исследования.
Точность метода варьирует от 95 до 99%. Особенно важно оценить сосудистые структуры и наличие фиброза (рис 1, А-D). Дерматоскопия позволяет дифференцировать БКР с другими пигментными новообразованиями кожи(рис 2). Присутствие структур по типу «кленового листа»(рис 3А), коротких тонких телеангиоэктазий (рис 1С), отсутствие древовидно-ветвящихся сосудов(рис 1А), серо-голубых овоидных структур ( рис 3B), изъязвления говорит в пользу поверхностной формы БКР с чувствительностью 81,9% и специфичностью 81,8%. Пигментная форма БКР в ряде случаев трудноотличима от меланоцитарных новообразований, может сопровождаться коричневыми, черными глобулами, точками, наличием структур типа бело-голубой вуали, отсутствием древовидно ветвящихся сосудов.
Новые неинвазивные методы диагностики
Ключевые положения
- Конфокальная отражательная микроскопия и оптическая когерентная микроскопия являются неинвазивными методами диагностики БКР.
Для диагностики БКР применяются новые неинвазивные методики. Конфокальная отражательная микроскопия позволяет получить изображения тонких срезов кожи человека in vivo. Лазерное излучение, близкое к инфракрасному диапазону, отражается от определенного участка в пределах исследуемой зоны и улавливается детектором. В ряде статей приводятся наиболее характерные признаки БКР, обнаруживаемые при конфокальной микроскопии.(рис 4 А-С)
При проведении испытаний на 800 клинических случаев БКР чувствительность конфокальной микроскопии составила 100%, специфичность — 88,5%. В мета-анализе, оценивавшем возможности конфокальной микроскопии на 3602 новообразованиях, чувствительность и специфичность составили 91,7% и 91,3% соответственно. Предполагается, что совместное применение конфокальной микроскопии и дерматоскопии позволит производить диагностику базалиомы без выполнения биопсии.
К ограничениям метода относят ограниченную глубину визуализации и возможность неправильной трактовки полученного изображения. Оптическая когерентная микроскопия обеспечивает неинвазивную диагностику кожи в режиме реального времени путем проникновения инфракрасного излучения, отражающегося от структур кожи с различными оптическими характеристиками. В когортном исследовании чувствительность и специфичность метода составила 87% и 80% соответственно. Точность оптической когерентной микроскопии увеличивалась(87.4%) при совместном применении с дерматоскопией.
Продолжается оптимизация методов конфокальной микроскопии и оптической когерентной микроскопии для улучшения визуализации и упрощения использования приборов. Основными барьерами для широкого внедрения данных методов диагностики в практику является необходимость дополнительного обучения специалистов, а также высокая стоимость приборов. Стоимость коммерчески доступных приборов VivaScope 1500 и 3000 systems (Caliber I.D., Rochester, NY), одобренных US Food and Drug Administration, варьирует от £62,300 до £90,224. К сильным сторонам конфокальной микроскопии относят высокое разрешение изображения, недавно разработанные термины для описания и интерпретации изображений.
К недостаткам метода относят ограниченную глубину проникновения излучения, а также ограниченную способность оценки опухолевой инвазии и глубину краев. К преимуществам оптической когерентной микроскопии относят возможность получения изображения поперечных срезов и поверхности кожи, способность к более глубокому проникновению в слои кожи. К ограничениям метода относят отсутствие общепринятой терминологии, ограниченное применение в диагностике пигментных новообразований. К другим неинвазивным методам, требующим дальнейших исследований, относят Рамановскую спектроскопию, ультрасонографию высокого разрешения, Тгц-излучения.
Стандарты лечения первичных новообразований кожи
Ключевые положения
- В зависимости от индивидуальной клинической картины, для БКР низкого риска рекомендуется выполнение радиоволновой хирургии и кюретажа, а также стандартное хирургическое удаление с послеоперационным исследованием краев новообразования. С наименьшим риско рецидивов при БКР высокого риска связано применение микрографической хирургии по Моосу.
В зависимости от индивидуальной клинической картины, the National Comprehensive Cancer Network Clinical Practice Guidelines in Oncology (NCCN Guidelines) рассматривает 2 возможных метода удаления новообразования в случае БКР низкого риска: выполнение электодиссекции и кюретажа, а также стандартное хирургическое удаление с послеоперационным исследованием краев новообразования. В случае новообразований высокого риска рекомендуется использование микрографической хирургии по Моосу. К дополнительным методам терапии относят топические препараты, внутриочаговую химиотерапию, криотерапию, фотодинамическую терапию, лазерную терапию, радиотерапию.
Определение риска новообразования. Для лечения БКР существует достаточное количество методов, при этом рекомендуемые варианты лечения подбираются на основании отнесения новообразования к определенной группе риска — низкого или высокого, согласно рекомендациям NCCN. Риск новообразования зависит от факторов, влияющих на возможность рецидива новообразования — локализацию опухоли, размер, границы, первичное новообразование или рецидив, гистологическое строение, индивидуальные особенности пациента.
Клинические факторы. Анатомическая локализация является хорошо известным фактором риска рецидива БКР. Согласно рекомендациям NCCN, выделяют три наиболее важных участка кожи для оценки риска по первичной локализации новообразования. Область Н (кожа лица) относят к группе наиболее высокого риска (рис 5). Размер новообразования и размытые края являются независимыми факторами риска рецидива. Показатели критического размера различны для определенных анатомических локализаций.
Индивидуальные особенности пациента. Значимым фактором риска является иммуносупрессия на фоне трансплантации органов, химиотерапии, продолжительного применения ПУВА-терапии, проведение локальной радиотерапии. Тем не менее, риск рецидива БКР у реципиентов органов и тканей, а также пациентов, получающих ПУВА-терапию, не превышает риск рецидива для контрольной группы. Тем не менее, согласно рекомендациям NCCN, пациенты с иммуносупрессией все же находятся в группе высокого риска на основании отдельных клинических наблюдений рецидивов БКР.
Гистологические факторы риска. Риск рецидива повышается при наличии периневральной инвазии, а также у пациентов с агрессивными гистологическими подтипами, например, микронодулярным, инфильтративным, морфеаподобным. Важным ограничением диагностики, основаной на гистологическом строении БКР, является возможность неполной эксцизиии образования, а также неполной оценки новообразования. В одном из ретроспективных исследований было обнаружено, что до 18% всех рассмотренных случаев БКР были неправильно идентифицированы, при этом сложность заключалась в определении агрессивного гистологического подтипа. До 24% базалиом при пересмотре препаратов оказваются более агрессивными, нежели при первичной оценке патоморфолога. До 50% базалиом при пересмотре препаратов диагностируются как смешанный гистологический вариант, характеризующийся более агрессивным течением, что связано с недостаточной эффективностью лечения.
Периневральная инвазия при БКР встречается редко, частота варьирует от 0,18% до 10% случаев. Схожей патоморфологической картиной обладает фиброз, окружающий опухоль, периневральное воспаление, артефакты, образующиеся при приготовлении препарата. Новообразования, сопровождающиеся периневральной инвазией, требуют большего количества этапов микрографической хирургии по Моосу, чаще рецидивируют. Периневральная инвазия может распространяться от середины лица до основания черепа. При возникновении периневральной инвазии возможно поражение центральной нервной системы. Для оценки распространенности процесса требуется выполнение МРТ. Настороженность в отношении периневральной инвазии должны вызывать такие симптомы, как боль, онемение, нарушения работы мимических мышц.
Для пациентов, имеющих клинические симптомы периневральной инвазии с установленным диагнозом новообразования кожи, а также признаки периневральной инвазии на МРТ, пятилетняя выживаемость составляет от 50% до 60%, в то время как при отсутствии изменений на МРТ показатель пятилетней выживаемости составляет от 86% до 100%. Возникновение периневральной инвазии более вероятно при диаметре новообразования более 2 см, наличии агрессивных гистологических подтипов, локализации на коже губ, ушных раковин, лба, волосистой части головы, тыле кистей.
Тактика лечения. Стандартная эксцизия
Стандартная хирургическая эксцизия с последующим гистологическим исследованием краев новообразования является методом выбора в терапии БКР низкого риска с уровнем доказательности I по рекомендациям Oxford Centre for Evidence Based Medicine (OEBM). Для новообразований диаметром до 2 см достаточным отступом считается 3-4 мм от края новообразования.
По рекомендациям NCCN отступ должен составлять 4 мм для новообразований низкого риска. Вероятность рецидива после стандартного хирургического удаления, как правило, невысокая. По данным литературы, рецидивы возникают в 0,7%-5% случаев. Реконструкция тканей должна выполняться в виде линейного соединения краев раны либо заживать вторичным натяжением. При репозиции тканей происходит нарушение нормального анатомического строения пораженной области, что может доставлять трудности в диагностике и лечении при возникновении рецидива.
При необходимости репозиции тканей необходимо выполнить интраоперационное гистологическое исследование краев новообразования для того, чтобы убедиться в полной эрадикации новообразования. У отдельных пациентов с новообразованиями низкого риска возможно применение нехирургических методик. Радиотерапия может быть рекомендована пациентам, не являющимся кандидатами для проведения хирургического вмешательства, однако, должна применяться с осторожностью у пациентов старше 60 лет. Другие методы нехирургического вмешательства рекомендуются лишь при наличии противопоказаний к хирургическому вмешательству или радиотерапии.
Микрографическая хирургия по Моосу. Наиболее оптимальным методом удаления новообразований высокого риска является хирургическое удаление с интраоперационным гистологическим исследованием краев новообразования. Риск рецидива БКР при удалении новообразования методом Мооса составляет от 1% до 5,6%, в то время как при стандартном хирургическом удалении риск составляет от 10,1% до 17,4%. По данным ретроспективного контролируемого исследования, пятилетний риск рецидива БКР кожи лица (оценивалось 408 случаев) при стандартном хирургическом удалении составил 4,1%, при удалении по методу Мооса — 2,5%.
Mosterd и коллеги при 10-летнем наблюдении за пациентами установили, что риск рецидива после стандартного хирургического удаления составляет 12,2%, в то время как при удалении по методу Мооса — 4,4%. В 2012г были разработаны критерии для отбора пациентов, которым требуется удаления новообразования методом микрографической хирургии. Согласно рекомендациям NCCN, хирургическое удаление новообразования с интраоперационным исследованием замороженных срезов является методом выбора при БКР высокого риска. Альтернативой может служить стандартное хирургическое удаление с более широким иссечением.
Радиоволновая хирургия и кюретаж. Радиоволновая хирургия является экономически-выгодным удобным методом лечения БКР. К основным недостаткам метода относят отсутствие возможности проведения патоморфологического исследования края удаленного новообразования, невозможность применения на участках с терминальными волосами, так как метод не позволяет удалить опухолевые клетки, распространяющиеся в глубину фолликулярной единицы.
При достижении подкожной жировой клетчатки требуется переход на стандартное хирургическое удаление новообразования с последующим патоморфологическим исследованием границ новообразования для исключения возможности глубокого прорастания новообразования. По данным литературы, безрецидивный пятилетний период у пациентов низкого риска при данном методе удаления новообразования составляет от 91 до 97%. Существуют данные о более высоком риске рецидива — от 19 до 27%, что зависит от исходного состояния пациента.
Топическая терапия. Разрешенными US Food and Drug Administration топическими препаратами для лечения БКР являются 5-фторурацил 5% и крем имиквимод 5%. По данным рандомизированных контролируемых исследований 12-недельного применения имиквимода, было обнаружено 100% гистологическое выздоровление на 6 неделе терапии. По данным других исследований, пятилетний безрецидивный период для поверхностной формы БКР составил от 77,9% до 80,4%. Узловая форма БКР характеризуется схожими результатами, при этом выздоровление к неделе 12 отмечалось у 76% пациентов.
По данным рандомизированного контролируемого исследования, пятилетняя безрецидивная выживаемость на фоне терапии имиквимодом при поверхностной и узловой форме БКР составила 82,5%, в то время как при стандартном хирургическом удалении — 97,7%. Косметические результаты применения имиквимода являются более приемлимыми. Препарат может применяться при синдроме базальноклеточного невуса.
Дополнительным методом лечения БКР является применение топического 5-фторурацила. По данным литературы, эффективность топического 5-фторурацила при лечении поверхностной формы БКР сопоставима с имиквимодом. По данным других исследований, трехлетняя безрецидивная выживаемость при применении имиквимода составляет 79.7%, при использовании топического фторурацила — лишь 68.2%. Таким образом, данные об эффективности топического 5-фторурацила ограничиваются описанными в литературе клиническими наблюдениями. Обоснованных рекомендаций по назначению препарата для лечения БКР на сегодняшний день нет. В литературе описано применение ряда других топических препаратов, однако, доказательная база для них недостаточна.
Внутриочаговая терапия. Проникновение топических препаратов ограничивается проницаемостью эпидермального барьера. Альтернативой может служить доставка препарата путем выполнения внутриочаговых инъекций. В ряде исследований изучалась эффективность различных химиотерапевтических агентов в отношении эффективности при инъекционном введении в очаг БКР. Побочные эффекты при таком методе лечения наблюдаются редко и являются, как правило, дозозависимыми. К наиболее частым проявлениям относятся локальные реакции в месте введения препарата, а также гриппоподобные симптомы.
Криотерапия. Другим альтернативным методом является криотерапия. По данным проспективных исследований, частота рецидивов варьирует в достаточно широких пределах (1-39%), что объясняется различиями в исследуемых группах пациентов( соматический статус пациента, тяжесть БКР, время наблюдения, методика удаления новообразования). По данным разных исследований, пятилетний безрецидивный период после криотерапии новообразования составляет до 99%.
Криотерапия отличается менее приемлимыми косметическими результатами по сравнению со стандартным хирургическим вмешательством. Применение данной методики противопоказано на волосистой части головы из-за риска возникновения рубцовой алопеции, а также на коже голеней из-за риска изъязвления. Также, криотерапия не рекомендуется при крупных размерах новообразования, агрессивных гистологических формах новообразования, в случае рецидива, фиксации к подлежащей костной ткани, глубокой инвазии.
Фотодинамическая терапия. ФДТ является еще одним альтернативным методом лечения БКР. Дказана равная эффективность таких фотосенсибилизаторов как метиламинолевулинат и аминолевуленовая кислота. Оба препарата одобрены US Food and Drug Administration для лечения актинического кератоза лица и волосистой части головы. Отмечено, что метиламинолевулинат лучше работает с лучами красного спектра, в то время как аминолевуленовая кислота — с лучами синего спектра. По данным мета-анализа с участием 1583 пациентов, применение фотодинамической терапии позволяет достичь излечения заболевания у 86,4% пациентов, эффективность хирургических методик при этом составляет 98,2%.
Несмотря на более низкую эффективность по сравнению с хирургическими методиками, фотодинамическая терапия характеризуется более приемлимыми косметическими результатами. Фотодинамическая терапия может применяться в качестве неоадьювантной, с целью уменьшения опухолевой массы, а также для снижения риска рецидива новообразования.
Лазерная терапия. Лазерная терапия исследовалась в качестве монотерапии, а также в качестве дополнения к основной терапии БКР. По данным ретроспективного исследования, применение СО2 лазера для лечения поверхностной и узловой формы БКР привело к 100% гистологическому излечению, а также отсутствию рецидивов в течение трехлетнего периода наблюдения. По данным ретроспективного исследования 2719 базалиом, удаленных в области лица при помощи неодимового лазера, частота рецидивов составляет около 1,8% (в период от 3 месяцев до 5 лет). К побочным эффектам относят реактивную гиперемию, отек, риск рубцевания, болезненность. Новым вариантом терапии БКР является фотодинамическая терапия с применением лазерного излучения.
По данным двух рандомизированных контролируемых исследований, отмечается более низкая частота рецидивов БКР при применении комбинации фотодинамической терапии(аминолевуленовая кислота) с алюмо-иттриевым гранатом легированным ионами эрбия по сравнению с монотерапией(ФДТ либо лазер).
Радиотерапия. Целью лучевой терапии является тотальная эрадикация новообразования с максимальным сохранением интактных тканей. Для лечения БКР применяется два типа лучевой терапии — дистанционная терапия и брахитерапия. Выбор метода облучения обусловлен харатеристиками новообразования, размером, глубиной инвазии, анатомической локализацией.
В проспективных рандомизированных контролируемых исследованиях оценивалась эффективность лучевой терапии по сравнению с другими методами лечения БКР. При сравнении криотерапии с поверхностной лучевой терапией было обнаружено, что частота рецидивов при проведении лучевой терапии составила 4%, в то время как при криотерапии этот показатель достигал 39%( в исследовании участвовало 93 пациента). Некроз новообразования, серьезный дискомфорт были зарегестрированы лишь в 2% случаев. Косметический эффект как для криотерапии, так и для лучевой терапии был «умеренным». В другом рандомизированном контролируемом исследовании сравнивалась эффективность топического имиквимода 5% с поверхностной лучевой терапией в лечении базалиомы век. Ответ на терапию во всех группах пациентов (27 пациентов) составил 100% спустя 6 недель от начала лечения, рецидива в течение 24 месяцев наблюдения не отмечалось.
Также, в ряде рандомизированных контролируемых исследований сравнивалась эффективность лучевой терапии с хирургическим удалением базалиом, локализующихся на коже лица. Большинству пациентов(55%) была проведена локальная лучевая терапия с низкой дозой облучения, в то время как дистанционная лучевая терапия проводилась лишь 12% пациентов. Всего в исследовании приняло участие 173 пациента. Частота рецидивов спустя 4 года после проведенного лечения была минимальной в случае хирургического удаления новообразования(0,7%), в группе лучевой терапии — 7,5%.
Подходы к терапии «сложных» клинических случаев
Ключевые положения
- При глубокой опухолевой инвазии требуется проведение адьювантной лучевой терапии(при наличии опухолевых клеток в краях новообразования при гистологическом исследовании операционного материала, клинически значимой периневральной инвазии).
- При резистентности к другим методам лечения возможно проведение лучевой терапии.
- При отсутствии ответа на лучевую терапию, наличии метастазов, возможно проведение химиотерапии.
Базалиома не всегда поддается хирургическому удалению. При обнаружении опухолевых клеток в краях новообразования при гистологическом исследовании операционного материала, для снижения риска рецидива новообразования может потребоваться проведение лучевой терапии. Риск пятилетнего рецидива при неполном удалении новообразования составляет до 39%, однако, проведение адъювантной лучевой терапии снижает риск до 9%. Не у всех пациентов с неполным удалением новообразования развиваются клинически значимые рецидивы БКР. Назначение адъювантной лучевой терапии происходит в индивидуальном порядке и показано не всем пациентам. Также, лучевая терапия может являться эффективным методом лечения нерезектабельных новообразований (стадия T3/T4)
Таким образом, для лечения новообразований в продвинутой стадии не всегда требуется радикальная хирургическая операция. При наличии отдаленных метастазов, невозможности хирургического удаления новообразования или проведения лучевой терапии, необходимо назначение системной химиотерапии. Ингибиторы сигнального пути Hedgehog pathway висмодегиб и сонидегиб одобрены US Food and Drug administration для лечения продвинутой стадии БКР, а также БКР, сопровождающегося метастазами.
Эти препараты приводят к значительному улучшению локализованного и системного процесса.(рис 6 A-D) Висмодегиб был одобрен после проведения нерандомизированного исследования с двумя когортами пациентов, принимавших препарат в дозе 150 мг ежедневно для метастатического БКР (33 пациента) или неоперабельного БКР (63 пациента). Ответ на терапию составил 33.3% и 47.6%, медиана продожительности ответа — 9,5 и 7,6 месяцев соответственно. Данные других исследований показали схожие результаты. У большинства пациентов зарегистрированы такие побочные эффекты как мышечные спазмы, алопеция, потеря вкуса, снижение аппетита, слабость, тошнота, диарея.
Серьезные побочные эффекты отмечались в 30%-50% случаев. По данным одного из исследований, у пациентов, получавших висмодегиб по поводу БКР, в дальнейшем повышался риск развития плоскоклеточного рака кожи. Первичная рефрактерность к препарату встречается примерно в половине случаев. Около 20% пациентов, ответивших на терапию, в дальнейшем становятся рефрактерными — отмечается рецидив или прогрессия заболевания.
В отношении сонидегиба также проводилось рандомизированное исследование(число пациентов 381) в котором сравалась эффективность двух различных доз у пациентов с резистентным к терапии метастатическим БКР либо БКР поздних стадий(неоперабельная базалиома, пациенты с противопоказаниями к лучевой терапии). Ответ на терапию был схожим(доза 200 мг/сут и 800 мг/сут) — 32% и 34%, при этом более высокая доза была ассоциирована с выраженными побочными эффектами.
Наиболее часто отмечалось повышение уровня креатинкиназы и липазы до степени 3 и 4. Ингибиторы сигнального пути Hedgehog также могут применяться в качестве адъювантной терапии. В клиническом исследовании при участии 15 пациентов с крупными базалиомами, получавшими висмодегиб в течение 4 ± 2 месяцев было обнаружено уменьшение размеров новообразования на 27%. Четверо пациентов не завершили курс терапии из-за развившихся побочных эффектов терапии. В фазе 2 клинического исследования, сравнивавшего различные режимы назначения висмодегиба при операбельном БКР наилучший ответ на терапию с полным гистологическим выздоровлением (44% пациентов) наблюдался при нескольких курсах в режиме 8 недель приема/ 4 недели перерыва. Также, была проведена фаза 1 исследования саридегиба, нового ингибитора сигнального пути Hedgehog.
К сожалению, пациенты, получавшие ранее висмодегиб, не ответили на препарат.
Известно, что итраконазол также способен ингибировать сигнальный путь Hedgehog. В исследовании с участием 19 пациентов, которым по поводу БКР назначался итраконазол, обнаружено снижение пролиферации клеток, активности сигнального пути Hedgehog и площади новообразования на 45%, 65% и 25% соответственно. Среди побочных эффектов отмечалась слабость, сердечная недостаточность.
Стабилизация течения опухолевого процесса отмечалась при использовании комбинации итраконазола и парентерального триоксида мышьяка в случае метастатического БКР, устойчивого к висмодегибу, у 3 из 5 пациентов, однако, регресса новообразования не наблюдалось. Описаны случаи успешного лечения БКР при помощи химиотерапии — карбоплатин/паклитаксель, цисплатин/паклитаксель, доксорубицин.
Качество жизни. Лечебная тактика у пожилых пациентов. Наблюдение за пациентами. Профилактика.
Ключевые положения
- К важным вопросам, касающимся качества жизни пациентов с новообразованиями кожи, является тревожность по поводу диагноза, рубцы после удаления новообразования, страх рецидива и возникновения новых опухолей.
- Частота встречаемости БРК в США растет по мере старения населения.
- С профилактической целью пациентам может назначаться никотинамид, ретиноиды — препараты с разной степенью клинической эффективности.
К факторам, влияющим на качество жизни пациентов с новообразованиями кожи, относится тревожность, страх рецидива новообразования и возникновения новых опухолей, рубцы и деформации тканей после удаления новообразования. Традиционно, целью терапии новообразований кожи является минимизация риска рецидива и осложнений. При проведении лечения необходимо учитывать и мнение пациента. К наиболее остро стоящим вопросам лечения новообразований кожи, по данным исследований качества жизни, относится страх пациентов перед образованием рубцов, обезображивающих деформаций ткани, что часто не учитывается врачами.
Важно отметить тенденцию к постепенному старению населения США. Ожидается, что удельный вес жителей в возрасте старше 85 лет значительно вырастет к 2050г. Частота диагностики новообразований кожи в данной возрастной группе значительно выше. Существует необходимость пересмотра тактики лечения пациентов данной возрастной группы, что связано с большим количеством коморбидностей и ограниченной ожидаемой продолжительностью жизни. При выборе тактики лечения важно учитывать общее состояние пациента, наличие сопутствующих заболеваний, функционального статуса больного, возможности социальной поддержки.
Трехлетний кумулятивный риск развития БКР у пациентов с базалиомой в анамнезе составляет 44%, частота развития БКР de novo в 10 раз выше по сравнению с общей популяцией. Как правило, второе новообразование возникает вскоре после удаления первого. Помимо этого, пациенты с БКР в анамнезе относятся к группе высокого риска по развитию других новообразований кожи, в том числе меланомы.
По данным исследований ВОЗ, основным фактором, определяющим тактику лечения, является размер новообразования, поэтому ранняя диагностика базалиомы наиболее предпочтительна. Клинические рекомендации NCCN предлагают производить полный осмотр кожи пациента каждые 6-12 месяцев в течение первых пяти лет наблюдения после удаления БКР, а в дальнейшем — один раз в год. Важно разъяснить пациенту необходимость применения фотозащиты, регулярного осмотра кожи, в том числе самостоятельного, а также предоставить ссылки на информационные ресурсы о новообразованиях кожи.
У пациентов с повышенным риском новообразований кожи отмечается эффективность применения никотинамида с профилактической целью. Механизм действия препарата основан на предупреждении деплеции АТФ, гликолитической блокады и иммуносупрессии, индуцированных УФО.
В фазе 3 рандомизированного контролируемого исследования 12-месячного приема никотинамида в дозе 500 мг два раза в день отмечалось снижение частоты немелономного рака кожи на 23%. Системные ретиноиды применяются у пациентов с иммуносупрессией, а также у генетически предрасположенных лиц в качестве профилактики. По данным исследований, препарат эффективен в отношении ПКР, однако, для профилактики БКР данные неоднозначны.
Симптомы и признаки
Клиническая картина развития рака кожи зависит от его вида. Зачастую первые признаки опухоли принимаются за другие кожные заболевания. От этого происходит несвоевременное обращение к врачу и распространение злокачественного процесса. Общими признаками для всех типов рака кожи являются:
- Появление на коже пятна или уплотнения небольшого размера. Цвет образования может быть розоватым, серо-желтым. Примечательно отличие окраса новообразования от родинок и веснушек.
- Неровная форма и ассиметричные контуры патологического очага.
- Появление зуда, незначительного дискомфорта в области опухолевого процесса. Данный симптом появляется спустя некоторые время после образования рака.
- Прогрессирующий рост новообразования.
- Наличие усталости, слабость, резкий упадок сил.
- Снижение аппетита, вследствие чего происходит резкая потеря веса.
- По мере развития рака происходит поражение регионарных лимфоузлов.
При появлении любого из вышеперечисленных признаков рекомендуется обратиться за медицинской помощью. В зависимости от вида рака кожи выделяют следующие симптомы:
- Базалиома. Относится к самой распространенной форме опухоли кожных покровов. Характеризуется благоприятным прогнозом при выявлении на начальной стадии. Появляется в виде узелка, безболезненного при пальпации. Он имеет серовато-розовый цвет. Поверхность узелка, как правило, гладкая. Возможно образование чешуек. По мере распространения опухолевого процесса увеличивается пораженная зона. Новообразование покрывается кровянистой пленкой. Преимущественной локализацией базальноклеточного рака является лицо, шея, область рук. Существенного изменения состояния базалиома не вызывает. Это является причиной позднего обращения за медицинской помощью.
- Плоскоклеточный рак. На раннем этапе имеет вид плотного узелка красного или коричневого цвета. Опухоль данного вида склонна к быстрому распаду, в связи с чем, по мере прогрессирования процесса, образуется язва. Она часто кровоточит, ее края неоднородны. Плоскоклеточный рак быстро прорастает в близлежащие ткани. При выявлении на поздней стадии возможно метастазирование в регионарные лимфатические узлы или органы.
- Меланома. Относится к агрессивному типу опухоли. Наиболее часто меланома возникает на месте травмированного невуса, который увеличивается в размере, меняет окрас и приобретает неровные контуры. Характерной особенностью данного вида рака являются ассиметричная форма образования, а также склонность к кровоточивости. Злокачественное новообразование зудит, увеличивается в размере. По мере развития процесса опухоль превращается в язву. Меланома быстро прогрессирует и часто дает метастазы.
- Аденокарцинома. На начальной стадии развития выглядит как плотный узелок. Локализуется чаще всего в области подмышечной впадины, под грудью. С развитием опухолевого процесса происходит прорастание аденокарциномы в близлежащие ткани. Опухоль данного вида выявляется крайне редко и характеризуется медленным ростом.
Клинические признаки базальноклеточного рака кожи
Поверхностная форма
— наименее агрессивная из всех «карцинома» заставляет пациента обратиться к врачу, когда опухоль представляет собой уже достаточно значимый косметический дефект или начинает доставлять неудобство в связи с присоединением изъязвления. Поверхностную форму БКРК, также еще называют базалиомой туловища и конечностей. На туловище, чаще всего, имеет множественный характер. Преобладает радиальный, крайне медленный рост опухоли, занимающий площадь в нескольких сантиметров до начала инвазии и подтверждения диагноза. Данная форма часто рассматривается специалистом как поверхностная кератома и игнорируется у лиц старческого и пожилого возраста. Визуально определяется как плоское, розовато-коричневатое, слегка шелушащееся образование, с пальпаторно едва определяемым валикообразным краем, нитевидно-расположенными узелками по типу «жемчужного ожерелья» по периметру опухоли, перламутровым цветом и, иногда, визуализирующимися телеангиоэктазиями.
При узловой форме
базальноклеточного рака кожи, больной обращается к специалисту при достаточно небольших размерах опухоли, так как экзофитный компонент зачастую подвержен постоянной травматизации и, как следствие, контактной кровоточивости. Процесс начинается с перламутрово — светлой или розовой папулы, на широком основании, глянцевой поверхностью с отсутствием кожного рисунка и наличием телеангиоэктазий.
Центр узла часто изъязвляется с последующим формированием струпа и гиперкератоза. Валик по периметру, часто определяется также классическим «жемчужным ожерельем».
Склеродермоподобная / склерозирующая форма БКРК
. Наименее распространенная, но наиболее агрессивная форма. Образование кожи напоминает рубец, бледно-желтого цвета, восковидный пальпаторно, глянцевый. При этом характерная в целом для базалиом «нитка жемчуга» и телеангиоэктазии чаще всего отсутствуют. Крайне часто рецидивирует, в связи с распространением опухоли как по площади, так и в глубину (феномен «айсберга»). Очень часто заболевание длительное время не диагностируется в виду его атипичной картины.
При изъязвленном базальноклеточном раке
пациенты жалуются на мокнутие и кровоточивость при самых ранних стадиях опухоли, отсутствие болезненности, которые нарастают соразмерно увеличению очагу поражения. В дальнейшем присоединяется вторичная инфекция, что может увеличивать визуально площадь поражения. При возникновении данной формы опухоли на конечностях, чаще всего длительно рассматриваются врачами первичного звена как трофические язвы у лиц старческого возраста, даже при отсутствии других клинических признаков хронической венозной недостаточности.
Жалобы на боли появляются при местно — распространенных опухолях и связаны с вовлечением в процесс нервных стволов или костей. Аррозивные кровотечения так же характерны для запущенных форм базальноклеточного рака.
Диагностика
Диагностика злокачественных новообразований кожи в большинстве случаев несложная. Обследование больного должно начинается со сбора анамнеза и врачебного осмотра, при этом особое внимание уделяется полному обследованию кожных покровов и регионарных лимфатических узлов. В Юсуповской больнице занимаются диагностикой и лечением доброкачественных, предраковых и злокачественных новообразований кожи. Юсуповская больница имеет все необходимое оборудование для точного установления диагноза и максимально эффективной терапии.
К основным диагностическим мероприятиям для подтверждения рака кожи можно отнести:
- Дерматоскопию — визуальную оценку опухоли, приближенной при помощи специальных увеличительных стекол;
- Термографию — измерение температуры новообразования;
- Мазок — отпечаток. Метод, при котором предметное стеклышко прикладывают к освобожденной от корок язве с несильным надавливанием. Используются несколько стеклышек и разные участки предполагаемой опухоли. После собранные отпечатки исследуют при помощи микроскопии;
- Соскоб. При помощи специального деревянного шпателя соскребают некоторое количество содержимого со дна изъязвленной поверхности и переносят материал на предметное стекло с последующим его изучением;
- Биопсию. При пункционном виде, при помощи иглы со шприцом, берут клеточный материал с глубины образования. При эксцизионном варианте, который возможен при мизерных размерах образования, производят его иссечение в пределах не подверженных процессу тканей, с последующим исследованием удаленного участка. При инцизионном варианте клиновидно удаляют большое новообразование, захватывая здоровые тканевые структуры;
- Визуализирующие методы, необходимые для уточнения и проверки распространения онкопроцесса. К ним относят: ультразвуковой скрининг, обследование компьютерным томографом.
2.Как выглядит базально-клеточный рак?
Базально-клеточная карцинома обычно начинается как небольшая куполообразная шишка, часто с небольшими поверхностными кровеносными сосудами. Кожа в этой области может выглядеть блестящей и полупрозрачной, как бы перламутровой. Некоторые базальные карциномы содержат пигмент меланин, и из-за этого выглядят не блестящими, а темными. Из-за таких вариаций бывает трудно отличить базально-клеточный рак от доброкачественного кожного образования без биопсии.
Базально-клеточный рак кожи растет медленно. Могут пройти месяцы или даже годы, прежде чем он достигнет серьезной стадии. Хотя метастазирование базально-клеточной карциномы в другие органы и ткани происходит очень редко, видоизменения кожи может повредить или изуродовать глаз, ухо или нос, если опухоль растет рядом.
Посетите нашу страницу Онкология
Лечение в Юсуповской больнице
В Юсуповской больнице предоставляются в круглосуточном режиме услуги диагностики и лечения всех доброкачественных новообразований кожи. Специалисты высочайшего уровня помогут за короткое время устранить как косметический дефект, так и предотвратить последствия неправильной тактики лечения. Чаще всего в качестве лечения новообразований на коже применяется хирургическая методика, при которой происходит полное удаление пораженных тканей с небольшим захватом здоровых. Выбор хирургических манипуляций достаточно широкий, их применение зависит от стадии и вида опухоли:
- Криотерапия — удаление неоплазии при помощи жидкого азота. Эффективный и безопасный метод, применяется в начальных фазах.
- Электроэксцизия — иссечение новообразования при помощи электроножа;
- Лазерная деструкция — удаление патологии при помощи специального лазера, без влияния на окружающие, неповрежденные ткани;
- Иссечение — метод, при котором скальпелем иссекают неоплазию в необходимом для данного случая объеме, возможно, включая здоровые ткани и даже подкожную клетчатку, а также фасцию с регионарными лимфоузлами. Радикальный метод может помочь при поздних стадиях заболевания.
Прогноз может быть самым разнообразным, все зависит от вида и стадии заболевания. При отсутствии метастазов и адекватном лечении, шансы на благоприятный исход достигают 80-90%. Чем сильнее распространен онкопроцесс, тем ниже шансы на хороший исход.
В Юсуповской больнице диагностика и лечение пациентов проходят в условиях максимально продуктивных и наиболее комфортных. Специалисты работают на современной технике, следят за новшествами в медицинских отраслях, ведут собственные исследования и динамические наблюдения. Палаты обустроены для максимального комфорта, уделено внимание и досугу пациентов. Весь персонал приветлив, отзывчив и компетентен.
Факторы риска базалиомы
- Светлый тип кожи.
- Рыжие или светлые волосы.
- Длительное воздействие ультрафиолетового излучения.
- Воздействие на кожу радиации.
- Хроническая травматизация кожных покровов, например, натирание неудобной одеждой или обувью.
- Воздействие на кожу химических канцерогенов, в том числе и бытовой химии.
Развитие базалиомы может быть обусловлено генетической предрасположенностью. Такая патология называется синдром Горлина. Для него характерны следующие симптомы: множественные очаги базалиомы, эндокринная патология, нарушение скелета и психической деятельности. Патология начинает проявляться в молодом возрасте.