- Главная /
- Отделения /
- Сосудистая хирургия и флебология /
- Облитерирующий тромбангиит
03.11.2021 Статья проверена сосудистым хирургом Рахимовым А.Р., носит общий информационный характер, не заменяет консультацию специалиста. Для рекомендаций по диагностике и лечению необходима консультация врача.
Болезнь Бюргера, или облитерирующий тромбангиит, — это системное иммунопатологическое воспалительное заболевание мелких и средних сосудов конечностей, при котором происходит облитерация артерий и возникает мигрирующий тромбофлебит. Заболеванию подвержены в основном молодые люди в возрасте до 40 лет.
Заболевания артерий нижних конечностей
Заболевания артерий чаще всего проявляют себя болью в ногах (т.н.перемежающаяся хромота). Боли носят определенный характер: когда человек начинает идти, через какое-то время, при прохождении определенной дистанции, появляются боли в икрах (с одной или обеих сторон), что может потребовать отдыха. Это объясняется тем, что при нагрузке мышцы требуют большого притока крови, а он ограничен из-за патологического сужения артерий. Отек для артериальной недостаточности не характерен. При прогрессировании заболевания дистанция ходьбы уменьшается, на ногах выпадают волосы (гипотрихоз), мышцы ног атрофируются из-за постоянного кислородного голодания. На поздних стадиях заболевания боли беспокоят и в состоянии покоя, больше ночью, когда ноги находятся в горизонтальном положении, что уменьшает приток крови. Когда пациент опускает ноги с кровати вниз, боли уменьшаются. При появлениях первых симптомов артериальной недостаточности нужно немедленно обратиться к врачу – это позволит предупредить развитие тяжелых осложнений – гангрены и т.п.
Наиболее простой, доступный и информативный метод исследования артерий нижних конечностей — УЗИ.
Ниже приведен медицинский обзор основных хирургических заболеваний артерий
Диагностические мероприятия
Если у Вас появились симптомы заболевания, не стоит рассчитывать, что все пройдет само: при появлении перечисленных признаков обратитесь в сосудистую клинику для выяснения причин недомогания. Диагностика включает в себя осмотр пациента и сбор анамнеза. Врач оценивает внешнее состояние конечностей, прослушивает пульс, проводит измерение давления. Дополнительно назначают анализы крови и инструментальные исследования, в том числе ангиографию сосудов конечностей и ультразвуковую допплерографию.
Этиология
Основные этиологические моменты поражения атеросклерозом артерий нижних конечностей существенно не отличаются от механизмов формирования атеросклероза любых других локализаций. Основное значение придается нарушениям липидного обмена. На фоне повышенного содержания холестерина в крови происходит инфильтрация холестерином сосудистой стенки. При это наиболее важное значение имеет преобладание липопротеидов низкой плотности (ЛПНП). Показатель, отражающий баланс между уровнем атерогенных и антиатерогенных липидов получил название индекса (коэффициента) атерогенности и является важным показателем предрасположенности к развитию атеросклероза.
Другим немаловажным этиологическим фактором является повреждение сосудистой стенки – курение, гипертония, иммунологические нарушения и др.
Значительно осложняет течение ОАСНК наличие сопутствующего сахарного диабета, мерцательной аритмии.
Причины возникновения болезни
Среди факторов, провоцирующих заболевание:
• инфекционная природа проблемы;
• нейрогенный фактор – повреждения нервных волокон;
• нейроэндокринные причины – повышенная функция надпочечников увеличивает выброс адреналина, что вызывает спазм сосудов;
• травмы, интоксикации и аллергии;
• генетические влияния;
• курение. Этой причиной в последнее время объясняют распространение болезни у женщин.
Ни одна из перечисленных гипотез до сих пор не подтверждена и не опровергнута. В последние несколько лет ученые склоняются к тому, что заболевание может иметь генетический или аутоиммунный характер. Последнее подразумевает, что организм без выясненной причины начинает выделять антитела, атакующие клетки определенных тканей.
Патоморфология
Основные изменения развиваются в интиме артерий. Выделяют 5 морфологических стадий атеросклероза:
- Долипидная – характеризуется повышением проницаемости эндотелия, деструкцией базальной мембраны, деструкцией эластических и коллагеновых волокон.
- Стадия липоидоза – происходит очаговая инфильтрация интимы артерий липидами.
- Стадия липосклероза – в интиме артерии формируется фиброзная бляшка.
- Стадия атероматоза – происходит деструкция бляшки с образованием язвы.
- Стадия атерокальциноза – происходит кальцификация бляшки.
По типу поражения сосудистого русла различают сегментарный и диффузный атеросклероз. В первом случае процесс развивается на ограниченном участке сосуда от единичных бляшек до полной окклюзии просвета. Данный тип более благоприятен в плане потенциальной возможности выполнения шунтирующих реконструктивных операций на сосудах. Диффузный тип предполагает распространенное атеросклеротическое поражение преимущественно дистального русла, не оставляющего хирургу «окна» для наложения шунта или протеза. Удел таких пациентов – консервативная терапия с целью максимально оттянуть время возникновения гангрены.
Клиническая картина
Клиническая картина заболевания зависит от стадии хронической артериальной недостаточности нижних конечностей (ХАНК). Основным субъективным проявлением заболевания является боль в икроножных мышцах, первое время связанная с ходьбой на различные дистанции, а затем и в покое. На поздних стадиях заболевания боли беспокоят не только в голенях, но и в стопах и пальцах. Следует иметь ввиду, что при поражении бифуркации аорты и подвздошных артерий, боли могут возникать и в мышцах бедер, пояснице, нередко развивается импотенция (синдром Лериша). На болевом синдроме основано большинство клинических классификаций ХАНК.
Наиболее подходящей для клинического применения нам представляется классификация Фонтена с некоторыми модификациями.
1 стадия – пациенты жалуются на боли в икроножных мышцах при ходьбе около 1 км. Боль заставляет пациента хромать (перемежающаяся хромота), после отдыха хромота проходит. Указанные боли связаны с ишемией мышц, обусловленной затрудненным доступом к ним артериальной крови. На этой стадии симптомы носят преходящий характер, пульс на нижних конечностях сохранен на всех уровнях (может быть ослаблен), цвет нижних конечностей не изменен, атрофии мышц нет, однако может иметь место гипотрихоз (уменьшение оволосения дистальных отделов конечностей) и изменения ногтей в виде ломкости, склонности к грибковым заболеваниям.
2А стадия – боли появляются при ходьбе на дистанцию от 200 до 500 метров.
2Б стадия – перемежающаяся хромота возникает при ходьбе менее 200 метров. На этой стадии можно наблюдать гипотрихоз, изменения ногтей, гипотрофию мышц голеней, бледность кожных покровов дистальных отделов нижних конечностей. Пульс на стопе как правило, отсутствует, выше – может быть сохранен, в зависимости от уровня поражения. Следует обратить внимание на то, что многие пациенты обращаются к врачу именно на этой стадии, т.к. она существенно снижает качество жизни больных.
3 стадия характеризуется выраженными нарушениями гемодинамики в конечности, основной ее признак – боли при ходьбе менее 50 метров и боли в покое. Боли в покое в основном беспокоят больных ночью, т.к. горизонтальное положение конечности в постели уменьшает приток артериальной крови к дистальным участкам. Для увеличения притока крови, а, следовательно, и уменьшения боли, пациентам приходится опускать ноги с кровати до нескольких раз за ночь. Основываясь на этом признаке, некоторые авторы выделяют 3А и 3Б стадии заболевания.
3А стадия – пациенты опускают ноги с кровати до 5 раз за ночь.
3Б – более 5 раз за ночь или спят полусидя с опущенными ногами.
На третьей стадии заболевания все вышеуказанные расстройства (гипотрихоз, атрофия и др.) нарастают, присоединяются нарушения психической сферы, вызванные постоянной болью, недосыпанием. Пациенты становятся раздражительными, снижается вера в успех лечения, многие пытаются прибегнуть к «народным» средствам, что зачастую ухудшает течение заболевания, вызывая появление трофических расстройств, а иногда и гангрену. Пульс на стопе не определяется, на подколенной артерии – редко, на бедренной артерии, в случае высокой окклюзии пульс не определяется.
На фото — некроз кожи в области плюсне-фалангового сустава на фоне облитерирующего атеросклероза артерий нижних конечностей.
На фоне лечения — рана очистилась, гранулирует (начала заживать).
Осложнения болезни Бергера
Течение болезни может быть разным. У некоторых людей годами не наблюдается никаких осложнений. Многие даже не подозревают о своей болезни.
У других больных могут развиваться такие осложнения:
1. Гипертензия
.
Повреждение клеток почек ведет к повышению артериального давления, а оно, в свою очередь, продолжает наносить ущерб почкам. Образуется своеобразный «порочный круг».
2. Острая почечная недостаточность
.
В результате болезни Бергера почки катастрофически теряют способность фильтровать токсины. Пациент вынужден находиться на гемодиализе, иначе почечная недостаточность приводит к смерти.
3. Хроническая почечная недостаточность
.
Механизм развития тот же, что и при острой недостаточности, но ухудшение функции почек происходит постепенно. В обоих случаях больному может понадобиться пересадка почки.
4. Нефротический синдром
.
Это группа симптомов, вызванных повреждением почечных клубочков – повышенное содержание белка и эритроцитов в моче, высокий уровень холестерина, отечность.
Гангрена
Развитие гангрены является ознаменованием 4 стадии ХАНК. Между третьей стадией и появлением гангрены в последнее время выделяют фазу критической ишемии конечности (critical limb ischemia), которая характеризуется интенсивными болями в покое с формированием поверхностных дистальных некрозов и трофических язв.
Гангрена проявляет себя появлением синюшных очагов на пальцах стоп или пятках, впоследствии приобретающих черный цвет. Очаги имеют тенденцию к распространению, слиянию, вовлечению в процесс проксимальных отделов стопы и голени.
Традиционно выделяют сухую и влажную гангрену. Основное их различие – в отграниченности (демаркации) участка некроза от других тканей. При сухой гангрене имеется участок черной кожи, четко отграниченный от окружающих неизмененных тканей, не имеющий тенденции к распространению. Общее состояние пациентов при этом не страдает (за исключением сохраняющихся болей), нет признаков интоксикации, отсутствует гипертермия. Такой тип гангрены при небольшом участке поражения (например, сухая гангрена дистальной фаланги пальца стопы), можно длительное время вести консервативно, не выставляя показаний к операции, в отдельных случаях возможно самоотторжение некротизированного участка. Поспешность с операцией в такой ситуации, за счет операционной травмы может вызвать прогрессирование некротического процесса.
При влажной гангрене демаркация отсутствует, на стопе имеются участки как черного, так и синюшного цвета, проксимальнее очага некроза кожа гиперемирована, из-под некрозов имеется гнойное отделяемое с неприятным запахом. Имеются признаки интоксикации (жажда, тахикардия и др.), гипертермия до субфебрильных и фебрильных значений. Влажному процессу свойственно быстрое прогрессирование, с распространением некроза в проксимальном направлении.
В 4 стадии некоторые авторы различают стадию 4А – когда есть перспектива сохранения опорной функции конечности (например, если есть возможность выполнить ампутацию по Шарпу или Шопару с сохранением опорной функции пятки) и 4Б – когда пациенту показана высокая ампутация на уровне бедра или голени.
Наличие у пациента сопутствующей мерцательной аритмии может вызывать быстрый переход одной стадии артериальной недостаточности в другую. При мерцательной аритмии у многих пациентов в левом желудочке сердца скапливаются тромботические массы, отрыв которых и миграция по большому кругу в нижние конечности может усугубить уже имеющийся стеноз артерий с переходом в более тяжелую стадию ишемии, вплоть до развития гангрены.
В диагностике ишемии конечности могут помочь некоторые пробы, например, симптом прижатия пальца, симптом плантарной ишемии Оппеля, проба Гольдфлама, коленный феномен Панченко и др.
Схожие по симптомам расстройства
Симптомы следующих расстройств могут быть похожи на симптомы болезни Бюргера. Сравнения могут быть полезны для дифференциальной диагностики:
- Васкулит — воспаление кровеносных сосудов. У людей с васкулитом воспаление повреждает слизистую оболочку пораженных кровеносных сосудов, вызывая сужение, образование тромбов (тромбоз) и/или закупорку. В результате может произойти ограничение кровоснабжения кислородом определенных тканей (ишемия), что может привести к возникновению боли, повреждению тканей, а в некоторых случаях и к нарушению работы некоторых пораженных органов. Васкулит поражает вены и артерии любого типа или размера; может затрагивать один или несколько органов и тканей организма; и быть первичным (самостоятельным) заболеванием или возникать вследствие или в связи с рядом различных основных расстройств. Следовательно, диапазон и степень выраженности симптомов и признаков, связанных с васкулитом сильно различается. Конкретная причина васкулита до конца непонятна. Однако, считается, что в большинстве случаев заболевание связано с нарушениями иммунной системы организма.
- Склеродермия — редкое заболевание соединительной ткани, характеризующееся ненормальным утолщением кожи. Соединительная ткань состоит из коллагена, поддерживающего и связывающего другие ткани организма. Существует несколько видов склеродермии. Некоторые типы влияют на определенные части тела, в то время как другие типы воздействуют на все тело и внутренние органы (системные). Точная причина склеродермии неизвестна. Известно, что иммунная система и сосудистая система, а также метаболизм соединительной ткани играют определенную роль в процессе заболевания.
- Артериит Такаясу — редкое заболевание, характеризующиеся воспалением крупных эластических артерий. Поражаются основная артерия сердца и легочная артерия. Расстройство вызывает прогрессирующее воспаление многих артерий в организме (полиартериит), что приводит к снижению кровотока. Могут быть затронуты артерии в голове и руках, что может привести к потере основных пульсовых точек в организме. У некоторых людей с таким артериитом наблюдается нерегулярное сужение частей крупных артерий (сегментарный стеноз) и аномальный обратный отток крови из аорты в левый желудочек сердца (регургитация аорты).
Данные лабораторных и инструментальных методов обследования
Лабораторное обследование позволяет выявить пациентов с группами риска развития атеросклероза (повышение холестерина крови, индекса атерогенности), выявить пациентов с сахарным диабетом (повышение уровня глюкозы в крови), который значительно осложняет течение заболевания, оценить состояние свертывающей системы крови (коагулограмма). Посев из трофической язвы позволяет выявить возбудителя инфекции и назначить рациональную антибиотикотерапию.
Инструментальные методы.
Наиболее доступным и информативным методом, с успехом применяющимся в амбулаторных условиях, в настоящее время признано ультразвуковое дуплексное ангиосканирование артерий нижних конечностей (УЗАС) – метод ультразвукового исследования, позволяющий оценить состояние сосудистой стенки, выявить атеросклеротические бляшки, определить уровень и протяженность окклюзии артерии, оценить тип кровотока, измерить важные показатели (плече-лодыжечный индекс и др.). Исследование нужно проводить всем больным с подозрением на любую стадию ХАНК.
Реовазографию (РВГ) в настоящее время хирурги в Москве практически не применяют в диагностике ОАСНК, т.к. она позволяет определить только ухудшение артериального кровоснабжения нижних конечностей, что легко диагностируется по клиническим признакам и данным УЗАС.
Ангиография – рентгеноконтрастный метод исследования, применяется в условиях стационара, для уточнения локализации процесса и выбора метода оперативного вмешательства. Метод высоко информативен, но так как в амбулаторной практике он не применяется, подробно останавливаться на нем мы не будем.
Нарушения микроциркуляции определяются с помощью капилляроскопии, транскутанного определения напряжения кислорода в поверхностных тканях и лазерной допплерографии – представляют больше научный, чем практический интерес.
Факторы риска
Риск возникновения болезни Бергера повышается при следующих факторах:
1. Возраст. Болезнь поражает людей любого возраста, но чаще всего – молодых людей в возрасте 15-25 лет.
2. Пол. В Западной Европе и Северной Америке болезнь Бергера в 2 раза чаще поражает мужчин, чем женщин.
3. Национальность. Нефропатия IgA-типа наиболее характерна для народов Кавказа и азиатов, менее характерна для выходцев из Африки.
4. Семейный анамнез. Нередко болезнь Бергера прослеживается в определенном роду, в течение нескольких поколений.
Лечение
ОАСНК – хроническое, непрерывно прогрессирующее заболевание, требующее постоянного лечения и наблюдения за пациентом. Тактика лечения зависит от стадии заболевания, непосредственных клинических проявлений, сопутствующей патологии.
Всем пациентам, у которых выявлен ОАСНК, необходимо немедленно и навсегда отказаться от курения. Крайне важным представляется контроль уровня холестерина крови и его коррекция, которая может проводиться совместно с кардиологом. Всем пациентам необходима ЭКГ и консультация терапевта (кардиолога) для выявления таких факторов риска атеросклероза, как мерцательная аритмия, гипертоническая болезнь. При выявлении сахарного диабета пациент должен наблюдаться у эндокринолога.
На 1 и 2А стадии заболевания пациенту показано курсовое лечение сосудистыми препаратами (антиагрегантами, ангиопротекторами, средствами, улучшающими микроциркуляцию и др.) – трентал, аспирин, никотиновая кислота, реополиглюкин, актовегин и др.
Можно рекомендовать следующую схему лечения:
Трентал 400 мг х 3р в день – 1 месяц
ТромбоАСС 50 мг/сут 2 месяца
Никотиновая кислота 1,0 х 3р в день в/м (можно по 1т х 3р) – 3 недели
При возможности внутривенных капельных вливаний (например, при наличии дневного стационара) –
Реополиглюкин 400,0 в/в капельно, через день №5.
Актовегин 10,0 на физ р-ре 400,0 в/в капельно, через день №5.
Таких курсов необходимо до трех в год. Эффект оценивается по увеличению дистанции ходьбы, улучшению показателей кровотока по УЗАС. Если, несмотря на проводимую терапию, положительного эффекта не наблюдается, имеет смысл госпитализировать пациента в плановом порядке для стационарного обследования и лечения.
1 и 2А стадии ХАНК всегда подлежат консервативному лечению. При наличии 2Б стадии, а также при ХАНК 3 стадии, пациента следует направить на консультацию к ангиохирургу для решения вопроса о целесообразности хирургического лечения. В настоящее время применяются шунтирующие и протезирующие операции, а также поясничная симпатэктомия (эффективность последнего метода в последнее время оспаривается многими авторами). Все большее признание получает стентирование.
При ХАНК 3 стадии больного желательно госпитализировать в плановом порядке для проведения лечения в условиях стационара. При отказе пациента от госпитализации целесообразно провести следующий курс лечения:
Трентал 400 мг х 3р – 1 месяц
Ксантинола никотинат 1,0 х 2р – 3 недели
ТромбоАСС 50 мг/сут постоянно
Аевит 1драже х 3р 10 дней
Нейромультивит 1т х 3р – 2 недели
Реополиглюкин 400,0 в/в кап ежедневно № 10
Алпростан 100 мкг на 250 мл физраствора в/в кап, медленно 1 р в сут, № 14. или Вазапростан 20 мкг на 250 мл физ р-ра в/в кап не менее 2 часов 1 р в сут № 14.
Алпростан и вазапростан следует вводить с осторожностью, под контролем АД, из-за возможности его понижения у пожилых и ослабленных пациентов.
В комплексной терапии ОАСНК с успехом применяются, также, такие препараты, как Весел Дуэ Ф, Танакан.
При болевом синдроме необходимо назначение анальгетиков per os и парентерально (в зависимости от выраженности боли). Применяются как ненаркотические анальгетики (кеторол, пенталгин и др.), так и препараты центрального действия (трамал) или комбинированные (залдиар).
У пациентов с сопутствующим сахарным диабетом в схему лечения целесообразно включить, препараты тиоктовой кислоты, улучшающие углеводный и липидный обмен (например, Эспа-липон или Берлитион по 600 мг на 250 мл физ р-ра в/в капельно 2 недели, затем в таблетках по 200 мг х 3-4 раза в день 3 месяца).
При 2Б – 3 стадии ХАНК пациентам желательно избегать физических нагрузок, особенно связанных с ходьбой, переохлаждения или, наоборот, перегрева нижних конечностей. Особенно опасно парить ноги в горячей воде, т.к. нарушение артериального притока крови к конечности при перегреве вызывает появление трофических расстройств, вплоть до развития гангрены.
Критическая ишемия, развитие сухой или влажной гангрены являются показанием к экстренной госпитализации пациента
Особую сложность представляет лечение трофических расстройств в виде язв на фоне 3 А-Б стадии ХАНК или критической ишемии нижней конечности. У таких пациентов постоянно присутствует болевой синдром, язвы плохо очищаются, зачастую при самом адекватном и настойчивом лечении отмечается прогрессирование некротического процесса в конце концов приводящее к ампутации. Все пациенты с трофическими расстройствами должны быть проконсультированы ангиохирургом для решения вопроса о возможности выполнения реконструктивной операции на сосудах или стентирования. Если такую операцию удается выполнить, это существенно улучшает гемодинамику в конечности, что значительно ускоряет заживление язвенных дефектов. Противопоказаниями к реконструктивным операциям обычно являются: поражение дистального сосудистого русла, исключающее возможность наложения шунта, тяжелая сопутствующая патология, дающая высокий операционно-анестезиологический риск вмешательства. В такой ситуации, при наличии соответствующих условий (небольшая протяженность стеноза и др.), может быть выполнено стентирование как малоинвазивный и достаточно безопасный метод.
Образ жизни и диета
Больным можно предпринять следующие шаги, чтобы помочь своему организму:
1. Перейти на диету с низким содержанием соли. Это поможет держать под контролем артериальное давление, а давление, в свою очередь, не будет повреждать клетки почек. Такая диета поможет свести к минимуму задержку жидкости, и убрать отеки.
2. Употреблять меньше белка. Диета с низким содержанием белка и холестерина помогает замедлить прогрессирование болезни Бергера, и защищает почки.
3. Контролировать свое давление дома. Нужно ежедневно измерять артериальное давление, записывать результаты в дневник и показывать их врачу, чтобы он мог оценить эффективность лечения.
Консервативная терапия трофических расстройств сводится к двум направлениям
1. Проведение медикаментозной терапии, направленной на улучшение микроциркуляции в пораженной конечности и купирование болевого синдрома по приведенным выше схемам. В начале лечения гнойно-некротических язв необходимо проведение антибактериальной терапии, из раны нужно взять посев на чувствительность микрофлоры к антибиотикам. До получения результатов посева можно назначить антибиотик широкого спектра действия из группы фторхинолонов или цефалоспоринов. Дальнейшая антибактериальная терапия проводится по результатам посева. Предпочтителен парентеральный путь введения антибиотика, однако при отсутствии возможности проведения инъекций, можно назначить таблетированные формы.
2. Местное лечение – перевязки. При лечении некротического язвенного дефекта нужно вначале добиваться его очищения от некротических масс. Для этого проводятся ежедневные перевязки с ферментами (Химотрипсин, Химопсин, салфетки «Дальцекс-трипсин» и др) или мазями на водорастворимой основе (Левомеколь, Левосин). При выраженном болевом синдроме в области язвы предпочтительнее применение Левосина, который содержит в себе местный анестетик.
После очищения язвы для перевязок можно применять средства на мазевой основе – Солкосерил, Актовегин, Пантенол-ратиофарм и др.
Для лечения практически чистых, вялогранулирующих язв хорошо зарекомендовал себя препарат «Куриозин» в каплях – 1-2 капли на 1 см2 раневой поверхности.
Если рана очистилась, но плохо гранулирует и эпителизируется, к терапии можно добавить Солкосерил по 2 мл в/м, ежедневно, № 14.
Перевязки проводят следующим образом: хирург в стерильных перчатках обрабатывает раневую поверхность шариком на пинцете, смоченным 3% раствором перекиси водорода, добиваясь максимального вымывания из раны тканевого детрита и остатков лечебных субстанций. Затем рана осушается сухим марлевым шариком, кладется лечебное вещество, рана закрывается стерильными марлевыми салфетками, которые фиксируются марлевым бинтом. Бинт не следует накладывать туго, чтобы не ухудшать кровообращение в конечности.
В начальных стадиях (ХАНК 1-2 ст) заболевания больным показано санаторно-курортное лечение – сероводородные ванны, а также, физиотерапия.
Ещё об атеросклерозе артерий нижних конечностей
Russian National Atherosclerosis Society
Облитерирующий атеросклероз нижних конечностей
Понятие об облитерирующем атеросклерозе конечностей
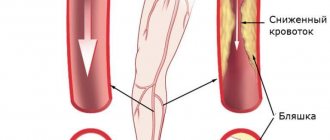
Облитерирующий атеросклероз (то есть тот атеросклероз, который приводит к «зарастанию» просвета сосуда) относят к окклюзионным поражениям артерий. Окклюзией (от латинского слова occlusus – «запертый» [2]), в свою очередь, называют закупорку любого сосуда вследствие различных причин, в том числе и в результате атеросклеротического поражения. Очевидно, что закупорка артерии, например, бедренной, приводит к прекращению движения крови по ней и нарушению кровоснабжения ноги. Таким образом, облитерирующий атеросклероз является частным случаем окклюзионного поражения артерий, при котором к закупорке артерий приводит прогрессирующий рост атеросклеротической бляшки внутри сосуда.
Облитерирующий атеросклероз может развиваться в любой из артерий конечностей, но чаще он встречается в артериях ног. Поэтому в этом разделе пойдет речь об атеросклеротическом поражении артерий ног или нижних конечностей. Сахарный диабет довольно часто сочетается с облитерирующим атеросклерозом артерий. В отличие от облитерирующего атеросклероза, протекающего с поражением артерий крупного и среднего диаметра, при сахарном диабете развивается окклюзия мелких артерий, преимущественно стопы. В результате возникает состояние, называемое диабетической стопой.
Облитерирующий атеросклероз ног наиболее распространен у пожилых людей, но также это заболевание может наблюдаться и в более раннем (до 50 лет) возрасте. Мужчины, в особенности курящие, заболевают приблизительно в 10 раз чаще, чем женщины [3, 9]. Нередко имеет место и так называемый мультифокальный атеросклероз, при котором атеросклеротическое поражение артерий развивается одновременно в артериях нескольких органов или частей тела. Облитерирующий атеросклероз ног может сочетаться, например, с атеросклерозом коронарных артерий сердца, при поражении которых развивается ишемическая болезнь сердца (ИБС). В подобных случаях проявления сочетаний этих заболеваний могут быть различными. Как правило, поражение артерий ног при выполнении физической нагрузки даст о себе знать раньше по времени, чем возникнут проявления ИБС (стенокардия и т.д.).
Понятие о кровоснабжении нижних конечностей
Нарушение кровоснабжения ног может развиваться при атеросклеротическом поражении различных артерий, начиная от конечного (терминального) отдела брюшной аорты и заканчивая мелкими сосудами голени и стопы. Терминальный отдел брюшной аорты дает начало двум общим подвздошным артериям. Это место брюшной аорты называется бифуркацией. Общие подвздошные артерии, в свою очередь подразделяются на внутреннюю и наружную подвздошные артерии. Внутренняя подвздошная артерия питает кровью преимущественно органы тазовой области (мочевой пузырь, прямую кишку, наружные и внутренние половые органы) и частично ягодичные мышцы. Наружная подвздошная артерия в начальном своем отделе кровоснабжает в основном мягкие ткани (мышцы, кожу и т.д.) передней брюшной стенки. Непосредственным продолжением наружной подвздошной артерии, начиная от паховой области, является бедренная артерия, кровоснабжающая ногу.
Бедренная артерия направляет свой ход к подколенной ямке, попутно отдавая так называемые глубокие и поверхностные ветви (артерии). В области колена бедренная артерия получает название подколенной, которая впоследствии делится на переднюю и заднюю большеберцовые артерии, питающие кровью голень и стопу. Наиболее важной ветвью задней большеберцовой артерии является малоберцовая артерия, питающая кровью мышцы икр. Артерии ноги связаны между собой при помощи своих ветвей (анастомозов), большей частью в области голени и стопы. Именно по этой причине при поражении атеросклерозом только одной из артерий той же голени выраженные нарушения кровоснабжения голени и стопы развиться не смогут. Это связано с тем, что кровоснабжение ноги в данной ситуации будет осуществляться за счет коллатеральных (окольных) артерий. Значительные нарушения кровоснабжения голени и стопы возникнут либо при поражении всех артерий голени, либо при закупорке вышерасположенных артерий (подколенной, бедренной, наружной подвздошной и др.).
Развитие облитерирующего атеросклероза ног
Как говорилось выше, облитерирующий атеросклероз является частным случаем окклюзионного поражения артерий. Различают острую окклюзию, которая возникает внезапно, и хроническую окклюзию, развивающуюся постепенно. Возможен переход хронической окклюзии в острую, например, при разрыве атеросклеротической бляшки с последующим образованием тромбов на ее неровной поверхности (артериальный тромбоз). Но все же в подавляющем большинстве случаев облитерирующий атеросклероз артерий ног развивается постепенно. Пока в результате роста атеросклеротической бляшки просвет конкретной артерии не сузится более чем на половину, проявлений болезни не возникает.
Уменьшение диаметра просвета артерии вызывает хроническую ишемию (кислородное голодание или гипоксию) тканей ноги, прежде всего ее мышц. Вначале ишемия ног возникает только при выполнении физической нагрузки и проявляется так называемой перемежающейся хромотой. Этот признак (симптом) болезни заключается в появлении различного рода болей, судорог, а иногда и просто усталости в ногах. Главное, что все эти ощущения развиваются при выполнении физической нагрузки, поначалу при ускоренной ходьбе «в горку» или при подъеме по лестнице. Появление болей или неприятных ощущений в ногах заставляет больного остановиться. Во время отдыха восстанавливается кровоток в мышцах ног и уменьшается количество химических веществ, накапливающихся в них вследствие кислородного голодания. Считается, что именно эти химические вещества, в частности, молочная кислота, и вызывают боль в мышцах ног.
Самое интересное заключается в том, что для исчезновения ишемии мышц ног достаточно остановиться только на несколько минут. Нет необходимости ни присесть, ни прилечь. Как только неприятные ощущения в мышцах ног пройдут, та же быстрая ходьба может быть продолжена до возобновления приступа ишемии мышц ног. Со временем перемежающаяся хромота возникает и при обычной ходьбе. Прогрессирование заболевания ведет к тому, что неуклонно, день ото дня, сокращается расстояние, которое можно преодолеть без появления перемежающейся хромоты. Боли при перемежающейся хромоте могут возникать в различных мышцах ног, что зависит от уровня месторасположения атеросклеротического поражения брюшной аорты и артерий ног. Если атеросклероз развивается в терминальном отделе брюшной аорты с переходом на общие подвздошные артерии, то боли возникают в мышцах ягодиц, бедер и голеней. При поражении атеросклерозом бедренной и подколенной артерий боли возникают в мышцах икр той ноги, где имеется атеросклероз. Считается, что при изолированном облитерирующем атеросклерозе артерий голени перемежающейся хромоты не бывает. При дальнейшем росте атеросклеротической бляшки просвет артерии может уменьшаться значительно. Это приводит к тому, что боли в ногах могут отмечаться и в покое, причем боли становятся продолжительными. Усиление боли отмечается в результате придания ноге возвышенного положения.
Значительные боли в ногах отмечаются тогда, когда помимо основной артерии, нарушается кровоток и по коллатеральным артериям. Кроме боли, в таких случаях может возникать стойкое онемение пальцев стопы наряду с ощущением «ползания мурашек» (парестезиями). В далеко зашедших случаях при облитерирующем атеросклерозе ног развивается омертвение тканей (гангрена) стопы, а также возникают плохо заживающие кожные язвы, прежде всего на голенях и стопах. При атеросклеротическом поражении терминального (конечного) отдела брюшной аорты, захватывающего общие подвздошные артерии, у мужчин может отмечаться импотенция. Если быть более точным, то речь идет о нарушении эрекции полового члена. Сочетание в виде перемежающейся хромоты, нарушения эрекции, уменьшения мышечной массы ног, а также постоянной бледности голеней и стоп при атеросклерозе данного месторасположения, называют синдромом (т.е. совокупностью симптомов) Лериша.
При наличии у больного с атеросклерозом ног сахарного диабета могут отмечаться нарушения местной нервной регуляции тканей, преимущественно голеней и стоп. Это приводит к утрате так называемой болевой чувствительности, т.е. при раздражении кожи каким-либо острым предметом, например, иглой не возникает никаких болевых ощущений. Кожные язвы у таких пациентов также безболезненны и плохо излечимы. При изъязвлении атеросклеротической бляшки на ее неровной поверхности, как говорилось выше, могут образовываться тромбы, что может способствовать развитию острой окклюзии артерии в результате артериального тромбоза (см. выше). Проявления этого опасного для жизни состояния возникают ниже месторасположения тромбоза, например, при тромбозе наружной подвздошной артерии нарушается кровоснабжение бедра, голени и стопы.
Жалобы больных с облитерирующим атеросклерозом ног
Основной жалобой больных облитерирующим атеросклерозом артерий ног является мышечная боль. Это может быть острая или тупая, временами распирающая боль, нередко сопровождающаяся мышечными судорогами. Поначалу боль возникает при усиленной нагрузке, например, при беге, быстрой ходьбе или подъеме по лестнице. Появление боли заставляет больного остановиться. В среднем через 1-5 минут боль проходит, на смену ей может прийти ощущение усталости в ногах. При дальнейшем выполнении нагрузки боль появляется вновь. Через некоторый период времени, в зависимости от быстроты прогрессирования атеросклеротического процесса, происходит сокращение продолжительности дистанции, которую больной может пройти без боли. Боль в ногах возникает всякий раз, как только начинается ходьба. На этом этапе заболевания других жалоб в состоянии покоя может и не быть, за исключением нарушения эрекции при атеросклеротическом поражении терминального отдела брюшной аорты.
При нарастании хронической окклюзии артерий ног больные отмечают появление болей в покое. Эти боли обычно интенсивные, ноющие. Для того, чтобы уменьшить боль, пациенты часто свешивают ноги с кровати во время сна, что способствует дополнительному притоку крови в мышцы ног. В дальнейшем вследствие нарушения кровоснабжения ног появляются трещины кожи подошвы ступней. Даже самая незначительная травма ног может способствовать появлению долго не заживающих ран и язв на ногах, безболезненных при сахарном диабете. Эти кожные проявления доставляют массу беспокойств больным. Язвы кожи ног в данном случае являются трофическими, т.е. связанными с нарушением питания нижних конечностей. Вследствие плохого кровоснабжения ноги «теряют» свою мышечную массу, как бы усыхают. Нередко отмечается онемение в ногах и ощущение «ползания мурашек».
Диагностика облитерирующего атеросклероза ног
Заподозрить наличие данного заболевания у больного врач часто может в результате обычного опроса. Обязательным при установлении диагноза облитерирующего атеросклероза нижних конечностей является исследование пульсации артерий ног. Обычно определяют пульсацию бедренной артерии (в области паха), подколенной артерии (в подколенной ямке) и артерий голени (на лодыжке). Пульс ослабевает или исчезает ниже уровня окклюзии артерий. В ряде случаев, особенно при сужении (стенозе) терминального отдела брюшной аорты, над нею при помощи фонендоскопа можно обнаружить шум. Если у больного имеется только перемежающаяся хромота, то внешний вид ног может быть не изменен. В далеко зашедших случаях заболевания нога может выглядеть усохшей, а ее кожа — покрасневшей. Также может прекращаться рост волос на ноге и нарушаться рост ногтей на пальцах стоп. Нередко обнаруживаются незаживающие раны и кожные язвы. Основные методы диагностики облитерирующего атеросклероза ног – ультразвуковое исследование артерий в сочетании с оценкой скорости кровотока по ним (допплерография). Комбинацию этих методик называют дуплексным сканированием.
Использование современного оборудования позволяет с высокой точностью определить выраженность сужения брюшной аорты и артерий ног, в том числе и при полной их окклюзии. Эти методы обычно дополняют сравнительной оценкой «верхнего» (систолического) артериального давления (АД) на плечевой артерии и на различных артериях ног при помощи обычного аппарата для измерения АД. В норме систолическое АД на ногах выше, чем на руках. При облитерирующем атеросклерозе ног систолическое АД на уровне лодыжек снижается пропорционально выраженности атеросклероза артерий ног. Если дополнить измерение АД на ногах методами воспроизведения повседневной нагрузки в кабинетных условиях, например, при помощи «бегущей дорожки» (тредмила), то при возникновении мышечной боли АД на ногах будет снижаться.
Существует множество других бескровных (неинвазивных) методик оценки нарушения кровотока по артериям ног (реовазография и т.д.), но все они являются дополнительными по отношению к допплерографии. Ангиография аорты и других артерий – эталонный метод диагностики окклюзионных поражений. Метод заключается во введении в сосудистое русло под местным наркозом путем пункции (прокола) крупной артерии руки или ноги специальной трубочки-катетера. Затем этот катетер подводят к месту окклюзии и вводят по нему контрастное вещество. Одновременно осуществляется рентгеновская съемка. Ангиографическое исследование, как правило, выполняют для решения вопроса о хирургическом лечении заболевания. В настоящее время существуют различные ангиографические методики в сочетании с компьютерными технологиями, но традиционная ангиография все еще остается «золотым» диагностическим стандартом.
Лечение облитерирующего атеросклероза ног
Всем больным с перемежающейся хромотой рекомендуют регулярно ходить не менее одного часа в сутки. Это необходимо для развития кровоснабжения мышц ног по коллатералям, а также для увеличения по продолжительности безболевого периода ходьбы. Суть методики заключается в том, что больной должен ходить до появления боли, затем сделать паузу до полного ее прекращения, а потом снова продолжить ходьбу. Из лекарственных средств, которые используют при лечении данного заболевания, можно отметить сосудорасширяющие средства. Наиболее эффективными сосудорасширяющими средствами, используемыми при лечении облитерирующего атеросклероза, являются так называемые препараты простагландина Е1, например, альпростадил.
Применение альпростадила приводит к расширению артерий и улучшению кровоснабжения мышц ног. Также альпростадил уменьшает процессы тромбообразования. Поскольку данный препарат расширяет артерии не только ног, но и, в частности, сердца, происходит увеличение частоты сердечных сокращений, что может быть нежелательно при сопутствующей ИБС. Имеются и другие сосудорасширяющие препараты (так называемые антагонисты ионов кальция, ингибиторы тромбоксана или буфломедил), однако их эффективность в настоящее время уточняется. При лечении облитерирующего атеросклероза используют медикаменты, уменьшающие вязкость крови и улучшающие гибкость красных кровяных телец (эритроцитов), в частности, пентоксифиллин. Этот препарат назначают в больших дозах, до 1200 мг в сутки. Необходимо лечение сопутствующего сахарного диабета, так как такое состояние как диабетическая стопа имеет плохой прогноз вследствие отсутствия эффективного лечения.
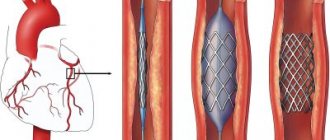
При развитии трофических язв и ран кожи ног может потребоваться применение специальных мазей и кремов, в том числе содержащих антибиотики. Хирургическое лечение больных с облитерирующим атеросклерозом нижних конечностей проводится в основном при выраженных нарушениях кровоснабжения ног, при появлении жалоб в состоянии покоя. Хирургическое лечение включает в себя так называемую баллонную ангиопластику, эндартерэктомию, наложение обходных шунтов, удаление (резекцию) измененного участка артерии с его последующим протезированием и так называемую симпатэктомию [9].
Выбор метода хирургического лечения определяется месторасположением и протяженностью сосудистых изменений, а также общим состоянием больного и наличием у него других (сопутствующих) заболеваний. Как упоминалось выше, у многих больных с облитерирующим атеросклерозом ног также имеется и выраженный атеросклероз коронарных артерий сердца (ИБС). Во время проведения у таких больных операций сосудистого шунтирования или резекции участка артерий ног возможно развитие острого инфаркта миокарда или других осложнений со стороны сердца. Поэтому часто таким больным вначале выполняют операции на сердце. При ограниченных по протяженности сужениях или полных окклюзиях артерий эффективна баллонная ангиопластика. Суть этого метода заключается в том, что под местным наркозом пунктируют (прокалывают) крупную артерию ноги (руки) и подводят к месту сужения (окклюзии) сосуда специальную трубочку-катетер. На конце такого катетера имеется специальный баллончик в спавшемся состоянии, который заполняют жидкостью и под высоким давлением раздувают.
В результате этой манипуляции происходит разрушение атеросклеротической бляшки и восстановление проходимости артерии. С помощью этого метода можно устранить различные сужения в артериях организма, в том числе и в коронарных артериях сердца. Иногда метод дополняют установкой в место бывшего сужения специальной металлической пружины-распорки (стента). Баллонную ангиопластику можно выполнять и без предварительного хирургического лечения ИБС. При множественном сужении артерии, особенно в сочетании с ее обызвествлением (кальцинозом) или в случае протяженного сужения, выполняют сосудистое шунтирование, заключающееся в обходе сужения при помощи сосудистого мостика-шунта. Также возможно удаление участка артерии с последующим его замещением сосудистым синтетическим протезом.
При ограниченных по протяженности сужениях аорты и крупных артерий прибегают к эндартерэктомии — удалению их внутреннего слоя вместе с атеросклеротической бляшкой. Симпатэктомия – хирургическое прерывание сосудосуживающего влияния нервной системы. Этот метод выполняют при невозможности использования других разновидностей хирургического лечения. К сожалению, при поражении мелких артерий голени и стопы, особенно при сахарном диабете, восстановление проходимости артерий невозможно. В частности, технически невозможно наложить сосудистый шунт, так как артерии голени и стопы могут быть закрыты (окклюзированы) на всем своем протяжении. Если у таких больных развивается гангрена стопы, то приходится прибегать к ее ампутации. Как правило, уровень ампутации бывает достаточным для того, чтобы в дальнейшем имелась возможность протезировать часть ноги.
Профилактика облитерирующего атеросклероза ног
Общие профилактические меры сводятся к устранению факторов риска развития атеросклероза (нарушение обмена холестерина и его производных, ожирение, выявление и лечение сахарного диабета, отказ от курения и т.д.). Отмечено, что полный отказ от курения наряду с медикаментозным лечением способствует значительному улучшению состояния больных и замедлению прогрессирования заболевания. Крайне важен для больных с ишемией стопы профилактический уход за стопами. Необходимо использовать увлажняющие кремы, избегать применения раздражающих химических веществ (мозольные жидкости и т.д.), остерегаться травм, в частности, при стрижке ногтей на пальцах стоп, для чего рекомендуется прибегать к услугам специалиста по педикюру. Для согревания ног нельзя использовать электрические грелки или емкости с горячей водой. Следует избегать ношения тяжестей, так как это ухудшает кровоснабжение ног. Для снижения риска различных травм стопы не рекомендуется ходить босиком, следует носить удобную или ортопедическую обувь.
Облитерирующий тромбангиит (болезнь Бюргера)
Облитерирующий тромбангиит (болезнь Бюргера) – заболевание до конца не установленной природы, при котором воспалительные изменения в артериях среднего и мелкого диаметра, а также в венах, приводят к облитерации (зарастанию) их просвета с нарушением движения крови по ним. Заболевание встречается преимущественно у молодых (20-40 лет) курящих мужчин, и только в 5-20% случаев оно отмечается у женщин [6, 9]. Предполагают, что в основе заболевания лежит измененная реакция организма на табак, который либо вызывает, либо провоцирует воспалительные изменения сосудов. В развитии этого заболевания не исключается наследственная предрасположенность, а также измененный ответ со стороны иммунной системы. При облитерирующем тромбангиите поражаются конечные участки артерий и вен голеней и предплечий, а также артерии и вены стоп и кистей. В воспалительный процесс вовлекаются все слои стенок артерий и вен, начиная с самых мелких, затем присоединяется воспаление артерий среднего диаметра.
При облитерирующем тромбангиите отмечается разрастание клеток внутреннего слоя артерий и вен, вызывающее сужение их просвета. Впоследствии в просвете сосудов образуются тромбы, т.е. развивается сосудистый тромбоз. В результате этих изменений нарушается движение крови по сосудам, вплоть до полного прекращения. В далеко зашедших случаях заболевания может развиваться уплотнение тканей вокруг артерий, затрагивающее близлежащие нервы. Описаны редкие случаи облитерирующего тромбангиита артерий внутренних органов [6]. Заболевание начинается с воспаления подкожно расположенных вен (флебита), чаще голеней и стоп, что проявляется образованием чувствительных узелков по ходу вен с покраснением кожи над ними. Эти узелки могут впоследствии исчезать в одном участке вены и появляться в другом. Появлению явных признаков поражения артерий предшествуют различные температурные ощущения со стороны сосудов, преимущественно кистей и ступней: больные отмечают то чувство холода, то жара в кистях и стопах. А у ряда больных отмечается аномальная реакция на холод: пальцы кистей и стоп под воздействием холода вначале белеют, затем синеют, а в конце становятся красными (феномен Рейно).
Поскольку заболевание развивается постепенно, нарушения кровоснабжения тех же кистей и стоп становятся заметными не сразу. При значительном сужении просвета артерий появляется боль, возникающая при ходьбе и проходящая в покое. Эпицентром боли является свод стоп и нижняя часть голеней. В кистях при движении пальцами также могут отмечаться болевые ощущения. В результате прогрессирования заболевания появляются мышечные боли и в покое. При полном зарастании просвета артерий наибольшие нарушения кровоснабжения отмечаются в пальцах рук и ног. На их кончиках часто образуются трофические язвы, а в далеко зашедших случаях заболевания может развиваться необратимое омертвение (гангрена) тканей, преимущественно пальцев рук и ног. Первоначальная диагностика заболевания основывается на изучении жалоб больных, а также на исследовании пульсации артерий рук и ног.
При облитерирующем тромбангиите сохраняется пульсация на крупных артериях конечностей, но исчезает пульсация на артериях кистей и стоп, а также на примыкающих к ним участках предплечий и голеней. Точную информацию о проходимости сосудов позволяет получить дуплексное сканирование (сочетание ультразвуковой диагностики с оценкой скоростных параметров кровотока -допплерографией). Полезным также может быть определение артериального давления (АД) на различных уровнях конечностей. В месте сосудистого поражения отмечается резкое снижение АД. Для подтверждения диагноза может быть использована ангиография – введение контрастного вещества непосредственно в артерии с последующей рентгеновской съемкой. Лечение заболевания предполагает полный отказ от курения, нельзя даже жевать табак. Курение способствует ускоренному развитию болезни. При отказе от курения обратного развития заболевания не происходит, но и дальше оно может не прогрессировать. Для улучшения кровоснабжения ног рекомендуют ежедневные пешие прогулки, до 30 минут дважды в день, что способствует развитию окольного (коллатерального) кровообращения мышц ног. Необходим тщательный уход за кожей кистей и стоп, так как любые раны и ссадины могут долго не заживать и даже нагнаиваться.
По тем же причинам рекомендуется носить удобную обувь. С помощью медикаментозного лечения можно добиться временного улучшения состояния. Могут быть полезны сосудорасширяющие средства, в частности, альпростадил. Эффективного хирургического лечения облитерирующего тромбангиита в настоящее время нет. В качестве вспомогательной меры может быть выполнено хирургическое прерывание сосудосуживающих влияний так называемой симпатической нервной системы (симпатэктомия).
Височный артериит
Височный (краниальный, гигантоклеточный) артериит – заболевание неизвестной природы, при котором в результате воспалительных изменений в стенке артерий нарушается движение крови по ним. Заболевание отмечается у лиц старше 50 лет, несколько чаще у женщин. В воспалительный процесс вовлекаются преимущественно артерии среднего диаметра, чаще головы и шеи. Нередко отмечается поражение аорты и ее ветвей. В результате воспаления происходит выраженное утолщение внутреннего слоя артерий с последующим сужением их просвета. Больных обычно беспокоит головная боль пульсирующего характера, чаще в области висков и затылка. Довольно часто отмечаются боли или неприятные ощущения в жевательных мышцах при жевании, а иногда и при длительном разговоре. В начале заболевания также могут беспокоить общая утомляемость, слабость и повышение температуры тела. При вовлечении в воспалительный процесс артерий глаз развиваются различные нарушения зрения вплоть до полной слепоты.
Если заболевание сопровождает так называемая ревматическая полимиалгия, может отмечаться болезненность в различных мышцах наряду с выраженной слабостью. Артерии при данном заболевании, в частности, височные, несколько расширены, на ощупь болезненны и узловаты (а не гладкие). Необходимо отметить, что артерии могут быть измененными изнутри при полном отсутствии соответствующих внешних проявлений. В клиническом (общем) анализе крови обычно выявляют снижение уровня гемоглобина и количества эритроцитов, увеличение количества лейкоцитов и тромбоцитов. Скорость оседания эритроцитов (СОЭ) при данном заболевании увеличена значительно. Ультразвуковая диагностика в сочетании с оценкой скоростных параметров кровотока (допплерографией) может быть полезной для выявления височного артериита. Основной метод диагностики данного заболевания – биопсия (получение кусочков) височной артерии с последующим изучением их под микроскопом. Для надежности диагностики для биопсии обычно отбирают кусочки обеих височных артерий. Лечение заболевания – медикаментозное. Оно направлено прежде всего на предупреждение развития полной слепоты. Больным назначают на длительный срок (месяцы, годы) так называемые глюкокортикостероиды, в частности, преднизолон. При отсутствии эффекта от глюкокортикостероидов иногда назначают противоопухолевый препарат метотрексат [6].
Болезнь и синдром Рейно
Феноменом Рейно называют приступы непроизвольного сокращения (спазма) мелких артерий (артериол), сопровождающиеся внезапной бледностью или синевой (цианозом) кожных покровов, кровоснабжаемых этими артериолами частей тела. Феномен Рейно может быть как самостоятельным проявлением (болезнь Рейно), так и являться следствием других заболеваний и состояний (синдром Рейно). Наиболее часто встречается феномен Рейно пальцев рук, реже — пальцев ног, а иногда носа, языка и т.д. Происхождение этого феномена до конца не ясно, возможно, что он связан с аномалиями самих артериол. Предполагают также, что в развитии феномена Рейно участвует так называемая симпатическая нервная система, при раздражении которой развивается спазм артериол. Болезнью Рейно страдают преимущественно молодые женщины. Заболевание как правило возникает внезапно. Приступы провоцируются воздействием холода или эмоциональными переживаниями.
Суть приступов заключается в развитии внезапного спазма артериол и связанного с ним уменьшения поступления крови, например, в пальцы кистей рук. Дефицит кровоснабжения проявляется резкой бледностью кожи, вплоть до абсолютной белизны. При этом те же пальцы временно перестают что-либо чувствовать, но боли в них как правило не бывает. Приступ продолжается от нескольких минут до нескольких часов и заканчивается так же внезапно, как и начался. По окончании приступа кожа приобретает синий оттенок, а затем, как результат прилива крови, синий цвет меняется на красный. У ряда больных бледность кожи может отсутствовать, но синева и краснота имеют место. Отмечено, что воздействие тепла уменьшает продолжительность приступа. Какой-либо четкой периодичности приступы не имеют. В результате повторяющихся приступов внутренний слой артериол истончается, в них нередко образуются скопления клеток крови, в частности, тромбоцитов (тромбоз).
Через несколько лет болезни кожа над артериолами становится гладкой, истонченной и натянутой, а подкожные структуры как бы исчезают (атрофируются). В тех случаях, когда длительность приступа составляет несколько часов, возможно развитие крохотных кожных язв, например, на кончиках пальцев. Синдром Рейно, как говорилось выше, является проявлением других заболеваний и состояний. Нередко этот синдром наблюдается при облитерирующем атеросклерозе и тромбангиите конечностей, так называемых системных заболеваниях соединительной ткани: системная красная волчанка, ревматоидный артрит и др. В ряде случаев синдром Рейно развивается в результате побочного действия лекарственных средств, в частности, так называемых ? — (бета) адреноблокаторов. Отличить приступы, возникающие как в результате болезни, так и вследствие синдрома Рейно, бывает трудно. Синдром Рейно может наблюдаться у лиц обоего пола, чаще отмечается одностороннее поражение, т.е. приступы возникают, например, только с участием одной из кистей рук. В том случае, если в течение в среднем двух лет не выявлены другие возможные причины феномена Рейно, то говорят о болезни Рейно. Одним из методов диагностики феномена Рейно является плетизмография пальцев до и после их контакта с холодной водой. Этот метод является бескровным (неинвазивным), он заключается в графической записи сосудистого тонуса.
Среди общих мероприятий по лечению болезни Рейно можно упомянуть о том, что следует избегать переохлаждения, носить перчатки в холодную погоду. Курящим пациентам рекомендуют отказаться от этой вредной привычки, так как никотин способствует спазму артерий. В некоторых случаях эффективной бывает психотерапия и прием успокаивающих препаратов. Медикаментозное лечение болезни Рейно заключается в приеме сосудорасширяющих и антиспастических медикаментов, в частности, так называемых ? — (альфа) адреноблокаторов (доксазозин, празозин). В редких случаях, особенно когда образуются устойчивые к лечению кожные язвы, прибегают к хирургическому прерыванию влияний симпатической нервной системы (симпатэктомии). Лечение синдрома Рейно сводится к лечению вызвавших его заболеваний и состояний, а также к устранению передозировки лекарственных средств. Также могут быть эффективными меры и лекарства, применяемые для лечения болезни Рейно.
Лечение
Важным моментом является устранения этиологических факторов – курение, переохлаждение и др.
В комплексную терапию включаются спазмолитики (Но-шпа по 2т х 3 раза в день или Галидор по 200 мг х 2раза в день), десенсибилизирующие препараты – например, Кларитин 1т х 1 раз в день.
В остальном консервативная терапия заболевания практически не отличается от таковой при облитерирующем атеросклерозе. Курсовое лечение следует проводить не реже 2 раз в год.
При облитерирующем эндартериите шире применяется поясничная симпатэктомия, которую в настоящее время проводят малоинвазивными методами. Проведение реконструктивных операций на сосудах, как правило, не возможно в связи с диффузным поражением артериального русла.
Более широки возможности физиотерапии – УВЧ-терапия, токи Бернара, электрофорез.
Санаторно-курортное лечение показано в виде радоновых и сероводородных ванн.
В нашей клинике выполняют:
- Микрохирургическое шунтирование артерий голени и стопы
В Инновационном сосудистом центре более 10 лет разрабатывается технология микрохирургических операций при облитерирующем эндартериите. Учитывая плохое состояние сосудистого русла и отсутствие целевых артерий для шунтирования, эти операции являются трудозатратными и не столь успешными, как при атеросклерозе. Однако в нашей клинике разработаны оригинальные подходы по включению в кровоток артерий 3-4 порядка с использованием средств оптического увеличения в 25-40 раз и специальных хирургических инструментов. Нашим хирургам удаётся добиться восстановления кровообращения и сохранения ноги у 80% больных с гангреной пальцев на фоне облитерирующего эндартериита.
- Пересадка питающего лоскута на сосудистой ножке
Примерно у 40% пациентов с болезнью Бюргера невозможно найти целевые артерии для шунтирования на стопе. До 2011 года мы, как и большинство сосудистых хирургов в мире, считали такие случаи безнадёжными, с точки зрения восстановления кровотока. Однако в 2011 году в нашем центре начали разрабатываться методы пластической микрохирургии для улучшения кровоснабжения тканей. Смысл заключается в пересадке комплекса тканей на сосудистой ножке. В определённой области берётся участок тканей, которые получают кровоснабжение по питающим сосудам. Затем этот тканевой комплекс пересаживается на голень или стопу пациенту с эндартериитом.
Так как этот лоскут получает независимое питание, то он начинает прорастать в окружающие ткани с бедным кровообращением. Во время прорастания этого лоскута в ишемизированные ткани прорастают новые сосуды, улучшая питание. Этот уникальный метод позволяет восстановить кровообращение, устранить симптомы критической ишемии и сохранить ногу большинству пациентов с болезнью Бюргера. В России такие операции проводятся только в Инновационном сосудистом центре. В качестве донорского тканевого комплекса может использоваться большой сальник, лучевой или торакодорсальный лоскут. Выбор лоскута для пересадки зависит от степени поражения окружающих тканей и формы раневого дефекта. Очень важное значение имеет подготовка раневого дефекта к пересадке лоскута, которая проводится с использованием современных технологий очищения ран.
Облитерирующий тромбангиит (болезнь Бюргера)
Заболевание встречается довольно редко. По течению и клиническим проявлениям сходно с облитерирующим эндартериитом, однако отличается более агрессивным течением. Одним из основных симптомов, отличающих болезнь Бюргера от других облитерирующих заболеваний конечностей, является мигрирующий тромбофлебит, преимущественно, поверхностных вен. заболеванию свойственно хроническое течение с периодическими обострениями и ремиссиями.
Лечение облитерирующего тромбангиита мало чем отличается от терапии при облитерирующем эндартериите. При возникновении венозных тромбозов их лечат по общим правилам (см. лечение венозных тромбозов).
Затронутые группы населения
Болезнь Бюргера — очень редкое заболевание, в большинстве случаев поражающее курильщиков молодого или среднего возраста с появлением симптомов в возрасте до 40-45 лет. В последние годы в медицинской литературе сообщалось о большем количестве пострадавших женщин. Некоторые ученые предполагают, что это связано с увеличением количества курящих женщин. Когда-то отношение пострадавших мужчин к женщинам составляло 100:1, последние статьи в медицинской литературе предполагают, что соотношение может быть 10:1 или более. В очень редких случаях заболевание наблюдалось у некурящих людей.
Болезнь Бюргера чрезвычайно редко встречается в Европе, но чаще встречается в других частях света, особенно в некоторых частях Азии, а также на Дальнем и Среднем Востоке. По оценкам, заболеваемость варьируется в пределах 12,6-20 на 100 000 человек в общей популяции. Заболевание чаще встречается в странах с интенсивным употреблением табака.
Хотя большинство (основное количество) случаев связано именно с курением табака, расстройство также наблюдалось у людей, которые не курили, но употребляли табак в бездымной форме (например, жевательный табак).