Фармакологические свойства препарата Стелара
Фармакодинамика. Механизм действия. Устекинумаб — это полностью человеческие моноклональные антитела типа IgG1k, имеющие высокое сродство и специфичность к субъединице р40 интерлейкинов человека (ИЛ)-12 и ИЛ-23. Препарат блокирует биологическую активность ИЛ-12 и ИЛ-23, предотвращая их связывание с белковым рецептором ИЛ-12Rβ1, который экспрессируется на поверхности иммунных клеток. Устекинумаб не может связываться с ИЛ-12 и ИЛ-23, которые уже связанны с рецептором. Поэтому препарат не может влиять на формирование комплемент- или антителозависимой цитотоксичности клеток, несущих эти рецепторы. ИЛ-12 и ИЛ-23 являются гетеродимерными цитокинами, которые секретируются активированными антиген-презентирующими клетками, в частности макрофагами и дендритными клетками. ИЛ-12 и ИЛ-23 принимают участие в иммунных реакциях, способствуют активации NК-клеток и дифференцированию и активации CD4+-Т-клеток. Однако при заболеваниях, связанных с нарушением функций иммунной системы, наблюдается нарушение регуляции секреции ИЛ-12 и ИЛ-23. Устекинумаб устраняет влияние ИЛ-12 и ИЛ-23 на активацию иммунных клеток, в частности внутриклеточную передачу сигнала и секрецию цитокинов, вызываемую данными ИЛ. Таким образом, предполагается, что устекинумаб перерывает каскад реакций передачи сигнала и секреции цитокинов, которые имеют решающее значение в развитии псориаза. Фармакокинетика. Всасывание. Среднее время достижения Сmax в сыворотке крови после однократного п/к введения 90 мг устекинумаба здоровым добровольцам составлял 8,5 дня. У больных псориазом эта величина при дозах препарата 45 и 90 мг была такой же, как у здоровых добровольцев. Абсолютная биодоступность с после однократного п/к введения больным псориазом — 57,2%. Распределение. Медиана объема распределения устекинумаба в терминальной фазе выведения после однократного в/в введения больным псориазом колебалась от 57 до 83 мл/кг. Метаболизм. Пути метаболизма устекинумаба точно не известны. Выведение. Медиана системного клиренса устекинумаба после однократного в/в введения пациентам с псориазом колебалась от 1,99 до 2,34 мл/сут/кг. Среднее время полувыведения устекинумаба у больных псориазом приблизительно 3 нед и в разных исследованиях колебался от 15 до 32 дней. В популяционном фармакокинетическом анализе кажущиеся клиренс (CL/F) и объем распределения (V/F) составляли 0,465/день и 15,71 соответственно у пациентов с псориазом. Пол не влиял на кажущийся клиренс устекинумаба. Фармакокинетический популяционный анализ показал тенденцию к повышению клиренса устекинумаба у пациентов, в которых определялись антитела к устекинумабу. Линейность дозы. Уровень системного действия (Сmax и AUC) устекинумаба повышался дозозависимо после однократного в/в введения больным псориазом в диапазоне доз от 0,09–4,5 мг/кг или после однократного п/к введения в диапазоне доз 24–240 мг. Одно- и многократное введение. После одно- и многократного п/к введения устекинумаба AUC в сыворотке крови в целом предсказуемая. После п/к введения Стелары в сроки на 0-й неделе и на 4-й неделе лечения и потом каждые 12 нед равновесная концентрация в сыворотке крови достигается до 28-й недели и составляет 0,21–0,26 мкг/мл (45 мг) или 0,47–0,49 мкг/мл (90 мг). При п/к введении каждые 12 нед накопления устекинумаба в сыворотке крови не выявлено. Влияние массы тела на фармакокинетику. Фармакокинетический популяционный анализ показал влияние массы тела больного на концентрацию устекинумаба в сыворотке крови. У больных с массой тела 100 кг медиана концентрации препарата в сыворотке крови была почти на 55% выше по сравнению с пациентами с массой тела ≤100 кг. Медиана объема распределения у пациентов с массой тела 100 кг была почти на 37% выше по сравнению с пациентами с массой тела ≤100 кг. Медиана концентрации устекинумаба в сыворотке крови после введения дозы 90 мг больным с массой тела 100 кг была сопоставима с концентрацией после введения дозы 45 мг больным с массой тела ≤100 кг. Особые популяции больных. Фармакокинетику устекинумаба у больных с почечной или печеночной недостаточностью не изучали. Исследований среди пациентов пожилого возраста не проводили. Популяционный фармакокинетический анализ показал отсутствие влияния курения и приема алкоголя на фармакокинетику устекинумаба.
Стелара (Ustekinumabum) 90мг/1мл №1 — Инструкция
Состав
Главным функциональным веществом является устекинумаб в дозе 90 мг в одном миллилитре раствора.
Другие составляющие: L-гистидин, моногидрат гидрохлорида L-гистидина, полисорбат 80, сахароза и вода для инъекций.
Форма выпуска
Стелара представляет собой раствор для инъекций от прозрачного до слегка опалесцирующего (с жемчужным блеском) от бесцветного до бледно-желтого цвета. Раствор может содержать небольшое количество полупрозрачных или белых частиц белка. Поставляется в картонной коробке, содержащей разовую дозу лекарства в стеклянном флаконе объемом 2 мл.
Фармакологическое действие
Активное вещество в Стеларе, устекинумаб, представляет собой моноклональное антитело. Моноклональное антитело — это антитело (тип белка), которое предназначено для распознавания определенных структур (называемых антигенами) в организме. Устекинумаб был разработан для присоединения к двум цитокинам (молекулам-посредникам) в иммунной системе, называемым интерлейкином 12 и интерлейкином 23. Эти цитокины участвуют в развитии воспаления и других процессов, лежащих в основе псориаза и псориатического артрита. Блокируя их действие, устекинумаб снижает активность иммунной системы и уменьшает симптомы заболевания.
Фармакокинетика
Tmax устекинумаба после п / к введения составляет около 8,5 дней; абсолютная биодоступность — 57,2%. Метаболизм препарата до конца не изучен. В среднем t1 / 2 составляет примерно 3 недели (15–32 дня). Фармакокинетика примерно линейна.
Показания к применению
Продукт используется для лечения пациентов с:
- бляшечным псориазом от умеренной до тяжелой степени (заболевание, вызывающее появление красных чешуйчатых пятен на коже). Он используется у взрослых и детей старше 12 лет, которые не ответили на другие виды системной (системной) терапии псориаза, такие как циклоспорин, метотрексат или PUVA (псорален в сочетании с ультрафиолетом (UVA)), или для кого такое лечение невозможно. PUVA — это метод лечения, при котором пациентам дают лекарство псорален перед воздействием ультрафиолетовых лучей;
- активным псориатическим артритом (воспаление суставов, связанное с псориазом) у взрослых, когда ответ на лечение модифицирующими болезнь антиревматическими препаратами (DMARD) был недостаточным. Стелару можно использовать отдельно или с метотрексатом (DMARD).
Противопоказания
Стелару нельзя применять пациентам с активной инфекцией, а также при аллергии на состав препарата.
Побочные действия
Наиболее частыми побочными эффектами Стелары (наблюдаемыми более чем у 5% пациентов в клинических испытаниях) являются инфекции верхних дыхательных путей (простуда), головная боль и ринофарингит. Большинство из этих симптомов считались легкими и не требовали прекращения лечения. Самый серьезный побочный эффект, о котором сообщалось при приеме Стелары, — это серьезная гиперчувствительность (аллергическая реакция).
Лекарственные взаимодействия
Во время лечения не рекомендуется введение живых вирусных или бактериальных вакцин. Безопасность и эффективность комбинированного применения устекинумаба и других иммунодепрессантов, включая биопрепараты или фототерапию, не изучались. Неизвестно, влияет ли препарат на иммунотерапию аллергии.
Применение и дозы
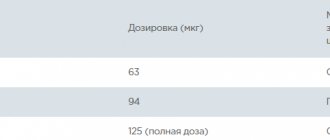
Стелара вводится путем инъекции под кожу. Доза определяется врачом индивидуально. Для пациентов с массой тела менее 100 кг первая рекомендуемая доза составляет 45 мг. Через 4 недели вводится вторая доза в том же количестве. Затем следует поддерживающая терапия — 45 мг каждые 12 недель. Для людей с массой тела более 100 кг способ введения такой же, однако рекомендуемая доза составляет 90 мг. Безопасность и эффективность Стелары не были установлены более чем за 2 года использования.
Передозировка
Данные отсутствуют.
Особые указания
Перед началом лечения пациенты должны быть обследованы на наличие туберкулезной инфекции. Особую осторожность следует проявлять пациентам с положительным анамнезом злокачественных новообразований или продолжающим лечение после развития злокачественного новообразования.
Применение при беременности и кормлении грудью
Использование противопоказано.
Влияние на способность к вождению автотранспорта и управлению механизмами
Особые меры предосторожности не требуются.
Условия продажи
По назначению врача.
Условия хранения
Важно сберегать препарат в оригинальной упаковке и в сухом и прохладном месте, изолированном от доступа детей.
Применение препарата Стелара
Препарат Стелара должен применяться врачом с опытом лечения псориаза. Дозирование. Рекомендуемый режим дозирования: начальная доза 45 мг п/к на 0-й неделе и на 4-й неделе лечения, затем каждые 12 нед. Следует своевременно рассмотреть вопрос о прерывании лечения у пациентов, у которых не появился эффект до 28 нед лечения. Пациенты с массой тела 100 кг. Пациентам с массой тела 100 кг доза 90 мг вводится п/к на 0-й неделе, затем 90 мг на 4-й неделе, а потом каждые 12 нед. У пациентов с массой тела 100 кг доза 45 мг также является эффективной, однако доза 90 мг обеспечивает более высокую эффективность. Пациенты пожилого возраста (65 лет и старше). Коррекции дозы для пациентов пожилого возраста не требуется. Дети и подростки (младше18 лет). Препарат Стелара не рекомендован для применения у детей в возрасте до 18 лет в связи с отсутствием данных по безопасности и эффективности. Нарушение функции почек и печени. У этой категории больных исследований препарата Стелара не проводили и никаких рекомендаций относительного дозового режима сделать нельзя. Способ применения. Препарат следует применять п/к. По возможности инъекции не проводить в область кожи с псориатическим поражением. По усмотрению врача после соответствующего обучения больной может проводить себе сам п/к инъекции препарата.
Побочные эффекты препарата Стелара
Наиболее частыми побочными реакциями (10%) в контролируемых и неконтролируемых клинических исследованиях применения препарата Стелара при псориазе были назофарингит и инфекции верхних дыхательных путей. Большинство этих явлений были умеренно выраженными и не требовали прекращения лечения. Побочные реакции классифицированы по системам органов и частоте: очень часто (≥1/10), часто (≥1/100, ≤1/10), нечасто (≥1/1000, ≤1/100), редко (≥1/10 000, ≤1/1000), очень редко (1/10 000), неизвестно (не может быть оценено по доступным данным). В пределах каждой группы по частоте, побочные реакции представляются в порядке уменьшения серьезности. Инфекции и инвазии: очень часто — инфекции верхних дыхательных путей, назофарингит; часто — целлюлит, вирусные инфекции верхних дыхательных путей. Психические расстройства: часто — депрессия. Со стороны ЦНС: часто — головокружение, головная боль. Со стороны органов дыхания: часто — боль в горле/глотке, заложенность носа. Со стороны ЖКТ: часто — диарея. Со стороны кожи и подкожной клетчатки: часто — зуд. Со стороны костно-мышечной системы: часто — боль в спине, миалгия. Общее состояние и местные реакции: часто — слабость, покраснение в месте инъекции; нечасто — реакции в месте инъекции, включая боль, отек, зуд, уплотнение, кровотечение, гематому и раздражение. Инфекции. В контролируемых исследованиях псориаза частота инфекций и серьезных инфекций при применении препарата Стелара и плацебо была одинаковой (частота инфекций — соответственно 1,39 и 1,21 случая на год лечения, частота серьезных инфекций — соответственно 0,01 (5/407) и 0,02 (3/177) случая на человеко-год лечения). В контролируемой и неконтролируемой части клинических исследований частота инфекций составляла 1,24 пациентов/год и частота серьезных инфекций составляла 0,01 пациентов/год для пациентов, которых лечили устекинумабом (24 серьезные инфекций у 2251 пациента за год); отмечаемые серьезные инфекции включали целлюлит, дивертикулит, остеомиелит, вирусные инфекции, гастроэнтерит, пневмонию и инфекции мочевыводящих путей. При сочетанном применении препарата Стелара с изониазидом у больных с латентным течением туберкулеза в клинических исследованиях не зарегистрировано прогрессирование туберкулеза. Злокачественные опухоли. В клинических исследованиях псориаза с плацебо-контролем частота развития злокачественных опухолей (включая меланому, но не включая другие формы рака кожи) у больных, получавших препарат Стелара и плацебо, составляла соответственно 0,25 (1/406) и 0,57 (1/177) случаев на 100 человеко/лет лечения. Частота развития других (исключая меланому) форм рака при применении этих препаратов составляла соответственно 0,74 (3/406) и 0,57 (1/177) случаев на 100 человеко/лет лечения. В контролируемой и неконтролируемой части клинических исследований частота развития злокачественных опухолей (включая меланому, но не включая другие формы рака кожи) у больных, получавших препарат Стелара, составляла 0,36 (8/2249) случая на 100 человеко/лет лечения; злокачественные опухоли, которые наблюдались, включали рак молочной железы, толстой кишки, головы и шеи, почек, предстательной и щитовидной железы. Частота развития злокачественных опухолей у больных, получавших препарат Стелара, была такой же, как среди населения в целом (стандартизированное соотношение частоты 0,68; 95% доверительный интервал достоверности: 0,29, 1,34). Частота развития других (исключая меланому) форм рака при применении препарата Стелара равнялась 0,80 (18/2245) случая на 100 человеко/лет лечения. Реакции гиперчувствительности. В клинических исследованиях препарата Стелара сыпь и крапивница наблюдались менее чем у 2% больных. Иммуногенность. Приблизительно у 5% больных, применяющих устекинумаб, формировались антитела к устекинумабу, обычно в низком титре. Явной корреляции между формированием антител и наличием реакций в месте инъекции не выявлено. При наличии антител к препарату у больных наблюдалось снижение эффекта, хотя формирование антител не исключает достижения клинического эффекта.
Опыт применения препарата секукинумаб в терапии тяжелого резистентного псориаза
Совершенствование терапии вульгарного псориаза (ВП) остается важной медико-социальной проблемой, что связано с устойчиво высоким уровнем заболеваемости данным дерматозом в Российской Федерации и хроническим рецидивирующим течением заболевания. В последние годы отмечается учащение формирования тяжелых, инвалидизирующих форм заболевания, наблюдается торпидность течения процесса и неэффективность стандартных терапевтических подходов, фиксируется формирование ятрогенных осложнений [1, 2].
Общие подходы к терапии псориаза (Пс) с учетом особенностей клинических форм и проявлений заболевания, степени тяжести процесса и коморбидной патологии представлены в отечественных клинических рекомендациях, в руководствах по лечению псориаза европейских стран и Европейской академии дерматологии и венерологии (European Academy of Dermatology and Venereology, EADV) [3, 4].
Наиболее сложной задачей является лечение больных со среднетяжелым и тяжелым течением псориаза, у которых практически в половине случаев присутствует псориатическое поражение суставов, проявляющееся в формировании дистальных артритов, энтезитов, дактилитов; моно- или полиартритов, спондилитов [3, 5].
Пациентами со среднетяжелыми и тяжелыми проявлениями псориаза считаются те, кто имеет распространенные кожные высыпания, характеризующиеся выраженной воспалительной инфильтрацией, шелушением в очагах, зудом кожи, когда стандартизованный индекс тяжести псориаза PASI составляет более 10–12 баллов, поражены «проблемные» зоны — лицо, шея, кожа волосистой части головы, аногенитальная область; критично снижено качество жизни пациентов. Именно таким больным, в дополнение к имеющимся патогенетически ориентированным методам терапии с использованием фармакологических средств противовоспалительного, иммунодепрессивного, рассасывающего действия, применением методов фото- и фотохимиотерапии, разработаны и широко используются генно-инженерные биологические препараты (ГИБП) — моноклональные антитела, высокоаффинные к детерминантам активированных лимфоцитов и циркулирующим цитокинам, нейтрализующие их влияние и прерывающие процесс формирования псориатической бляшки [2, 3, 6].
Введение ГИБП в клиническую практику в течение последнего десятилетия привело к существенному сдвигу в парадигме лечения псориаза и псориатического артрита (ПсА) как хронических воспалительных заболеваний, что требует длительной терапии для поддержания эффективного клинического ответа. Долгосрочное использование для лечения больных Пс и ПсА ГИБП, обладающих иммунодепрессивным действием, предполагает оценку комплекса факторов, включающего степень эффективности лечения, его стабильности, возможность формирования нежелательных явлений, связанных с формированием антилекарственных антител, потенциальные опасности, связанные со снижением активности иммунного ответа на инфекционные агенты и при развитии неоплазий [4, 7]. В этих целях используется показатель «выживаемость препарата», то есть путем долгосрочного наблюдения устанавливается срок, в течение которого пациент остается на данном виде терапии.
В течение ряда лет комплексная оценка эффективности, безопасности и исходов терапии больных Пс и ПсА проводится в рамках глобального международного проспективного, наблюдательного исследования PSOLAR (Psoriasis Longitudinal Assessment and Registry), которое объединяет более 12 тысяч больных Пс, получающих системную, в том числе генно-инженерную биологическую терапию (ГИБТ). Исследования показали, что ГИБП являются эффективными на начальной стадии лечения заболевания, однако клинический ответ уменьшается с течением времени и даже при модификации терапии, в конечном итоге приводит к приостановке терапии или переключению на ГИБТ другого механизма действия [8, 9]. При этом был установлен более короткий период «выживаемости препарата» для класса блокаторов ФНО, чем для препарата, ингибирующего цитокины ИЛ-12/23 [8].
Возможность переключения с одного ГИБП на другой при «ускользании эффекта», при появлении противопоказаний или нежелательных явлений описана в ряде публикаций, обобщающих использование ГИБТ в реальной клинической практике, и допускает самые разнообразные варианты переключения как внутри одного класса препаратов, так и между ними [8, 10, 11]. В условиях отечественной клинической практики чаще всего стартовая терапия Пс и ПсА проводится с использованием препаратов анти-ФНО-α (инфликсимаб, адалимумаб, этанерцепт), при утере эффективности — назначалось лечение устекинумабом [2].
В ГБУ СО УрНИИДВиИ лечение пациентов с тяжелыми, резистентными формами псориаза и псориатического артрита с применением ГИБП осуществляется с 2006 г., за 10-летний период проведено более 2200 введений биологических препаратов.
В период до 2013 г. ГИБТ гражданам РФ осуществлялась в рамках высокотехнологичной медицинской помощи (ВМП) по профилю «дерматовенерология» из средств федерального бюджета. Вид помощи 05.00.002 — лечение тяжелых, резистентных форм псориаза, включая псориатический артрит, с применением ГИБП. За указанный период лечение ГИБП инфликсимаб в ГБУ СО УрНИИДВиИ получили 135 пациентов.
С 2014 г. по настоящее время жители Свердловской области получают ГИБТ в рамках ВМП, включенной в базовую программу обязательного медицинского страхования (ОМС). Одним из видов такой помощи является лечение больных с тяжелыми резистентными формами псориаза с применением генно-инженерных биологических препаратов и лечение с применением генно-инженерных биологических препаратов в сочетании с иммуносупрессивными лекарственными препаратами. Всего за период 2014–2016 гг. по ВМП в ОМС пролечено 25 пациентов.
Кроме этого, с 2014 г. приказом МЗ СО определены дополнительные меры и схемы оказания медицинской помощи больным тяжелыми, распространенными, торпидно протекающими формами псориаза с использованием генно-инженерных фармацевтических препаратов. Для этой цели определены клинико-статистические группы (КСГ) для оказания специализированной медицинской помощи больным в условиях дневного стационара с учетом конкретного ГИБП, кратности его введения и стоимости. В настоящее время данный вид медицинской помощи в ГБУ СО УрНИИДВиИ ежегодно получают 16 пациентов, из них этанерцепт 2 (12,5%), устекинумаб 4 (25,0%) и адалимумаб 12 (75,0%). Проведенная Территориальным фондом ОМС 100% экспертиза, включавшая контроль объемов, сроков, качества и условий оказания медицинской помощи в ГБУ СО УрНИИДВиИ, выявила недочеты менее чем в 0,2% случаев; штрафных санкций нет.
С 2021 г. совместно с территориальным фондом ОМС проводится работа по изменению, дополнению КСГ (подгрупп) с учетом регистрации в РФ новых и расширения показаний к уже зарегистрированным ГИБП, что позволит увеличить объемы оказания специализированной медицинской помощи пациентам с тяжелыми формами псориаза, торпидным к традиционным и резервным методам терапии.
С июля 2021 г. в Российской Федерации зарегистрирован новый ГИБП секукинумаб (Козэнтикс). Секукинумаб — полностью человеческое антитело иммуноглобулин G1 (IgG1), которое таргетно ингибирует провоспалительный цитокин — интерлейкин-17A (ИЛ-17A), уменьшает степень его взаимодействия с рецепторами ИЛ-17, которые экспрессируются активированными лимфоцитами, кератиноцитами и синовиоцитами, определяющими развитие псориатического процесса, то есть обеспечивает селективное влияние на ключевую причину развития симптомов псориаза и псориатического артрита [12, 13]. Клинические исследования препарата секукинумаб показали, что он обеспечивает быстрое наступление клинического эффекта с уменьшением выраженности воспаления и инфильтрации псориатических бляшек уже на третьей неделе лечения; терапия больных псориазом препаратом Козэнтикс в течение 4 лет определяет состояние «чистой» или «почти чистой» кожи у подавляющего числа пациентов с достижением показателя PASI 90 у 8 из 10 пациентов и PASI 100 у 4 из 10 пациентов с псориазом [14, 15]. У пациентов с ПсА секукинумаб обеспечивает быстрое наступление клинического эффекта уже после первой недели лечения; у 84% пациентов определяет отсутствие рентгенологической прогрессии структурных повреждений суставов в течение 2 лет; способствует активному регрессу энтезитов и дактилитов на 70% и 80% соответственно [16, 17].
Козэнтикс демонстрирует благоприятный профиль безопасности как в клинических исследованиях, так и в реальной клинической практике у больных псориазом, псориатическим артритом. Наиболее частым нежелательным явлением являются инфекции верхних дыхательных путей (назофарингит и ринит), препарат обладает низкой иммуногенностью (< 1% случаев наблюдалось образование ненейтрализующих антител к секукинумабу), что не отражается на его эффективности [18]. Козентикс продемонстрировал высокую эффективность как у «бионаивных» пациентов с Пс и ПсА, так и при использовании его у пациентов, ранее получавших ГИБП. Важным являются результаты сравнительных клинических исследований, показавших превосходящую эффективность секукинумаба над этанерцептом как в короткие, так и длительные сроки (на 4-й и 52-й неделях наблюдения), а также более высокую, чем у устекинумаба, эффективность (~20%) по уровню достижения показателя PASI 90 в течение 52 недель лечения [15, 19].
В данной статье мы приводим первое клиническое наблюдение эффективной терапии блокатором ИЛ-17А (секукинумаб) пациентки с тяжелым, резистентным к терапии Пс и ПсА.
Клинический случай
Пациентка В., 1960 г. рождения, жительница г. Екатеринбурга, преподаватель музыки. Диагноз: распространенный папулезный и бляшечный внесезонный псориаз, частичная эритродермия, торпидное часто рецидивирующее течение, устойчивое к традиционным, в том числе цитостатическим методам терапии. Псориатический периферический полиартрит, спондилит высокой степени активности.
Сопутствующие диагнозы: артериальная гипертензия II ст., 2-й стадии, группа риска 3. Железодефицитная анемия.
Больна псориазом более 30 лет. Начало заболевания ни с чем не связывает. Диагноз был установлен при первом обращении, дерматологом по месту жительства. Процесс сразу приобрел распространенный, часто рецидивирующий характер течения, обострения внесезонные. Постоянно наблюдалась, получала амбулаторное лечение у дерматолога по месту жительства (стандартные методы терапии). Через 3 года от начала заболевания кожный процесс приобрел непрерывно-рецидивирующий характер. Неоднократно получала лечение в условиях стационара УрНИИДВиИ (цитостатическая терапия метотрексатом, ПУВА-терапия), однако добиться стойкой ремиссии не удавалось. С 2003 г. присоединились поражения периферических суставов. Постоянно наблюдалась у ревматолога, получала амбулаторное и стационарное лечение: метотрексат, плазмаферез, пульс-терапию преднизолоном, без выраженного эффекта, но с формированием стойкой непереносимости метотрексата. С 2005 по 2006 г. получала иммуносупрессивную терапию циклоспорином с хорошим эффектом как по кожному, так и по суставному процессам. Однако в связи с формированием побочных эффектов (гипертонической болезни) препарат был отменен, после чего отмечалось ухудшение по кожному и суставному процессам.
Учитывая выраженность клинических проявлений дерматоза, торпидность к проводимым ранее методам лечения, непрерывно-рецидивирующее течение заболевания, значительное поражение суставов, пациентка получала терапию препаратом инфликсимаб в дозе 300 мг каждые 8 недель в период 2007–2011 гг. На фоне ГИБТ достигнута медикаментозная ремиссия заболевания, однако в течение четвертого года терапии фиксировалось постепенное нарастание резистентности к препарату, и в связи со снижением его эффективности препарат был отменен.
После прекращения введения ГИБП было отмечено резкое ухудшение по кожному и суставному процессам, которые вновь приобрели непрерывно-рецидивирующее внесезонное течение. Проводимая амбулаторно терапия (метотрексат, топические глюкокортикостероиды, нестероидные противовоспалительные средства) — без эффекта, отмечалась плохая переносимость цитостатической терапии с развитием диспепсических расстройств, отклонениями в показателях биохимической гепатограммы, псориатический процесс прогрессировал. В связи с этим с 2014 г. пациентке в качестве базисной этапной ГИБТ проводилось лечение препаратом устекинумаб по стандартной схеме. Терапию переносила хорошо, без осложнений и побочных явлений, однако с июня 2021 г., после 7-го введения препарата, отмечалось значительное снижение эффективности данного метода терапии: появление свежих псориатических высыпаний, усиление болей и отечности периферических суставов.
Констатировано, что у данной пациентки псориатический процесс отличался особой тяжестью течения с выраженными клиническими проявлениями и непрерывно-рецидивирующим характером, был резистентен к стандартным методам системной терапии, а лечение ГИБП, проведенное препаратами анти-ФНО и анти-ИЛ-12/23 действия, демонстрировало эффективность лишь в течение ограниченного времени.
Решением врачебной комиссии ГБУ СО УрНИИДВиИ пациентке была начата терапия ГИБП — секукинумаб.
До начала указанной терапии:
Status localis. Кожный процесс распространенный, локализуется на коже лица, волосистой части головы, туловища, сгибательной и разгибательной поверхностях конечностей. Представлен множеством нумулярных папул и бляшек до 20,0 см в диаметре с нечеткими границами, умеренно и сильно инфильтрированными. На поверхности высыпаний масса чешуек, плотно прилегающих, белого цвета. Шелушение среднепластинчатое, обильное. Псориатическая триада положительная, выраженная изоморфная реакция Кебнера. Дермографизм розовый. Индекс PASI — 51,5 балла. Ногтевые пластинки поражены тотально — с участками подногтевого гиперкератоза, симптомом «масляного пятна». Объем активных и пассивных суставов кистей, стоп, шейного отдела позвоночника, правого локтевого, коленных суставов ограничен. Суставы отечные, горячие на ощупь. О деформация, осевой артрит, дактилит и «сосискообразная» деформация пальцев кистей и стоп (рис. 1).
До начала терапии в общеклиническом анализе крови: эритроциты 3,97 × 1012/л, гемоглобин 95 г/л, лейкоциты 6,0 × 109/л, нейтрофилы 71,7%, лимфоциты 17,4%, эозинофилы 3,1%, моноциты 7,2%, СОЭ 40 мм/час. Общий анализ мочи, биохимическая гепатограмма — без отклонений.
Рентгенологическое исследование легких в двух проекциях — без патологии, пациентка консультирована фтизиатром, туберкулез исключен.
Препарат секукинумаб назначен в дозе 300 мг, согласно инструкции по применению препарата в виде подкожных инъекций. Инициирующий курс составил 5 недель с еженедельным введением секукинумаба. В дальнейшем терапия продолжена в виде ежемесячных подкожных инъекций.
На фоне проведения терапии уже на 3-и сутки после проведения первого введения препарата секукинумаб была отмечена положительная динамика как по кожному, так и по суставному процессам. На рис. 2 представлена пациентка на 7-й день терапии.
После проведения инициирующего курса в течение 5 недель — был отмечен практически полный регресс высыпаний, индекс PASI — 0 (рис. 3).
При продолжении курса лечения препаратом секукинумаб до 24 недель состояние клинической ремиссии кожного процесса сохраняется, суставная симптоматика минимальна, качество жизни полностью восстановлено, пациентка вернулась к профессиональной деятельности (рис. 4).
Отмечалась хорошая переносимость терапии препаратом секукинумаб, нежелательные явления отсутствовали; лабораторный мониторинг гемограммы, биохимической гепатограммы в динамике лечения не выявил отклонений.
Обсуждение
В повседневной клинической практике нередки случаи развития тяжелых форм Пс и ПсА у лиц молодого, среднего возраста, когда процесс имеет непрерывно-рецидивирующее течение, критично снижает качество жизни и определяет длительную потерю трудоспособности. Терапия таких больных проводится системными патогенетически ориентированными препаратами, обладающими противовоспалительным и иммуносупрессирующим действием с чередованием средств и методов лечения: фототерапия и ее комбинированные варианты, фотохимиотерапия, метотрексат, ретиноиды, циклоспорин, ГИБП [3, 4]. Однако, даже после использования всего доступного арсенала средств лечения, остаются пациенты, у которых не удается контролировать Пс и ПсА на приемлемом уровне.
Перспективным для такой когорты больных является использование новых, таргетных, высокоэффективных и безопасных препаратов, к которым относится блокатор ИЛ-17А препарат секукинумаб, а для специалистов дерматовенерологов крайне важно накопление и обобщение собственного положительного клинического опыта.
Заключение
Представленное наблюдение демонстрирует высокую клиническую эффективность препарата Козэнтикс (секукинумаб) в терапии больной с крайне тяжелым течением Пс и ПсА, у которой развилась резистентность к стандартным методам системной терапии, вторичная неэффективность моноклональных антител к ФНО-α и ИЛ-12/23. Достигнутый быстрый и стабильный, в течение 6 месяцев, эффект лечения (PASI 100) свидетельствует о рациональности применения секукинумаба в сложных клинических ситуациях, о необходимости более широкого внедрения препарата в отечественную клиническую практику, что поможет быстро улучшить течение заболевания и качество жизни пациентов, страдающих среднетяжелым и тяжелым псориазом и псориатическим артритом.
Литература
- Кубанова А. А., Кубанов А. А., Мелехина Л. Е., Богданова Е. В. Организация оказания медицинской помощи по профилю «дерматовенерология» в Российской Федерации. Динамика заболеваемости инфекциями, передаваемыми половым путем, болезнями кожи и подкожной клетчатки, 2013–2015 гг. // Вестник дерматологии и венерологии. 2016; (3): 12–28.
- Кунгуров Н. В., Кохан М. М., Кениксфест Ю. В. Биологическая терапия больных тяжелыми формами псориаза // Вестник дерматологии и венерологии. 2012; 4: 91–95.
- Федеральные клинические рекомендации. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. 5-е изд., перераб. и доп. М.: Деловой экспресс, 2021. 768 с.
- Nast A., Gisondi P., Ormerod A. D., Saiag P., Smith C. et al. European S3-Guidelines on the systemic treatment of psoriasis vulgaris. Update 2015. Short version. EDF in cooperation with EADV and IPC // JEADV. 2015; 29: 2277–2294.
- Коротаева Т. В., Насонов Е. Л., Молочков В. А. Использование метотрексата в лечении псориаза и псориатического артрита // Современная ревматология. 2013; 2: 1–8.
- Кунгуров Н. В., Кохан М. М., Кениксфест Ю. В., Филимонкова Н. Н. Иммуносупрессивная и биологическая терапия больных с тяжелыми формами псориаза // Вестник Уральской медицинской науки. 2011; 2 (2): 35–39.
- Knud Kragballe K., van de Kerkhof P. C. M., Gordon K. B. Unmet needs in the treatment of psoriasis // Eur J Dermatol. 2014; 24 (5): 523–532.
- Menter A., Papp K. A., Gooderham M., Pariser D. M., Augustin M. Drug survival of biologic therapy in a large, disease-based registry of patients with psoriasis: results from the Psoriasis Longitudinal Assessment and Registry (PSOLAR) // JEADV. 2016; 30: 1148–1158.
- Davila-Seijo P., Dauden E., Carretero G., Ferrandiz C., Vanaclocha F. Survival of classic and biological systemic drugs in psoriasis: results of the BIOBADADERM registry and critical analysis // JEADV. 2016; 30: 1942–1950.
- Inzinger M., Wippel-Slupetzky K., Weger W., Richter L., Mlynek A. et al. Survival and Effectiveness of Tumour Necrosis Factor-alpha Inhibitors in the Treatment of Plaque Psoriasis under Daily Life Conditions: Report from the Psoriasis Registry Austria // Acta Derm Venereol. 2016; 96: 207–212.
- Mrowietz U., de Jong E. M. G. J., Kragballe K., Langley R., Nast A., Puig L., Reich K. A consensus report on appropriate treatment optimization and transitioning in the management of moderate-to-severe plaque psoriasis // JEADV. 2014; 28: 438–453.
- Langley R., Elewski B. E., Lebwohl M. et al. Secukinumab in plaque psoriasis — results of two phase 3 trials // N Engl J Med. 2014; 371: 326–338.
- Mansouri Y., Goldenberg G. New Systemic Therapies for Psoriasis // Cutis. 2015; 95 (3): 155–160.
- Blauvelt A., Prinz J. C., Gottlieb A. B. et al. Secukinumab administration by pre-filled syringe: efficacy, safety, and usability results from a randomized controlled trial in psoriasis. (FEATURE) // Br J Dermatol. 2015; 172: 484–493.
- Thaçi D., Blauvelt A., Reich K., Tsai T. F., Vanaclocha F., Kingo K. et al. Secukinumab is superior to ustekinumab in clearing skin of subjects with moderate to severe plaque psoriasis: CLEAR, a randomized controlled trial // J Am Acad Dermatol. 2015; 73: 400–409.
- Mease P. J., McInnes I. B., Kirkham B. et al. FUTURe 1 Study Group. Secukinumab inhibition of interleukin-17A in patients with psoriatic Arthritis // N Engl J Med. 2015; 373 (14): 1329–1339.
- McInnes I. B., Mease P. J., Kirkham B. et al. FUTURe 2 Study Group. Secukinumab, a human anti-interleukin-17A monoclonal antibody, in patients with psoriatic arthritis (FUTURe 2): a randomised, double blind, placebo-controlled, phase 3 trial // Lancet. 2015; 386: 1137–1146.
- Van de Kerkhof P. C., Griffiths C. E., Reich K., Leonardi C. L., Blauvelt A. et al. Secukinumab long-term safety experience: A pooled analysis of 10 phase II and III clinical studies in patients with moderate to severe plaque psoriasis // J Am Acad Dermatol. 2016; 75 (1): 83–98.
- Strober B., Gottlieb A. B., Sherif B., Mollon P., Gilloteau I. et al. Secukinumab sustains early patient-reported outcome benefits through 1 year: Results from 2 phase III randomized placebo-controlled clinical trials comparing secukinumab with etanercept // J Am Acad Dermatol. 2017; 76 (4): 655–661.
Н. В. Кунгуров, доктор медицинских наук, профессор Н. В. Зильберберг, доктор медицинских наук М. М. Кохан1, доктор медицинских наук, профессор Ю. В. Кениксфест, доктор медицинских наук Е. В. Гришаева, кандидат медицинских наук
ГБУ СО УрНИИДВиИ, Екатеринбург
1 Контактная информация
Опыт применения препарата секукинумаб в терапии тяжелого резистентного псориаза/ Н. В. Кунгуров, Н. В. Зильберберг, М. М. Кохан, Ю. В. Кениксфест, Е. В. Гришаева.
Для цитирования: Лечащий врач №11/2017; Номера страниц в выпуске: 17-23 Теги: кожные заболевания, дерматоз, артрит, секукинумаб
Особые указания по применению препарата Стелара
Инфекции. Препарат Стелара является селективным иммуносупрессором и может повышать риск развития инфекций и реактивации латентных инфекций. В клинических исследованиях при применении препарата Стелара у больных наблюдались серьезные бактериальные, грибковые и вирусные инфекции. Следует с осторожностью применять препарат больным с хроническими инфекциями или наличием рецидивирующих инфекций в анамнезе. До начала применения препарата Стелара необходимо провести обследование больного на наличие туберкулеза. Больным с активным туберкулезом препарат применять нельзя. При наличии латентно текущего туберкулеза следует начать его лечение до применения препарата Стелара. Также необходимо начать лечение туберкулеза до применения препарата Стелара у больных, имеющих в анамнезе латентный или активный туберкулез и у которых достаточный эффект предшествующего лечения не подтвержден. В период лечения препаратом и после этого следует тщательно обследовать больных с целью своевременного выявления признаков и симптомов активного туберкулеза. Больных необходимо проинструктировать о необходимости обращения к врачу при появлении признаков и симптомов, которые позволяют предположить развитие инфекции. При развитии серьезной инфекции больных необходимо тщательно наблюдать; препарат Стелара нельзя применять до излечения инфекции. Злокачественные опухоли. Препарат Стелара является селективным иммуносупрессором. Препараты этой группы могут повышать риск развития злокачественных опухолей. У некоторых больных, получавших этот препарат в клинических исследованиях, развились кожные и другие типы злокачественных опухолей. У больных со злокачественными опухолями в анамнезе исследований по применению препарата Стелара не проводили. Следует быть осторожными при применении препарата у больных, у которых имеются злокачественные опухоли в анамнезе, или при рассмотрении вопроса о продолжении лечения после развития такой опухоли. Реакции гиперчувствительности. При развитии анафилактических и других серьезных аллергических реакций применение препарата Стелара следует немедленно прекратить и назначить соответствующее лечение. Вакцинация. В период лечения препаратом Стелара не рекомендуется применять живые вирусные и бактериальные вакцины (такие как вакцина БЦЖ). Специфических исследований среди пациентов, которым недавно проведена вакцинация живой вирусной или живой бактериальной вакцинами, не проводили. Перед применением живых вирусных и бактериальных вакцин лечения препаратом Стелара необходимо отложить менее чем на 15 нед после приема последней дозы и можно восстановить через 2 нед после вакцинации. Врач должен знать об особенностях применения препарата и специфических вакцин и иммуносупрессоров до и после вакцинации. Одновременно с препаратом Стелара можно применять инактивированные вакцины и вакцины из убитых микроорганизмов. Сопутствующая иммуносупрессивная терапия. Безопасность и эффективность применения препарата Стелара в комбинации с иммуносупрессорами и фототерапией не изучали. В случае необходимости применения препарата Стелара необходимо взвесить преимущества одновременного его применения с иммуносупрессорами. Особые категории больных Применение в педиатрической практике (до 18 лет). Специальных исследований применения препарата Стелара у детей не проводилось. Применение в гериатрической практике (65 лет и старше). Эффективность и безопасность применения препарата у больных в возрасте старше 65 лет и у пациентов более молодого возраста существенно не отличались. Поскольку частота возникновения инфекций у пациентов пожилого возраста вообщем более высокая, следует быть осторожными при лечении больных этой возрастной группы. Печеночная и почечная недостаточность. Специальных исследований применения препарата Стелара у больных с печеночной и почечной недостаточностью не проводили. Особые меры безопасности. Р-р препарата Стелара во флаконе не следует взбалтывать. Перед п/к введением р-р во флаконе следует визуально проверить на наличие механических включений или изменения цвета. Он должен быть прозрачным или слегка опалесцирующим, бесцветным или слегка желтоватым и может содержать незначительное количество мелких прозрачных или белых частиц белка. Такой внешний вид не является необычным для белковых р-ров. При изменении цвета, помутнении или наличии твердых частиц р-р использовать нельзя. Перед применением препарата р-р должен достичь комфортной температуры для инъекции (приблизительно в течение 30 мин). Препарат Стелара не содержит консервантов, поэтому любой неиспользованный остаток препарата во флаконе и шприце повторно использовать нельзя. Неиспользованный препарат и отходы необходимо уничтожать в соответствии с общепринятыми требованиями. Период беременности и кормления грудью. Данных относительно применения препарата Стелара в период беременности недостаточно. Исследования на животных показали отсутствие прямого или косвенного отрицательного влияния на течение периода беременности, эмбрионального развития, родов или постнатального развития. В качестве упреждающих мер рекомендуется избегать применение препарата Стелара в период беременности. Женщинам репродуктивного возраста необходимо пользоваться адекватными средствами контрацепции на протяжении всего курса лечения и 15 нед после его завершения. Не известно, проникает ли устекинумаб в грудное молоко. Исследования на животных показали низкий уровень его проникновения в грудное молоко. Не известно, абсорбируется ли препарат системно после всасывания. Поскольку препарат Стелара может вызвать нежелательные реакции у детей грудного возраста, необходимо принять решение о прекращении кормления грудным молоком в период приема препарата и на протяжении 15 нед после лечения или об отмене терапии. Следует тщательно взвесить соотношение польза/риск перед принятием решения о необходимости проведения лечения для женщины или сохранения грудного вскармливания. Дети. Безопасность и эффективность препарата в этой возрастной категории не изучали. Поэтому препарат не рекомендован для применения у детей в возрасте до 18 лет. Способность влиять на скорость реакции при управлении транспортными средствами или работе с другими механизмами. Исследований влияния препарата на скорость реакции при управлении транспортными средствами или работе с другими механизмами не проводили.
Устекинумаб в лечении язвенного колита
В настоящее время активно развиваются новые методы терапии воспалительных заболеваний кишечника, в том числе биологическими препаратами. Недавно зарегистрированный для лечения язвенного колита (ЯК) и болезни Крона препарат устекинумаб является антагонистом интерлейкинов 12 и 23. Настоящий обзор посвящен анализу эффективности и безопасности данного препарата у больных ЯК на основании данных клинического испытания III фазы и данных когортных исследований реальной клинической практики. В исследованиях устекинумаб показал высокую эффективность как в индукционной, так и в поддерживающей терапии ЯК и превзошел плацебо по большинству оцениваемых параметров (клиническая, эндоскопическая и гистологическая ремиссия). Кроме того, препарат продемонстрировал хороший профиль безопасности.
Введение
Медикаментозная терапия воспалительных заболеваний кишечника (ВЗК) активно развивается. ВЗК, включающие язвенный колит (ЯК) и болезнь Крона (БК), представляют собой хроническое рецидивирующее воспаление, поражающее желудочно-кишечный тракт (ЖКТ). Из-за прогрессирующего характера этих заболеваний пациентам часто требуется пожизненная медикаментозная терапия [1, 2].
В течение последних двух десятилетий первой и основной биологической терапией среднетяжелых и тяжелых форм ВЗК были антагонисты фактора некроза опухоли (ФНО) альфа. Однако до 1/3 пациентов не реагируют на начальную терапию анти-ФНО (первичные «неответчики»), до 40% ответивших в конечном итоге утрачивают ответ (вторичные «неответчики») [3]. Более того, терапия анти-ФНО сопровождается редкими, но тяжелыми побочными эффектами, включая парадоксальные аутоиммунные реакции, серьезные инфекции и злокачественные новообразования [4–6].
Таким образом, очевидна возрастающая потребность в новых медикаментозных методах лечения, которые были бы безопасны и эффективны при ВЗК.
Благодаря лучшему пониманию патофизиологии ВЗК в последние годы появились новые терапевтические мишени. Одни из них – интерлейкины (ИЛ) 12 и 23. ИЛ-12 и ИЛ-23 индуцируют дифференцировку Т-лимфоцитов, что приводит к усилению регуляции воспалительных цитокинов.
ИЛ-23 представляет собой провоспалительный гетеродимерный цитокин, состоящий из субъединиц p40 и p35. До открытия ИЛ-23 ИЛ-12, который состоит из общей субъединицы p40, считался основным медиатором воспаления [7]. Раннее клиническое исследование по оценке моноклональных антител против ИЛ-12 показало некоторые перспективы у пациентов с активной БК [8]. Позже стало очевидно, что субъединица p40, общая для ИЛ-12 и ИЛ-23, играет важную роль в патогенезе воспалительных заболеваний [9, 10]. ИЛ-12 и ИЛ-23 вызывают воспаление слизистой оболочки ЖКТ, способствуя дифференцировке наивных CD4+ Т-лимфоцитов в Т-хелперы 1 и Т-хелперы 17, что впоследствии приводит к усилению регуляции воспалительных цитокинов [11–13].
Устекинумаб представляет собой полностью человеческое моноклональное антитело IgG1, которое направлено на общую субъединицу p40 ИЛ-12 и ИЛ-23. В результате блокируются рецепторы этих провоспалительных цитокинов на клетках [14]. Впервые устекинумаб был одобрен для лечения псориаза средней и тяжелой степени в 2009 г., а в 2021 г. – для лечения БК средней и тяжелой степени [15]. В 2021 г. препарат одобрили и для лечения ЯК. В настоящее время устекинумаб зарегистрирован в России для лечения БК и ЯК средней и тяжелой степени. Препарат включен в международные и российские рекомендации по ведению пациентов с БК и ЯК средней и тяжелой степени.
Эффективность устекинумаба: данные клинических исследований
Эффективность и безопасность устекинумаба у пациентов со среднетяжелым и тяжелым ЯК оценивали в рамках исследования III фазы (UNIFI) с использованием доз, идентичных дозам в исследовании III фазы у пациентов с БК [16].
В исследование включались взрослые пациенты (≥ 18 лет) с диагнозом ЯК, установленным не менее чем за три месяца до скрининга, умеренной или тяжелой степенью активности, определяемой как общий балл по шкале Мейо от 6 до 12, эндоскопический параметр шкалы Мейо 2 или 3 [17, 18] и баллы по каждому из четырех параметров шкалы Мейо от 0 до 3. Отобранные пациенты должны были иметь неадекватный ответ или побочные эффекты на анти-ФНО-препараты, ведолизумаб или базисную (небиологическую) терапию. Пациенты принимали стабильные дозы аминосалицилатов и иммуносупрессоров от момента включения до 44-й недели поддерживающей терапии. Те, кто на момент включения получал пероральные глюкокортикостероиды (ГКС), продолжали их прием в стабильной дозе во время индукции и снижали дозу с началом поддерживающего лечения.
Предыдущее лечение антагонистами ИЛ-12 или ИЛ-23 было запрещено. Предыдущая анти-ФНО-терапия прекращалась по крайней мере за восемь недель до включения в исследование, а терапия ведолизумабом – по крайней мере за четыре месяца до включения в исследование. Другая базисная терапия отменялась по крайней мере за 2–4 недели до включения в исследование. Среди критериев исключения были показания к колэктомии, заболевания ЖКТ, способные привести к хирургическому вмешательству или затруднить оценку активности заболевания, рак и активные инфекции (в том числе туберкулез). Таким образом, в данном клиническом исследовании впервые изучали эффективность генно-инженерных биологических препаратов (ГИБП) у наиболее тяжелой категории пациентов с неадекватным ответом или побочными эффектами не только на анти-ФНО-терапию, но и на ведолизумаб (множественные «неответчики»).
На нулевой неделе индукционной терапии пациенты были случайным образом распределены на три группы в соотношении 1: 1: 1. Пациенты первой группы получали однократную внутривенную инфузию устекинумаба 130 мг, пациенты второй – устекинумаб в дозе из расчета на массу тела, которая составляла примерно 6 мг/кг, пациенты третьей – плацебо. Рандомизация проводилась с учетом предыдущей неудачи лечения биологическими препаратами и географического региона (Восточная Европа, Азия или остальной мир).
В исследование поддерживающей терапии вошли пациенты с клиническим ответом на внутривенное введение устекинумаба на восьмой неделе и те, у кого не было ответа на внутривенное введение плацебо и кто затем получил индукционную дозу устекинумаба внутривенно (6 мг/кг) на восьмой неделе и имел ответ на 16-й неделе. Ответ на терапию определялся как снижение общей суммы баллов Мейо на ≥ 30% и ≥ 3 баллов от исходного уровня с соответствующим снижением ≥ 1 балла по параметру ректального кровотечения по шкале Мейо и значению параметра ректального кровотечения 0 или 1. На нулевой неделе поддерживающей терапии пациенты были случайным образом распределены на три группы в соотношении 1: 1: 1. В первой группе назначали подкожные инъекции устекинумаба 90 мг каждые 12 недель, во второй – каждые восемь недель, в третьей – плацебо до 40-й недели. Рандомизация проводилась с учетом внутривенной индукционной терапии, наличия клинической ремиссии на исходном уровне поддерживающей терапии и перорального приема ГКС.
Пациенты, не ответившие на внутривенное введение устекинумаба на восьмой неделе, получали устекинумаб 90 мг подкожно и были повторно обследованы на 16-й неделе. Те, у кого наблюдался ответ, участвовали в исследовании поддерживающей терапии и получали устекинумаб 90 мг подкожно каждые восемь недель. Такие пациенты считались пациентами с отсроченным ответом на устекинумаб. Те, у кого регистрировался ответ на внутривенное введение плацебо на восьмой неделе, далее получали плацебо подкожно.
Первичной конечной точкой в исследовании индукционной терапии считалась клиническая ремиссия (определяемая как общий балл Мейо ≤ 2 и значение любого из параметров ≤ 1) на восьмой неделе. Основными вторичными конечными точками на восьмой неделе были эндоскопическая ремиссия (определяемая как эндоскопический балл Мейо 0 или 1), клинический ответ и изменение показателя IBDQ (опросник по качеству жизни при ВЗК) по сравнению с исходным уровнем. Дополнительной конечной точкой на восьмой неделе служило гистоэндоскопическое заживление слизистой оболочки, которое требовало как гистологической ремиссии (определяемой как инфильтрация нейтрофилами менее чем в 5% крипт, отсутствие разрушения крипт и эрозий, изъязвлений или грануляционной ткани) [19, 20], так и эндоскопической. В исследовании поддерживающей терапии первичной конечной точкой была клиническая ремиссия на 44-й неделе. Основные вторичные конечные точки – сохранение клинического ответа до 44-й недели, эндоскопическая ремиссия на 44-й неделе, бесстероидная клиническая ремиссия на 44-й неделе и поддержание клинической ремиссии до 44-й недели у пациентов с клинической ремиссией на исходном уровне в рамках поддерживающей терапии.
Отдельно в обеих частях исследования оценивали гистологическую ремиссию, гистоэндоскопическое заживление слизистой оболочки и изменение в частичной шкале Мейо, шкале IBDQ, концентрации С-реактивного белка (СРБ) в сыворотке и концентрации биомаркеров в кале. Последующая оценка безопасности проводилась во время индукционной терапии до восьмой или 16-й недели, когда пациенты входили в исследование поддерживающей терапии, или через 20 недель после окончательной индукционной дозы для тех, кто прекратил участие в исследовании, и во время поддерживающей терапии до 44-й недели (то есть 52 недели лечения).
Индукция ремиссии
В исследование индукционной терапии вошел 961 пациент. После рандомизации плацебо получали 319 пациентов, устекинумаб 130 мг – 320 пациентов, устекинумаб 6 мг/кг – 322 пациента.
Среди 51,1% рандомизированных пациентов, у которых предыдущее лечение биологическими препаратами оказалось неэффективным (491 из 961), в общей сложности у 98,8% (485 из 491) неэффективным было лечение хотя бы одним антагонистом ФНО. У 32,6% (160 из 491) неэффективным было лечение как антагонистом ФНО, так и ведолизумабом, у 1,2% (6 из 491) – только ведолизумабом.
На восьмой неделе процент пациентов с клинической ремиссией в группах, получавших устекинумаб 130 мг (15,6% (50 из 320 пациентов)) или 6 мг/кг (15,5% (50 из 322 пациентов)), был выше, чем в группе плацебо (5,3% (17 из 319)) (p
Среди пациентов, у которых не было клинического ответа на внутривенное введение устекинумаба и которые получали 90 мг устекинумаба подкожно на восьмой неделе, в общей сложности 59,7% (139 из 233) имели отсроченный клинический ответ на 16-й неделе. Среди всех пациентов в индукционном испытании у 77,6% пациентов (498 из 642), которым первоначально назначали устекинумаб, отмечался клинический ответ в течение 16 недель. Кроме того, среди пациентов, у которых не наблюдалось клинического ответа на внутривенное введение плацебо и которые затем получали устекинумаб внутривенно в дозе 6 мг/кг, 67,9% (125 из 184) имели клинический ответ на 16-й неделе.
Результаты анализа в зависимости от лечения, полученного до исследования, свидетельствуют о преимуществах устекинумаба в разных подгруппах пациентов.
Доля пациентов, достигших основных вторичных конечных точек или имевших гистоэндоскопическое заживление слизистой оболочки, была значительно выше в обеих группах устекинумаба по сравнению с группой плацебо. На восьмой неделе средние изменения оценки IBDQ по сравнению с исходным уровнем были более существенными в обеих группах устекинумаба по сравнению с группой плацебо. Доля пациентов с гистологическим улучшением на восьмой неделе в обеих группах устекинумаба была выше, чем в группе плацебо. Достоверные в сравнении с плацебо улучшения в концентрациях фекального кальпротектина и лактоферрина и сывороточного СРБ по сравнению с исходными уровнями подтверждают полученные клинические результаты.
Таким образом, устекинумаб более эффективен, чем плацебо, в отношении индукции клинической ремиссии через восемь недель. Данный эффект наблюдался у всех пациентов независимо от неэффективности предшествующей терапии биологическими препаратами, включая пациентов, ранее не получавших биологических препаратов. Результаты оценки эффективности терапии устекинумабом на 16-й неделе показали, что 87% пациентов, ранее не получавших ГИБП, и 80% пациентов в комбинированной группе достигали клинического ответа [21].
Эффект устекинумаба возникал вскоре после индукции: по данным B.E. Sands и соавт. [22], улучшение симптомов (по оценке пациентов частота стула и наличие ректального кровотечения) регистрировалось ежедневно в течение семи дней перед каждым визитом. Оценка по частичной шкале Мейо выполнялась исходно и на второй неделе с использованием средних значений частоты стула и оценки ректального кровотечения за наиболее поздний период из трех дней подряд перед визитом. Во время визита регистрировались значения по шкале общей врачебной оценки. Уменьшение системного воспаления (анализ СРБ и фекальных биомаркеров выполнялся исходно и на 14-й день) наблюдалось уже при первых оценках на седьмой и 14-й день соответственно.
Поддерживающая терапия
В исследование поддерживающей терапии вошло 783 пациента [16]. Среди пациентов, продемонстрировавших клинический ответ на индукционную терапию устекинумабом, доля тех, у кого имела место клиническая ремиссия на 44-й неделе (52 недели после внутривенной индукции), в группах устекинумаба 90 мг каждые 12 (38,4% (66 из 172 пациентов)) или восемь недель (43,8% (77 из 176)) была значительно выше, чем в группе плацебо (24,0% (42 из 175)) (p = 0,002 и p
Доля пациентов с сохранением клинического ответа до 44-й недели, эндоскопической ремиссией на 44-й неделе или клинической ремиссией без ГКС (с любым определением клинической ремиссии) на 44-й неделе в обеих группах устекинумаба была значительно выше, чем в группе плацебо. Среди пациентов, получавших ГКС на исходном уровне, доля тех, кто прекратил прием ГКС по крайней мере за 90 дней до 44-й недели, в группах устекинумаба 90 мг каждые 12 (67% (55 из 82 пациентов)) или восемь недель (77% (71 из 92)) была выше, чем в группе плацебо (44% (40 из 91)). Пациенты, получавшие устекинумаб (в среднем семь недель в каждой группе), прекратили прием ГКС раньше, чем пациенты, получавшие плацебо (медиана 16 недель).
Доля пациентов, у которых отмечалась как гистологическая ремиссия, так и гистоэндоскопическое заживление слизистой оболочки, в обеих группах устекинумаба была выше, чем в группе плацебо. На 44-й неделе средние показатели IBDQ улучшались или не изменялись относительно исходных при использовании устекинумаба каждые 12 и восемь недель, но ухудшались при приеме плацебо. Улучшение частичных баллов по шкале Мейо и концентраций СРБ, лактоферрина и кальпротектина, которые наблюдались на момент включения в исследование поддерживающей терапии, сохранялось в обеих группах устекинумаба, тогда как в группе плацебо эти показатели ухудшались.
Среди пациентов, которые демонстрировали отсроченный ответ на устекинумаб и получали 90 мг каждые восемь недель, 62,4% (98 из 157) имели клинический ответ к 44-й неделе. Пациентов, достигших этой конечной точки или других показателей эффективности на 44-й неделе, было меньше, чем пациентов, у которых имел место ответ на внутривенное введение устекинумаба и которые получали 90 мг устекинумаба подкожно каждые восемь недель во время поддерживающей терапии.
Таким образом, среди пациентов с ответом на индукционную терапию внутривенным устекинумабом, прошедших вторую рандомизацию, вероятность клинической ремиссии через 44 недели была выше в группах подкожного введения устекинумаба по сравнению с группой плацебо. Для всех предварительно заданных основных вторичных конечных точек в исследованиях индукции и поддерживающей терапии процентные доли пациентов были значимо выше в группах устекинумаба по сравнению с группой плацебо.
Все пациенты, завершившие 44-ю неделю поддерживающего исследования и соответствовавшие критериям включения в долгосрочный период наблюдения, продолжали получать устекинумаб 90 мг каждые 12 или восемь недель. Корректировка дозы устекинумаба (с каждых 12 до восьми недель или фиктивная корректировка дозы с каждых восьми недель до восьми недель) предусматривалась с 56-й недели. Пациенты, которые продолжали принимать плацебо, были исключены из этой части исследования. Во время исследования поддерживающей терапии всем пациентам, получавшим ГКС на исходном уровне, рекомендовалось постепенное снижение дозы этих препаратов. Из 284 пациентов в рандомизированной популяции, получавших поддерживающую терапию устекинумабом, 139 принимали ГКС на исходном уровне поддерживающей терапии. На 92-й неделе долгосрочного периода наблюдения частота симптоматической ремиссии без применения и с применением ГКС была рассчитана с использованием ITT-анализа (intention-to-treat). Полученные результаты были аналогичными для поддерживающих доз устекинумаба 90 мг каждые восемь и 12 недель. Среди тех, кто получал устекинумаб и у кого на 92-й неделе наблюдалась симптоматическая ремиссия, 98,4% (182/185) не принимали ГКС.
Безопасность устекинумаба в лечении ЯК
В исследовании индукционной терапии отмечалось по крайней мере одно нежелательное явление (НЯ) у 41,4% пациентов группы устекинумаба 130 мг, у 50,6% пациентов группы устекинумаба 6 мг/кг и у 48,0% пациентов группы плацебо. Доля пациентов в этих группах с хотя бы одним серьезным НЯ составила 3,7, 3,4 и 6,9% соответственно. На 44-й неделе исследования поддерживающей терапии сообщалось по крайней мере об одном НЯ у 69,2% пациентов, получавших 90 мг устекинумаба каждые 12 недель, у 77,3% пациентов, принимавших 90 мг каждые восемь недель, и 78,9% пациентов, получавших плацебо. Доля пациентов в этих группах с хотя бы одним серьезным НЯ составила 7,6, 8,5 и 9,7% соответственно, а с серьезной инфекцией – 3,5, 1,7 и 2,3% соответственно. Среди пациентов, получавших устекинумаб, зафиксировано два летальных исхода до 44-й недели (внезапная смерть, связанная с кровотечением из-за варикозного расширения вен пищевода, и смерть от острого респираторного дистресс-синдрома (ОРДС)) и одна смерть после 44-й недели (у пациента с нарушением нормального развития случилась остановка сердца). Рак развился у семи из 825 пациентов, получавших устекинумаб (по одному случаю рака простаты, толстой кишки, почечного папиллярного и рака прямой кишки и три случая немеланомного рака кожи), и у одного из 319 пациентов, принимавших плацебо (рак яичек). У четырех пациентов, получавших устекинумаб, выявлены потенциальные оппортунистические инфекции: цитомегаловирусный колит (у двух пациентов во время поддерживающей терапии), легионеллезная пневмония (у одного пациента во время индукции) и сопутствующие офтальмологические инфекции и герпетические инфекции ротовой полости (у одного пациента во время лечения). Сердечно-сосудистые патологии: нефатальная остановка сердца (у пациента, получавшего устекинумаб во время индукции и плацебо во время поддерживающей терапии), острый инфаркт миокарда (у пациента, который получил устекинумаб и умер от осложнений ОРДС) и нефатальный инсульт (у пациента, получавшего плацебо во время индукции).
Таким образом, на фоне терапии устекинумабом не зафиксировано повышения риска развития любых НЯ в сравнении с плацебо, что, по мнению экспертов, позволяет применять препарат у пациентов с коморбидными состояниями или повышенным индивидуальным риском НЯ на биологической терапии [23].
Несмотря на недавнее одобрение использования устекинумаба при БК и ЯК, имеются обширные сведения о его применении в дерматологии и ревматологии.
Частота НЯ при использовании устекинумаба в исследовании UNIFI была сопоставима с таковой при применении плацебо (НЯ, серьезные НЯ, инфекции, серьезные инфекции). Это соотносится с объединенными данными о безопасности препарата (II/III фазы клинических исследований применения устекинумаба у пациентов с псориазом, псориатическим артритом, БК).
Проанализированные данные 6280 пациентов, участвовавших в исследованиях (3117 с псориазом, 1018 с псориатическим артритом, 1749 с БК), в пересчете на время получаемой терапии, равное одному году (то есть на 1 пациенто-год), включают 4521 наблюдение в сравнении с 674 в группе плацебо (829 и 385 пациенто-лет в период от восьми до 16 недель наблюдения). Комбинированная частота событий на 100 пациенто-лет в группе устекинумаба в сравнении с плацебо (95%-ный доверительный интервал) составляет:
инфекции 125,4 (122,2–128,7) в сравнении с 129,4 (120,9–138,3) в периоде наблюдения один год без увеличения частоты инфекций при комбинированной терапии с метотрексатом (92,5 (84,2–101,5) vs 115,3 (109,9–121,0)) с увеличением частоты инфекций при комбинации с ГКС в сравнении с монотерапией устекинумабом (116,3 (107,3–125,9) vs 107,3 (102,0–112,8));
редкая частота основных сердечно-сосудистых патологий (0,5 (0,3–0,7) vs 0,3 (0,0–1,1)), онкологии (0,4 (0,2–0,6) vs 0,2 (0,0–0,8)) и случаев смерти (0,1 (0,0–0,3) vs 0,0 (0,0–0,4)) [24].
Метаанализ V.S. Rolston и соавт. по оценке частоты развития НЯ в рандомизированных клинических исследованиях (РКИ) устекинумаба и плацебо в терапии иммуновоспалительных заболеваний [25] включал 30 РКИ с участием 16 068 пациентов. Авторы сделали вывод, что в краткосрочной перспективе (16 недель) риск серьезных или легких/среднетяжелых НЯ на фоне устекинумаба в отличие от плацебо не увеличивается. Кроме того, отсутствуют различия по частоте НЯ при сравнении высоких (при ВЗК) и низких доз (при псориазе/псориатическом артрите) устекинумаба в лечении иммуновоспалительных заболеваний.
Применение устекинумаба для лечения ЯК в реальной клинической практике
К настоящему моменту накоплен незначительный опыт применения устекинумаба в реальной клинической практике. Тем не менее результаты первых публикаций оптимистичны. Во французское исследование GETAID [26] было ретроспективно включено 103 пациента с ЯК. Из них 70% ранее принимали два и более биологических препарата, 85% – ведолизумаб. Большинству пациентов (90,3%) вводили внутривенную индукционную дозу из расчета 6 мг/кг, остальные получали подкожно 90 мг. Всем пациентам выполнялась подкожная инъекция устекинумаба 90 мг на восьмой неделе после индукции. Первичной конечной точкой была бесстероидная клиническая ремиссия (оценивалась по частичному индексу Мейо ≤ 2) на 12–16-й неделях терапии устекинумабом. Клинический ответ получен у 55,4% пациентов. Первичной конечной точки достигли 35% пациентов. Отсутствие ректального кровотечения при нормальной частоте стула отмечалось у 19,4% пациентов. Два пациента прекратили прием устекинумаба до визита на 12–16-й неделях и были оперированы. В многофакторном анализе частичный балл Мейо > 6 на момент включения (18,6 vs 46,7%; p = 0,003) и применение как анти-ФНО-терапии, так и ведолизумаба в анамнезе (27,3 vs 80,0%; p = 0,001) были отрицательно связаны с бесстероидной клинической ремиссией на 12–16-й неделе. НЯ зарегистрированы у 7,8% пациентов, серьезные НЯ – у 3,9% пациентов.
В немецком исследовании [27] проведен ретроспективный анализ данных 19 пациентов с ЯК, у которых имела место непереносимость или резистентность к ГКС, аналогам пурина, анти-ФНО-терапии и ведолизумабу. Всем пациентам назначали устекинумаб в качестве экстренного лечения (внутривенное введение 6 мг/кг с последующими подкожными введениями 90 мг каждые восемь недель). Первичной конечной точкой считалось достижение клинической ремиссии через год, определяемой как ≥ 3 баллов по шкале Lichtiger (индекс активности ЯК) [28].
У пяти пациентов терапия была прекращена из-за резистентности или побочных эффектов. У остальных 14 пациентов средний индекс активности ЯК снизился с 8,5 балла (диапазон 1–12) в начале до 2 баллов через год (диапазон 0–5,5). Оценка эндоскопической активности по шкале Мейо снизилась с медианы 2 балла (диапазон 1–3, среднее значение 2,3) в начале до медианы 1 балл (диапазон 1–3, среднее значение 1,4) в течение года. Клиническая ремиссия была достигнута у 53% пациентов через год (с учетом пятерых выбывших пациентов).
Результаты исследований показывают, что в когорте пациентов с ЯК с предшествующей терапией несколькими биологическими препаратами применение устекинумаба приводит к достижению бесстероидной клинической ремиссии у 1/3 пациентов к 12–16-й неделе и у половины пациентов через год. Клиническая тяжесть и предыдущее применение анти-ФНО-терапии и ведолизумаба связаны с высоким риском неэффективности устекинумаба.
Заключение
В исследовании III фазы антагониста ИЛ-12 и ИЛ-23 у пациентов со среднетяжелым и тяжелым ЯК [16] устекинумаб оказался более эффективным, чем плацебо, в достижении клинической ремиссии через восемь недель. Этот эффект наблюдался как у «бионаивных» пациентов, так и у пациентов с предыдущей неудачей лечения биологическими агентами. Эффективность индукционной терапии показана и на небольшой когорте пациентов в реальной клинической практике [26].
В исследовании UNIFI [16] среди пациентов, продемонстрировавших ответ на индукционную терапию с внутривенным введением устекинумаба и прошедших вторую рандомизацию, пациенты, которым назначали любой режим подкожного введения устекинумаба, имели более высокую вероятность клинической ремиссии через 44 недели, чем пациенты, получавшие плацебо. Для всех заранее определенных основных вторичных конечных точек как в индукционной, так и в поддерживающей терапии доля пациентов в группах устекинумаба была значительно выше, чем в группе плацебо. В реальной клинической практике также показана эффективность длительной терапии устекинумабом в течение года [27].
Терапевтическая цель у пациентов с ЯК состоит в том, чтобы достичь и поддерживать долгосрочную ремиссию, поскольку заболевание часто носит рецидивирующий характер [29, 30]. Эндоскопическое улучшение слизистой оболочки ассоциируется с лучшими последующими долгосрочными результатами [31, 32]. Гистологическое улучшение также связано с лучшими долгосрочными результатами, включая сокращение применения ГКС и частоты рецидивов [33, 34]. Гистоэндоскопическое заживление слизистой оболочки – конечная точка, которая оценивалась в исследовании индукционной терапии, индуцировалась обеими внутривенными дозами устекинумаба и поддерживалась обеими подкожными дозами.
В настоящее время о безопасности препарата позволяют судить данные о лечении пациентов с другими заболеваниями (дерматологическими, ревматологическими и БК) [35–37]. Тем не менее на основании этих данных и данных, полученных в исследовании UNIFI [16], можно говорить о хорошей переносимости и безопасности данного препарата у большинства пациентов.
В настоящее время устекинумаб является единственным препаратом для лечения БК и ЯК, направленным против воспалительных путей, опосредуемых ИЛ-12/23. Этот вид лечения с новым механизмом действия предназначен для пациентов с неэффективностью или непереносимостью базисной терапии или терапии анти-ФНО-препаратами и ведолизумабом. Клинические испытания показали, что устекинумаб может эффективно и безопасно применяться при лечении ЯК как у «бионаивных» пациентов, так и после неэффективности биологической терапии другими препаратами или их отмены вследствие развития НЯ. Препарат с новым механизмом действия может быть первой линией терапии для достижения долгосрочной эффективности и устойчивого результата у пациентов с высоким риском инфекционных осложнений, значимыми коморбидными заболеваниями (III–IV класс сердечной недостаточности, диабет, демиелинизирующие заболевания), у пациентов с сочетанием ВЗК с кожными (псориаз) или суставными проявлениями. Устекинумаб эффективен у пациентов с псориазиформными высыпаниями на фоне анти-ФНО-препаратов. Устекинумаб обладает благоприятным профилем безопасности. На данный момент не описано появления реактивации туберкулеза. Кроме того, препарат отличает удобный режим введения: однократное внутривенное индукционное введение из расчета 6 мг/кг с последующим подкожным введением 90 мг один раз в 12 или восемь недель [23, 38].
До настоящего времени прямых сравнительных клинических испытаний устекинумаба и других препаратов, одобренных для лечения ЯК (инфликсимаба, адалимумаба, голимумаба, ведолизумаба), не проводилось. Систематический обзор и сетевой метаанализ сравнительной эффективности годичной терапии устекинумабом и других ГИБП у пациентов со среднетяжелым и тяжелым ЯК [39] показали, что при отсутствии неэффективности ГИБП в анамнезе устекинумаб в течение года ассоциируется с более высокой вероятностью клинического ответа, ремиссии и эндоскопического заживления слизистой оболочки по сравнению с другими исследуемыми препаратами. Однако необходимы дальнейшие дополнительные исследования, более длительные наблюдения, расширение базы реальных клинических данных больных ЯК.
Взаимодействия препарата Стелара
Исследований лекарственного взаимодействия не проводили. В популяционном фармакокинетическом анализе III фазы исследовано влияние одновременного применения лекарственных средств у пациентов с псориазом (в том числе парацетамола, ибупрофена, ацетилсалициловой кислоты, метформина, аторвастатина, левотироксина) на фармакокинетику устекинумаба. Не получено данных относительно взаимодействия с этими лекарственными средствами при одновременном применении с препаратом Стелара. Эти исследования проводили не менее чем у 100 пациентов (5% исследованной популяции), одновременно получавших сочетанную терапию этими лекарственными средствами в течение почти всего периода исследования (90%). Живые вакцины нельзя применять одновременно с препаратом Стелара. Безопасность и эффективность применения препарата Стелара в комбинации с иммуносупрессорами и фототерапией не изучали, поэтому данную комбинацию следует применять с осторожностью.