Пилонидальная киста копчика: симптомы и причины развития
Длительное время пилонидальная киста копчика может протекать незаметно, не сопровождаясь появлением тех или иных клинических проявлений. У некоторых больных отмечается образование гнойно-кровянистых выделений в области выше заднего прохода, а также избыточной влажности кожи в межъягодичной складке, анального зуда.
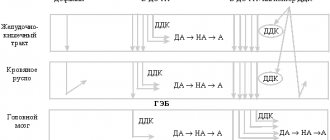
Первые симптомы заболевания, как правило, появляются в период наступления половой зрелости, вследствие интенсивного роста волос в просвете эпителиального хода и повышенной секреции потовых и сальных желез, характерных для этого периода. Богатая микрофлора, обитающая на коже крестцово-копчиковой области и в самом ходу, скопление в нем таких «питательных» веществ, как пот, кожное сало, эпителий, способствуют созданию комфортных условий для развития воспалительного процесса, при котором у больного возникают боли в области копчика и крестца, выделяются гной и сукровица, формируется пилонидальная киста с абсцессом на копчике.
Воспаление, распространенное на окружающую клетчатку, возникшее вследствие несоблюдения правил личной гигиены, снижения иммунитета, закупорки первичных отверстий на коже, механических травм, опрелостей и расчесов, обильного оволосения крестцово-копчиковой области, вызывает интенсивную, пульсирующую боль, которая усиливается при движении. Кроме того, подобное состояние сопровождается уплотнением, припухлостью и покраснением кожи, повышением температуры тела. Как правило, подобные воспалительные очаги располагаются немного в стороне от средней линии.
При остром воспалении эпителиального копчикового хода довольно часто формируется абсцесс (отграниченное скопление гноя), спонтанное вскрытие которого на кожу приводит к улучшению либо полному исчезновению внешних проявлений гнойного осложнения.
Однако даже отсутствующая боль и прекращение выделений из отверстий хода не говорят о полном выздоровлении больного, так как очаг хронического воспаления у него остается.
Даже наоборот, запущенные формы заболевания грозят длительным рецидивирующим течением, в ходе которого формируются гнойные «ответвления» (свищи), развивается экзема, пиодермия (гнойничковая сыпь) кожи ягодиц и промежности, остеомиелит копчика и крестца.
Как нужно подготовиться к операции?
Накануне вечером перед госпитализацией в стационар для хирургического лечения необходимо выполнить бритье крестцово-копчиковой и, в случае необходимости, ягодичной области. Возможен вариант выполнения лазерной (александритовым или диодным лазером) или фотоэпиляции за несколько дней до госпитализации. Однако, последние два метода малоэффективны для удаления светлых волос. Еще одним методом удаления волос является электроэпиляция, она отличается большей болезненностью, но подходит для всех типов волос. Эффект после процедур, возможно, будет достигнут не сразу, поэтому лучше их выполнять заранее — за 14 дней до операции. Бритье, как альтернатива эпиляции, займет у Вас меньше времени и средств, но в тоже время возможны повреждения кожи, которые могут стать источником инфекции. Другой специальной подготовки к операции не требуется, достаточно будет отказаться от приема пищи и жидкостей за 8 часов до операции.
Пилонидальная киста копчика: диагностика
Диагностика пилонидальной кисты, как правило, не вызывает затруднений. При постановке диагноза опытные врачи-проктологи Юсуповской больницы учитывают результаты визуального осмотра области межъягодичной складки, пальцевого ректального исследования и других инструментальных исследований, которые проводятся на новейшем диагностическом оборудовании клиники:
- ректороманоскопии, позволяющей с максимальной точностью определить место локализации кисты;
- зондирования кисты – для определения канала копчикового хода;
- ультразвукового исследования — для уточнения расположения и степени распространенности процесса;
- рентгенографии крестца с контрастированием;
- компьютерной и магнитно-резонансной томографии.
КЛІНІКА
Як звичайно, пацієнти скаржаться на опухлість періанальної ділянки, при запаленні вона супроводжується болем і пальпаторною болючістю. Іноді трапляються кровотечі з прямої кишки без болю. Якщо утвір доволі великий, пацієнт може скаржитися на закреп унаслідок обструкції прямої кишки або мати прояви рецидивуючої інфекції сечових шляхів унаслідок обструкції шийки сечового міхура. Якщо крижово-куприкова тератома безпосередньо уражає нервові шляхи cauda equina
або метастазує у спинний мозок, пацієнт може мати неврологічні скарги, але це трапляється дуже рідко. При фізикальному обстеженні прояви періанальних кіст подібні.
Кісти з анальних залоз/проток.
Як звичайно, вони проявляються періанальною болючістю, набряком та індурацією. Це сферичні гладенькі підшкірні вузлики розміром 1–2 см. Частіше вони трапляються спереду від ануса.
Крижово-куприкова тератома.
Ці утвори можуть бути безсимптомними, їх випадково виявляють при ректальному дослідженні. Як звичайно, це м’які утвори, локалізовані пресакрально, розміром від 5 до 25 см.
Дермоїдні кісти.
Типово це підшкірні рихлі сферичні утвори розміром 6–60 мм. Вони можуть мати синус, з якого назовні виступає волосся. Проблемою є рецидивуюча інфекція.
Епідермоїдні кісти.
Ці кісти містяться у дермі, тому вони трохи піднімають над собою епідерміс, утворюючи щільні, еластичні куполоподібні утвори жовтувато-білого кольору, які зміщуються відносно структур, які залягають глибше. Вони можуть мати центральний канал, заповнений кератином, і їх діаметр коливається від кількох міліметрів до 5 см. Частіше вони множинні. З часом ці кісти збільшуються, може виникати їх запалення і біль.
Диференціальну діагностику треба проводити з пілонідальними кістами, періанальними абсцесами, гемороєм і злоякісними пухлинами, гематомами внаслідок травми.
При діагностиці цінну інформацію дає комп’ютерна томографія малого таза і трансректальна ультрасонографія. Ендоскопічне дослідження потрібне для виключення раку прямої кишки. У разі сумнівів можна виконувати цитологічне дослідження вмісту кісти, отриманого шляхом пункції.
Пилонидальная киста копчика: лечение
Пилонидальная киста копчика лечится только хирургическим путем. В ходе операции хирурги Юсуповской больницы устраняют основной источник воспаления – эпителиальный канал, а также первичные отверстия и окружающие ткани.
Хирургическое вмешательство по поводу удаления пилонидальной кисты копчика должно проводиться планово после того, как у пациента стихнет острая симптоматика.
Как правильно выбрать клинику и хирурга для лечения в моем случае?
Подводя итог обзора хирургических методов лечения следует сказать, что выбор вида операции несомненно является прерогативой хирурга, однако сегодня это решение принимается совместно с пациентом. При обсуждении плана оперативного вмешательства (объема оперативного вмешательства) конкретно в Вашем случае, хирург должен предложить Вам различные современные инструменты( приспособления), необходимые при операции, рассказав при этом преимущества и недостатки их использования. Если в разговоре с Вами хирург не пытается обсудить разные подходы к лечению конкретно Вашего ЭКХ, а предлагает безальтернативный метод, то это зачастую свидетельствует о том, что в его арсенале нет места другим методикам.
В такой ситуации Вы вправе обратиться к другому врачу за «вторым» мнением. Необходимо особенно тщательно подходить к выбору как хирурга, так и учреждения для хирургического лечения в случае, когда имеется места сложный или рецидивный ЭКХ, когда лечение часто сопряжено в обширным иссечением тканей в области крестца.
Пилонидальная киста копчика: послеоперационный период
Пациенты, перенесшие радикальную операцию по удалению пилонидальной кисты копчика, в послеоперационный период должны соблюдать ряд следующих рекомендаций:
- три недели после хирургического вмешательства не следует принимать сидячее положение, запрещается также длительное лежание на спине и поднятие тяжелых предметов;
- после того, как будут сняты швы, необходимо принимать душ, промывать межъягодичную складку, носить чистое нижнее белье из натуральных материалов;
- исключить перегревание и сильное охлаждение;
- полгода после операции пациенту следует делать эпиляцию в области копчика;
- два-три месяца после хирургического вмешательства рекомендуется отказаться от ношения узкой, тесной одежды.
Необходимо понимать, что раннее обращение к врачу-проктологу повышает вероятность сохранения здоровья и снижение рисков развития нежелательных осложнений.
В отделении проктологии Юсуповской больницы предоставляются качественные услуги по диагностике и лечению пилонидальной кисты копчика на новейшей медицинской аппаратуре ведущих мировых производителей. Высокую эффективность лечения патологии обеспечивает применение инновационных технологий, а также большой опыт практической деятельности врачей-проктологов Юсуповской больницы. Квалифицированные реабилитологи клиники разрабатывают индивидуальный комплекс восстановительных мероприятий в период реабилитации после хирургического вмешательства для каждого пациента. В Юсуповской больнице созданы все условия, необходимые для комфортного нахождения больных в стенах стационара, предоставляется круглосуточная, качественная помощь медицинского персонала.
Кто находится в группе риска развития ЭКХ?
Заболевание в 4 раза чаще возникает у мужчин, чем женщин. ЭКХ относится к группе не часто встречающихся болезней и выявляется лишь у 26 из 100.000 человек. В основном, болеют молодые люди трудоспособного возраста от 15 до 30 лет. По статистике, чаще всего ЭКХ встречается у арабов и кавказских народов, реже у афроамериканцев.
Факторами риска развития ЭКХ являются:
- избыточное оволосение
- избыточная масса тела
- недостаточное внимание к гигиене области копчика
- сидячий образ жизни
- ношение тесной и узкой одежды (штанов, юбок)
ЛІКУВАННЯ
Ін’єкції фенолу доволі широко застосовують при лікуванні пілонідальних синусів у Європі, як у випадку гострих абсцесів, так і при хронічному захворюванні. 80% розчин фенолу вводять у синус, залишають там на 1 хвилину і після того відсмоктують. Після цього синус вишкрібають кюреткою. Таку процедуру можна повторювати тричі, а повторні курси лікування при потребі виконувати з інтервалом 4–6 тижнів. Шкіру навколо синуса захищають від фенолу, який руйнує епідерміс, парафіновим гелем.
Фенол стерилізує синус і видаляє волосся, ці ін’єкції можна комбінувати з місцевою ексцизією синуса. Як звичайно, рана загоюється за 4–8 тижнів. Частота рецидивів становить 9–27% і подібна до тієї, яку спостерігають після простого висічення і тампонування відкритої рани. Через інтенсивну запальну реакцію пацієнтів залишають на одну добу у стаціонарі, надалі рекомендують щоденні ванни і гоління цієї ділянки.
З погляду вибору методу хірургічного лікування пілонідальну хворобу ділять на три групи: гострий пілонідальний абсцес, хронічну пілонідальну хворобу, комплексну або рецидивуючу пілонідальну хворобу.
При пілонідальному абсцесі
його розкривають, виконують кюретаж і дренування. При можливості, його дренують через розріз збоку від серединної лінії, оскільки рана глибоко у складці між сідницями загоюється погано. Важливим елементом догляду є гоління волосся навколо рани і рубця до 3 місяців.
Треба попереджати пацієнта, що розкриття абсцесу не гарантує відсутності рецидиву. Якщо не робити кюретаж, то у 60% хворих рана загоюється упродовж 2 місяців, однак з них у 40% настає рецидив. Деякі дослідники вважають, що радикального лікування в майбутньому потребують до 85% хворих. Висічення каналу пілонідального синуса зменшує частоту рецидивів до 15%. Оскільки виявити його під час першого втручання часто неможливо, то рекомендують виконувати це невелике повторне втручання через тиждень після розкриття абсцесу, коли спадає набряк.
Поняття хронічного пілонідального синусу
стосується пацієнтів, в яких пілонідальний абсцес дренований, а також тих, в яких є хронічні виділення з синуса без утворення гострого абсцесу. Є кілька підходів до хірургічного лікування таких хворих. Перший полягає у висіченні синуса і бокових розгалужень порожнини до пресакральної фасції з видаленням волосся, грануляційної тканини і детриту гострим шляхом та за допомогою кюретки. Шкіру при цьому висікають економно. Рана гоїться вторинним натягом упродовж 5–8 тижнів. Bascom запропонував висікати отвір синуса та його епітелізований канал з невеликого розрізу з первинним швом, а порожнину розкривати і санувати з латерального розрізу — така рана загоюється швидше і потребує менше перев’язок. Метою асиметричних розрізів є зменшення міжсідничної складки та уникнення фрикційних сил, які діють на краї рани у міжсідничній складці. Рану можна також закривати переміщеним клаптем шкіри.
Недоліком методик з накладанням первинного шва навіть при відсутності інфекції та повному висіченні порожнини є висока частота інфекційних ускладнень, часта неможливість уникнення натягу і висока частота рецидивів (до 38%). Хоча загоєння відкритої рани вторинним натягом триває довше, рецидивів захворювання після нього менше (8-21%). Нижчу частоту рецидивів пов’язують з утворенням широкого плоского рубця, вільного від волосяних фолікулів. Це запобігає фрикції сідниць, пенетрації волосся в шкіру і фолікулярній інфекції.
Компромісом між цими підходами є марсупіалізація, при якій краї ран після висічення синуса підшивають до пресакральної фасції, а рану тампонують.
Проблемою є лікування рецидивної пілонідальної хвороби
або ран складної форми після висічення синуса. Рецидиви часто виникають внаслідок вростання волосся в рубець у міжсідничній складці, скупчення в ній поту та інфікування. Загалом цю проблему вирішують засобами пластичної хірургії: рану, грануляційну і рубцеву тканину висікають, після чого рану зашивають первинним швом з ліквідацією міжсідничної складки шляхом застосування різних методів пластики шкіри (переміщення V або Y-подібних клаптів шкіри тощо, або й шкірно-м’язових клаптів). Частоту рецидивів таким чином вдається знизити за даними різних авторів до 1,3–20%.