На сегодня в процессе беременности и при родах часто бывают осложнения. Очень опасно для малыша и для матери преждевременная отслойка плаценты. Это осложнение бывает, согласно статистике, в 0,3 – 1,5 случаях из 100. В первом триместре фиксируют большинство случаев. Но в основном всё заканчивается хорошо, если такое осложнение появилось на ранних сроках беременности.
- Функции плаценты
- Что такое отслойка плаценты?
- Причины отслойки
- Классификация
- Симптомы
- Степени тяжести осложения
- Лечение
Функции плаценты
Плацента считается временным органом. Формирование ее начинается только тогда, когда оплодотворенная спермием яйцеклетка имплантировалась в матку (на 10-13-е сутки после момента зачатия). Окончание формирования органа приходится на 16-18-ю неделю, когда зародыш начинает питаться гематотрофно (на ранних сроках это гистотрофное питание). На этом сроке формируется гематоплацентарный барьер, и плацента уже может полностью реализовать свою функцию.
Плацента также известна под народным названием «детское место» или послед. В процессе родов начинаются схватки, после чего плацента отделяется. Этот орган все 9 месяцев связывает организм матери и эмбриона. Функции детского места:
- газообмен
Плод не может дышать сам, у него на ранних сроках даже легкие до конца не развиты. Потому кислород поступает в тельце малыша из организма его мамы. В маленьком тельце происходит газообмен, и выделяется углекислый газ. И этот газ поступает в кровь будущей мамы. Так плод дышит.
- питание
Между ворсинками плаценты и стенкой матки пролегает межворсинчатое пространство. Туда поступает материнская кровь со всеми питательными веществами, которые есть в организме женщины. И плод таким образом «кушает» через плаценту.
- выделительная
Когда малыш развивается, формируются метаболиты. Это креатин, креатинин, мочевина. Плацента их выводит.
- гормональная
Поскольку эндокринная железа в теле малыша не развита, плацента «рулит процессом» вместо нее. Она вырабатывает гормоны, что важно для формирования плода. Наверняка вы слышали о том, что есть такой гормон беременных как хорионический гонадотропин. Он стимулирует функционирование последа и делает так, что желтое тело вырабатывает прогестерон.
В гестационном периоде молочные железы развиваются, в том числе, под влиянием лактогена, продуцируемого плацентой. Он нужен для того, чтобы в периоде лактации своевременно и в достаточном количестве выделялось молоко. Лактация зависит и от пролактина. Эстрогены и прогестерон стимулируют рост слизистого слоя матки и мешают новым созреваниям яйцеклетки состояться, пока в животе еще развивается ребеночек. Также плацента производит релаксин и серотонин и пр.
- защитная
Плацента дает возможность антителам из организма матери попасть в организм плода. Потому у малыша ко многим болезням (которыми болела его мама ранее) формируется иммунитет. Также плацента предупреждает конфликт между организмом эмбриона и женщины, которая его вынашивает. Но помните, что те лекарства, что вы принимаете во время беременности, попадут к плоду. То же самое касается никотина, этилового спирта и наркотических веществ. Попадают через плаценту к плоду и вирусы.
Лечение АФС
Причины и последствия отслойки плаценты на ранних сроках беременности
Для предотвращения нежелательных исходов беременности при подтвержденном диагнозе АФС лечение надо начинать на этапе подготовки к родам. В чем заключается терапия:
- Назначают гормоны коры надпочечников в малых дозах (Преднизолон 5 мг).
- В 1 триместре, в 24 недели и перед родами вводят противовирусный иммуноглобулин.
- В течение беременности проводят антиагрегантную терапию Курантилом, Тренталом, Теониколом.
- В некоторых случаях показано применение Гепарина в малых дозах.
- До беременности, во время нее показан плазмаферез.
- Поскольку у большинства беременных с АФС имеется неполноценность желтого тела, оправдано назначение таким женщинам Дюфастона.
В послеродовом периоде продолжается начатая до зачатия терапия кортикостероидами (Преднизолон), антиагрегантная терапия под контролем свертывания крови. Мамочкам с таким диагнозом не разрешается кормление грудью – им проводят медикаментозное подавление лактации.
В комплексной терапии показано назначение спазмолитиков и седативных препаратов. Хорошо зарекомендовал себя препарат Магне В6. Входящий в его состав магний оказывает токолитическое действие, то есть:
- Нормализует повышенный тонус матки.
- Снижает повышенное артериальное давление.
- Снимает состояние тревоги, нормализует сон, оказывает противосвертывающее действие.
Следует помнить о необходимости проведения антианемической терапии препаратами железа.
Что такое отслойка плаценты?
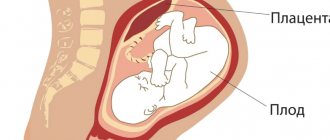
Плацента в норме находится на дне матки, переходя на заднюю (реже — на переднюю) стенку органа. Суть отслойки заключается в том, что детское место отделяется от стенок матки еще до того, как случились роды (в процессе вынашивания или слишком рано в процессе родов). На плаценту снаружи давят мышцы матки, а изнутри на нее давят амниотические воды. Поскольку детское место имеет губчатую структуру, то оно эластично (может растягиваться), благодаря чему не отслаивается во время гестации.
Та зона матки, куда крепится послед, может сокращаться меньше, чем остальные зоны органа. Это также предупреждает отслойку плаценты при нормальной беременности.
Особенности плацентарного отслоения во втором триместре
Рождение здорового малыша — мечта каждой женщины
Отторжение плацентарных структур в период 12-27-недельной беременности обычно предполагает наличие хорошо просматриваемой на ультразвуковом обследовании гематомы, повышенного напряжения и тонуса мышц маточного тела. На развитие гипоксических состояний указывает изменение поведения крохи, малыш начинает вести себя крайне беспокойно, он активирует движения, чтобы ускорить кровоток.
На втором триместре наиважнейшее значение имеет конкретная неделя, на которой произошло отторжение. Просто плацентарные структуры могут расти до половины второго триместра (≈20 недель), поэтому еще могут успеть компенсировать потерянные точки соприкосновения с маточным телом. В поздние сроки специалисты поднимают вопрос относительно экстренной родоразрешающей операции, которая поможет спасти кроху.
Самым опасным считается отслоение на 3 триместре, когда любые компенсаторные возможности плацента уже утратила, поэтому восстановить свою деятельность после отслоения не сможет. При возникновении плацентарного отторжения на поздних этапах гестации необходимо экстренное родоразрешение по жизненно важным показаниям. Если диагностирована незначительная, частичная отслойка, а кровотечение благополучно остановилось самостоятельно, то беременяшку помещают в стационар до родов, чтобы благополучно сохранить малыша.
Причины отслойки
Точные причины на сегодня не известны. В основном выделяют несколько провоцирующих осложнение факторов:
- механический фактор
- нарушение свертываемости крови
- васкулопатия
Причины:
- много родов, между которыми прошло мало времени, что вызывает дегенерацию эндометрия)
- переношенная беременность
- сдавление нижней полой вены, из-за чего меняется кровяное давление
- резкие скачки давления при стрессе и вследствие других причин
- повышенное давление как следствие сосудистых заболеваний
- эндокринные нарушения, в основном сахарный диабет
- возраст (от 30 лет риск выше)
- наследственные нарушения свертываемости крови
- аутоиммунные заболевания, например, СКВ
- отрыв добавочной дольки последа при потугах
- гестоз
- преждевременное «старение» детского места
- врожденные пороки развития матки
- операции или кесарево сечение, вследствие чего сформировалась рубцовая ткань, плохо «держащая» плаценту
- инфекционно-аллергические васкулиты
- тупая травма живота
- прием наркотиков, спиртных напитков, курение и прочие вредящие организмам матери и ребенка привычки
- неправильное место нахождения плаценты (слишком низкое крепление или предлежание)
- переливание крови или вливание коллоидных растворов, что ведет за собой сосудисто-аллергические реакции, которые становятся причиной отслойки плаценты
Причины отслойки в процессе рождения ребенка:
- стремительные или быстрые роды
- рождение первого плода при вынашивании нескольких детей (малыш «тянет» плаценту за собой
- быстрое снижение давления внутри матки, когда воды изливаются
- аномалии родовых сил
- запоздалое вскрытие плодного пузыря
- короткая длина пуповины
- окситоцин для родостимуляции
- акушерские манипуляции с целью помочь малышу появиться на свет
Последствия для мамы и малыша
Патология чревата для женщины и ее будущего ребенка самыми серьезными
осложнениями. Согласно медицинской статистике каждая десятая беременность с такой патологией заканчивается летальным исходом.
Смерть может наступить в результате массивной кровопотери и потери сократительной способности матки в послеродовом периоде, а также вследствие закупорки кровеносных сосудов.
Также отслойка плаценты грозит опасностью для жизни ребенка, особенно в период до начала родовой деятельности. При большой площади отслоения плод может погибнуть из-за недостаточного количества поступаемого в кровь кислорода, вследствие чего возникает тяжелая гипоксия, несовместимая с жизнью.
Даже если ребенок все-таки родится, последствия кислородной недостаточности во время внутриутробного периода могут сказаться на его умственном и физическом развитии. Частым осложнением у детей, родившихся в условиях отслойки плаценты, отмечаются патологии органов сердечно-сосудистой и других жизненно важных систем.
Симптомы
Типичные симптомы дают врачам возможность узнать отслойку плаценты, даже без проведения других исследований, помимо осмотра. В первом триместре, как уже отмечалось, больше шансов на благополучный исход вынашивания. Отслойка плаценты в первом триместре говорит о том, что есть угроза прерывания. При этом признаки такие:
- потягивание или боли ноющего характера в нижней части живота, отдающие в поясницу
- умеренные или незначительные выделения крови
- низкий уровень базальной температуры
Если мамочка пойдет к врачу сразу же, когда появились тревожащие симптомы, то удастся остановить осложнение, и беременность может быть выношена нормальный срок. Плацента будет постепенно расти, и участок, который отстал от матки, уже не будет играть большой роли в развитии плода и самочувствии будущей мамы.
При ультразвуковом исследовании отслойка последа в первом триместре определяется в виде ретрохориальной гематомы. Она не растет. Но УЗИ не всегда выявляет эту гематому. О диагнозе врачи и мама могут узнать уже после родов, когда увидят на детском месте сгусток крови или ямку, которая имеет серо-бордовый оттенок.
Во 2-м и 3-м триместре последствия рассматриваемого осложнения могут быть более серьезными. Вероятно кровотечение из матки. Вызвано оно нарушением целостности сосудиков, которые растут от матки до плаценты. В итоге начинается скопление крови в матке и плаценте, потому отслаивание продолжается. Формируется синяк внутри, то есть гематома. Она давит на плаценту, потому ее функция (детально описанная выше) нарушается.
Если в середине и к концу гестации происходит отслойка плаценты у беременной, то у женщины могут быть выделения более или менее интенсивные. Насколько много из будет, зависит от локализации отслойки, масштабов патологии и того, насколько в порядке свертывающая система крови пациентки. При отслойке плаценты есть 3 вида кровотечения:
- видимое
- наружное
- внутреннее смешанное
В 4 из 5 случаев отслойки кровь выделяется наружу. Но это не значит, что часть ее не собирается внутри и не формирует гематому, угрожающую плоду. В основном наружное излияние крови бывает, если плацента отслоилась с краю. Тогда кровь попадает во влагалище и наружу. Если гематома находится на дне матки, то кровь не будет выходить через половые органы. Выделения будут темными.
Если кровь собирается внутри, то доктор диагностирует внутреннее кровотечение. Это бывает при центральной отслойке последа. По краям сцепление матки и последа нормальное. Гематома же может расти за часы и даже за минуты, что провоцирует всё большие масштабы отслоения. Стенка матки собирает в себя кровь, потому сокращается хуже, чем должна. Это называется «матка Кувелера». Если вовремя не остановить кровотечение, состояние женщины будет всё хуже, ведь она теряет кровь. В части случаев развивается геморрагический шок и нарушение свертывания крови (ДВС-синдром).
Отслойка плаценты проявляется также болью. Ее характеризуют как постоянную, распирающую или тупую. Боль может ощущаться в разных участках, в зависимости от того, где находится послед. Если плацента крепится в основном к задней стенке матки, то боль будет ощущаться в области поясницы. Если послед крепится к передней стенки, то будет болеть впереди — живот. В части случаев врач прощупывает напряженную и резкоболезненную припухлость.
Есть не только боль, но и гипертонус матки, потому что гематома внутри вызывает маточное раздражение. И возникают сокращения матки. Болевой синдром вызван давлением гематомы на стенки матки, их излишним растяжением, а также тем, что они впитывают кровь, а также раздражением брюшины.
Внутриутробная гипоксия плода — еще одно проявление такого осложнения при беременности как отслойка плаценты. У ребенка нарушается деятельность сердечка. В организм эмбриона не поступает нужное количество кислорода, результатом чего становится брадикардия или тахикардия. Если плацента отслоилась очень сильно, то для ребенка это еще хуже, чем отслойка небольшого участка.
Лечение
Чем опасно низкое прикрепление плаценты при беременности?
Тактика ведения пациентки зависит от:
- срока беременности,
- степени отделения,
- объема кровопотери
- функционального состояния организма матери и плода.
В таком случае назначаются следующие препараты:
- снижающие тонус;
- спазмолитические средства (например, но-шпа);
- гемостатические препараты (аминокапроновая кислота, этамзилат);
- при массивной кровопотере – препараты железа, фолиевую кислоту для профилактики анемии;
- при декомпенсации хронической патологии – коррекция доз препаратов, получаемых ранее, либо подбор новых и замена на более эффективные.
Если при проводимой терапии ухудшается общее состояние женщины либо после остановки кровотечения вновь появилось кровянистое отделяемое, следует отказаться от попыток сохранения ребенка.
Нужно перейти к оперативному лечению, так как это свидетельствует о прогрессировании отслаивания и угрозе обоим жизням.
В зависимости от срока беременности и функционального состояния организмов матери и плода возможны различные варианты хирургического решения.
- наиболее частым методом при вероятной жизнеспособности плода является операция кесарева сечения под спинальной или эпидуральной анестезией. После кратковременной предоперационной подготовки проводится пункция субдурального или субарахноидального пространства. Введение раствора местного анестетика. После наступления обезболивания проводится послойное рассечение мягких тканей внизу живота и извлечение ребенка. Рана послойно ушивается с наложением косметического кожного шва. При данном вмешательстве обязательно присутствие, кроме бригады анестезиологов и акушеров, неонатологов для раннего начала интенсивной терапии ребенка;
- возможен вариант ведения родоразрешения через естественные родовые пути. Но только при условии стабильного состояния матери и отсутствии отклонений у малыша. После родов проводится ручное обследование полости матки. Это поможет исключить неполное отделение последа или сохранение добавочной доли;
- на ранних сроках проводится лечебное выскабливание или аборт под тотальной внутривенной или ингаляционной анестезией.
Главным и самым тяжелым осложнением является матка Кувелера. Представляет собой имбибицию маточной стенки истекшей из разорванных капилляров кровью.
В данном случае до операции беременная подписывает согласие на удаление матки. Пропитанная кровью стенка может стать источником тромбов, инфекции.
Патология может инициировать диссеминированное внутрисосудистое свёртывание крови с последующими обильными внутренними кровотечениями.
Степени тяжести осложения
Рассматриваемое осложнение по течению может быть трех степеней тяжести:
- легкая
Обнаруживается такая отслойка в основном после родов. Также могут обнаружить патологию в периоде гестации на УЗИ. При этом женщина чувствует себя нормально, и состояние плода также в норме. Симптомов, описанных выше, просто нет.
- среднетяжелая
Это значит, что детское место отстало от матки на 1/3-1/4 общей площади. При этом из влагалища выделяется кровь в небольшом количестве. Врач обнаруживает гипертонус матки, брадикардию плода. При этом у больной может болеть живот. Проявления геморрагического шока постепенно усиливаются.
- тяжелая
Абдоминальную боль характеризуют как распирающую и сильную. При этом боль появляется внезапно, вместе с головокружением и сильной слабостью. Некоторые женщины падают в обморок. Выделения крови из половых органов могут быть небольшими или умеренными. Врач отмечает, что матка ассиметричная, плотная, возникает резкая боль при пальпации.
Плацента при такой форме отслоилась на ½ и больше. Это огромная угроза для будущего ребенка. Нужно срочно предпринимать врачебные действия, чтобы ребенок не погиб в животе матери. Отмечается быстрое нарастание проявлений ДВС-синдрома, пациентка чувствует себя всё хуже и может умереть.
Методы диагностики
Клинические проявления патологии настолько характерны, что дополнительные исследования, как правило, не нужны.
Диагностика опирается на наличие кровянистых выделений, присутствие болезненных ощущений, изменение формы матки и повышение тонуса органа.
Из аппаратных методов используют замер частоты сердечных сокращений плода и УЗИ.
При небольшой площади изменений ультразвуковое исследование может не показать отслойку. Но в любом случае будет заметно скопление крови за плацентой.
Рекомендуется также выполнить осмотр влагалища, так как кровотечение необязательно провоцируется отслоением плаценты. Нередко его причиной становятся эрозия шейки матки, инфекции или доброкачественные опухоли.
Тазовое предлежание плода на УЗИ
Предлежание плода — это не совсем одно и то же, что положение. Под положением понимают размещение плода относительно вертикальной оси, проходящей вдоль матки, а предлежание — это то, какой частью тела малыш повёрнут относительно цервикального канала. До 33-й недели плод ежедневно меняет расположение, но затем у него происходит интенсивный набор веса, и принятое до 34 недели положение не меняется до самых родов. В норме малыш поворачивается головой вниз, но иногда он фиксирует туловище вниз ногами или ягодицами. Такое патологическое положение называется тазовым предлежанием плода.
Контуры малыша на УЗИ прослеживаются очень чётко. Ультразвуковая диагностика — это единственный способ точной визуализации положения малыша. Метод помогает избежать осложнений во время родов. Как правило, предлежание сопровождается многоводием, и плод имеет возможность вести себя более свободно. Если малыш не поменяет своего положения до 36-й недели, женщине назначают кесарево сечение.
Норма ИАЖ по неделям
| Срок в неделях | Нижний порог | Верхний порог |
| 16 | 73 | 201 |
| 20 | 86 | 230 |
| 26 | 89 | 240 |
| 30 | 82 | 258 |
| 34 | 72 | 278 |
| 36 | 68 | 279 |
| 40 | 116 | 240 |
Маловодие также неблагоприятно сказывается на развитии малыша. Особенно проблема опасна на 2 и 3 семестрах беременности. Данная патология выявляется на УЗИ таким же методом, как и многоводие.
Прогнозы
Преждевременное отслоение считается достаточно распространенным фактором, приводящим к мертворождению на последних неделях гестации. Порядка 15% детей погибает от подобной патологии. Последствия преждевременного отторжения плаценты могут стать весьма серьезными, причем для двоих – и для мамочки, и для плода. Данное состояние имеет угрожающий характер, поэтому требует обязательного и срочного вмешательства акушер-гинеколога. А лучше заранее позаботиться о профилактике, чтобы избежать опасных последствий.
Гипоксия плода на УЗИ
Метод ультразвуковой диагностики прекрасно выявляет гипоксию плода. Под гипоксией понимается нарушение снабжения плода кислородом, которое возникает на любом сроке и представляет угрозу для здоровья малыша.
С помощью УЗИ следят за интенсивностью движения малыша, сердцебиением и кровотоком жгутика пуповины. Наиболее информативен метод допплерометрии. Он позволяет выявить частоту отражения ультразвукового сигнала от кровотока в пуповине и сосудах. Нарушение гемодинамики (кровь не движется из области высокого давления в область низкого давления) является основным признаком гипоксии плода.
Причины патологии:
- отслойка плаценты
- обвитие пуповиной
- сдавливание канатика
- много- или маловодие
- резус-конфликт
- врождённые пороки плода
- стрессы у матери
- инфекции.
Кислородное голодание — очень опасная патология, которая приводит к следующему:
- стенки плаценты становятся слишком тонкие или толстые
- ребёнок меньше двигается
- преждевременное старение плаценты
- отставание плода в развитии по весу и росту
- поражение головного мозга у малыша
Как диагностировать отслоение
Знающему специалисту в области гинекологии и акушерства совсем несложно при наличии сопутствующей симптоматики определить, что у пациентки началось преждевременное отделение последа.
Основным аппаратным методом диагностики считается проведение ультразвукового обследования, которое обычно необходимо для точной классификации процессов отслойки.
Также пациенткам проводится лабораторное исследование крови и гинекологическое обследование. В ходе диагностики определяется прогрессирующая частичная, тотальная или непрогрессирующая частичная отслойка. Каждый из клинических случаев имеет свои особенности терапии и прогнозы на сохранение ребенка.