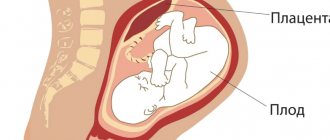
Плацента – что это такое?
В латинском языке слово «placenta» обозначает «пирог, лепешка». Все дело в том, как выглядит плацента: это название орган получил ввиду своей приплюснутой формы, ведь с виду он напоминает плоский диск.
Когда формируется плацента при беременности?
Формирование его начинается, только когда происходит зачатие, а когда ребенок рождается, вместе с плодовыми оболочками он выводится.
Плацента выполняет такие функции:
- дыхательная – через нее к плоду поступает кислород и выходит углекислый газ;
- барьерная – защищает плод от тех вредных веществ, которые находятся в крови мамы;
- питательная – питательные вещества поступают от матери к плоду;
- гормональная – производит ряд гормонов, определяющих нормальное развитие беременности;
- выводящая – сквозь нее выводятся продукты жизнедеятельности плода.
Развитие плаценты
Процесс развития этого органа происходит отнюдь не сразу после зачатия. На четвертой неделе беременности плодное яйцо окружает хорион – это особенная ворсинчатая ткань. Формирование ранней плаценты происходит примерно к девятой неделе. Ее формируют хориальные ворсинки, проникшие в верхний слой матки и соединившиеся с тамошними кровеносными сосудами.
К концу вынашивания плода плацента весит уже примерно полкилограмма, а ее диаметр составляет 15-20 см. Проницаемость мембраны плаценты растет до 32 недели беременности. Ведь с каждой неделей увеличиваются размеры плода, и ему требуется все больше кислорода и полезных веществ.
Соответственно, чтобы обеспечить такое питание, в детском месте увеличивается количество сосудов, а мембрана становится тоньше. После тридцать второй недели развитие плаценты прекращается, и она начинает стареть. Если же это происходит раньше, то диагностируется раннее старение плаценты.
Стоит ли переживать, если на УЗИ обнаружились нарушения плаценты?
Плацента развивается из клеток плодного яйца, а не из материнских клеток, поэтому идеальным орган быть не может. Нарушения бывают легкие, умеренные и значительные. При обнаружении отклонений ставится диагноз недостаточность плаценты.
Гинекологи считают, что опасны для плода только значительные изменения, так как благодаря обширной сосудистой сети, орган может выполнять все функции даже при частичном повреждении либо отслойке.
Чтобы понять, насколько опасны изменения, недостаточно оценить степень проблем в плаценте, важно учитывать качество развития плода. Если наблюдаются несоответствие параметров роста и развития, нормам по сроку, нужно бить тревогу и принимать меры. Если малыш развивается нормально, можно ограничиться наблюдением. Для этого делаются внескрининговые (внеплановые) УЗИ.
Степени зрелости плаценты
В процессе развития беременности все внутренние изменения врач высматривает в ходе ультразвукового исследования. И степень зрелости также определяется в процессе УЗИ, с учетом определенных параметров.
По сроку беременности степени зрелости определяются так:
- степень зрелости 0 – до 30 нед.;
- степень зрелости плаценты 1 – 27-36 неделя;
- степень зрелости плаценты 2 – 34-39 неделя;
- степень зрелости плаценты 3 – после 36 недели.
Чтобы определить, какая степень старения – первая, вторая или третья – врач определяет ее толщину, смотрит, в наличии ли отложения кальция и кисты.
Еще не так давно на зрелость детского места смотрели иначе, чем в настоящее время. Так, считалось, что при преждевременном его старении происходят выкидыши, отмечается высокий риск антенатальной гибели плода, рождаются дети с низким весом. Однако после того, как ученые провели ряд исследований, такую взаимозависимость удалось опровергнуть.
Если у женщины до 35 недель (например, на 32 неделе) отмечается третья степень зрелости, ее относят к группе повышенного риска.
Более подробно об особенностях зрелости, например, о том, степень зрелости плаценты 2, что это значит, объяснит врач-гинеколог.
Ниже в таблице можно наглядно увидеть степени зрелости по неделям.
Таблица степеней зрелости плаценты по неделям беременности
| Хориальная часть (та, которая прилегает к плоду) | Структура | Есть ли отложения кальция? | |
| 0 ст. (до 30 нед.) | Полностью гладкая | Однородная | Практически отсутствуют |
| I ст. (27-36 нед.) | Волнистая | Немного уплотнений | Микроскопические |
| II ст.(34-39 нед.) | Есть углубления | Есть уплотнения | Видимые |
| III ст. (после 36 нед.) | Углубления до базальной мембраны | Кисты | Большое количество |
Патогенез
Второе плановое УЗИ при беременности (20-24-я неделя) в большинстве случаев не является показательным для диагностики соответствующей проблемы. Впервые выявить раннее созревание органа удается преимущественно в сроке 27-28 недель, когда степень развития детского места меняется с 0 на 1.
В норме структура плаценты однородна, без волнистостей. На первой стадии зрелости тело органа становится толще. При УЗИ видны зоны гиперэхогенности. Возникают первые неровности на хориальной пластине.
При воздействии негативных факторов происходит преждевременный переход плаценты во вторую степень зрелости. Увеличивается количество зон гиперэхогенности, появляются мелкие включения, неровности на хориальной пластине углубляются.
Третья степень характеризуется долевым строением плаценты, кровоток по сосудам к плоду снижается, могут формироваться кальцинаты в паренхиме органа. Описанные изменения можно диагностировать, когда делают третье УЗИ при беременности (32-34 неделя).
Толщина плаценты
Этот параметр — очень важный пункт в ходе диагностики, так как отклонения от нормы могут являться свидетельством патологий. Существует специальная таблица толщины плаценты по неделям, в которой указаны границы нормы.
Толщина плаценты по неделям определяется при проведении УЗИ, которое проводят после 20 нед. Если процесс вынашивания малыша протекает нормально, то наибольшая толщина плацентарной ткани отмечается в 34 недели, а в 36 нед. ее рост останавливается, а толщина может даже немного уменьшиться.
При условии, что послед слишком тонкий, диагностируют гипоплазию плаценты. Однако, как правило, это не слишком угрожающее явление, если только не отмечено существенное уменьшение размеров. Очень часто такие отклонения связаны с генетической расположенностью, влиянием неблагополучных факторов, болезнями женщины. Если это связано с болезнями, проводится лечение, во всех других случаях практикуют поддерживающую терапию.
Влияет на этот показатель и телосложение будущей мамы. У невысоких худеньких женщин размер детского места меньше, чем у дам высокого роста и пышного телосложения. Если диагностируется утолщение плацентарной ткани, это состояние может угрожать прерыванием беременности. Но при правильном подходе к лечению беременность удается сохранить.
Утолщение может происходить из-за резус-конфликта, сахарного диабета, гестоза, железодефицитной анемии, перенесенных инфекций. При серьезных отклонениях важно тщательное наблюдение за будущей мамой. Дело в том, что при быстром росте детского места происходит его активное старение. При утолщении нарушается гормональная функция, что может негативно сказаться на беременности.
Однако если после проведения ряда дополнительных обследований врач сделает вывод, что плод нормально развивается, понадобится только тщательное наблюдение.
Старая плацента
«Старой плаценты» беременные женщины боятся как огня, потому что большинство из них будут направлены в стационар, где их еще больше напугают возможной потерей ребенка, его отставанием в росте и развитии, и, конечно же, введут в организм женщины не одну литру физиологических растворов вместе с другими лекарственными препаратами. Будут «омолаживать» плаценту! Видимо, многие врачи понятия не имеют, что «омолаживание» плаценты является проявлением малограмотности.
Давайте поговорим о строении плаценты и о том, какие включения плаценты являются нормой, а какие нет. Плацента развивается постепенно из ворсин трофобласта в первом и втором триместрах беременности; то есть рост и развитие плаценты – это процесс, занимающий определенный период времени. Специфический механизм кровоснабжения позволяет производить обмен кислородом и питательными веществами между матерью и ребенком без смешивания двух разных кровеносных систем – матери и плода. Таким образом, плацента – это своеобразный мостик между организмом матери и организмом малыша. Так как плацента является производным плода, то есть развивается из определенных клеток плодного яйца, то часто при нарушениях развития плода наблюдаются нарушения в развитии плаценты, а также изменения, которые не являются признаками «нормальной» плаценты.
Плацента обладает уникальной способностью выполнять свою функцию даже при возникновении отклонений со стороны матери или плода, а также при частичном повреждении или отслойке. Наличие включений в плаценте не всегда является признаком ее плохой функции, так как функция может выполняться качественно до конца всей беременности. Часто врачи говорят о недостаточности плаценты только по одному признаку УЗИ, не взглянув даже на состояние плода. Хуже всего, что назначаются лекарства, вообще не имеющие отношения к лечению недостаточности плаценты.
Давайте обсудим вопрос, что значит «недостаточность» чего-то с точки зрения медицины. Когда говорят о почечной, сердечной, печеночной недостаточности, то подразумевают в первую очередь функциональную недостаточность, то есть, орган перестает полноценно выполнять свою функцию. Если орган не выполняет свою функцию, кто от этого страдает? Естественно, весь организм больного человека. Когда мы говорим о функции плаценты, то какова же ее роль? В первую очередь обмен питательных веществ, кислорода, углекислого газа между матерью и ребенком. Во вторую очередь, защитная функция – плацента не позволяет проникать в организм плода многим веществам и микроорганизмам, являясь неплохим барьером. В третью очередь, плацента вырабатывает ряд важных биологических веществ, которые нужны для нормального развития ребенка и протекания беременности в целом. Если плацента не будет выполнять свою функцию правильно или полностью, то кто начнет страдать от такой проблемы? Не мать! Ребенок в первую очередь. А как ребенок страдает? Не получая достаточное количество веществ и кислорода, он может отставать в росте или у него могут быть обнаружены признаки кислородного голодания – гипоксии. Часто на развитие плода УЗИ-врачи не смотрят, а «покопавшись» в плаценте и маточных сосудах, тут же выдаютзаключение: недостаточность плаценты. А как же плод? Если указана частота сердцебиения (и оно почти всегда в норме), то это уже хорошо. А так обычно пишут: «Плод без особенностей. Патологии не выявлено». И ни слова больше. Так, если ничего плохого со стороны ребенка не выявлено, не говорит ли это о том, что плацента справляется со своей функцией и малыш растет и развивается как положено?
Если говорить о функциональной недостаточности какого-то органа, то она может возникать остро или же развиваться постепенно (хронически). Острая недостаточность – это серьезное состояние, требующее неотложной помощи. Острая плацентарная недостаточность возникает при отслойке плаценты, особенно повреждении больших размеров. В большинстве таких случаев единственным лечебным мероприятием будут срочные роды, и спасение ребенка и матери (из-за кровотечения).
Хроническая функциональная недостаточность возникает медленно, без серьезной опасности для организма человека, пока не перестанут работать все механизмы компенсации. Для ее развития должны существовать определенные условия: поломка органа, постоянно присутствующий фактор риска, время. Например, сердечная недостаточность не может возникнуть у человека со здоровым сердцем и нормальным кровяным давлением даже в глубокой старости. На фоне сердечно-сосудистых заболеваний сердечная недостаточность является осложнением и нередко требует серьезных мер в плане лечения.
Если человек злоупотребляет алкоголем, то печень и поджелудочная железа длительный период времени компенсируют нагрузку и повышенный процесс обмена веществ, нейтрализацию алкоголя в организме, но с повреждением на уровне клеток этих органов в виде панкреатита и цирроза печени, возникает печеночная недостаточность, недостаточность поджелудочной железы и ряд других проблем. Распознать назревающую функциональную недостаточность органа можно с помощью ряда диагностических тестов, биохимических показателей крови и других жидкостей организма, так как все процессы в нашем организме, в том числе болезнь,начинаются на уровне химических реакций.В отношении хронической недостаточности плаценты должны существовать определенные предпосылки, чтобы эта недостаточность возникала, развилась до той степени, когда появятся отклонения в развитии плода. Что это за предпосылки? Со стороны матери это могут быть общие заболевания, чаще всегоповышенное давление (гипертонии беременных) и сахарный диабет, а также курение, употребление наркотиков, алкоголя. Это могут быть также инфекционные заболевания, особенно острые вирусные заболевания. Со стороны ребенка и плаценты, это могут быть пороки развития плаценты или плода, водянка плода, отслойка плаценты, и ряд других проблем. Опять же, не у всех женщин с высоким кровяным давлением возникает плацентарная недостаточность, особенно если женщина контролирует это давление лекарственными препаратами.
Таким образом, изменения в плаценте еще не значат плохую функцию этого органа, и наоборот, отсутствие изменений не всегда гарантирует хорошую работу плаценты. И критерием оценки работы плаценты всегда будет состояние «конечного результата» ее функции – состояние плода. Конечно же, существуют и другие оценки работы плаценты, но это не обязательно уровень некоторых гормонов, которые так тщательно проверяют некоторые врачи. Подход к изучению любого вопроса должен быть комплексным, а не поверхностным, и иметь логическую последовательность. Если состояние плода в норме, маловероятно, что беременности угрожает какая-то недостаточность плаценты, а тем более, на фоне отличного здоровья матери и отсутствии у нее вредных привычек. Поэтому, порой абсурдными звучат заключения некоторых врачей о плацентарной недостаточности на фоне хорошего развития ребенка и хорошего самочувствия матери. Такие заключения ничего, кроме хаоса и страха, не вносят в жизнь будущей матери и мало того приводят к созданию порочного круга бесконечного обследования и лечения.
Что, собственно говоря, так «пугает» врачей, особенно УЗИ-врачей, в плаценте, что они сразу же предлагают женщине пройти интенсивное лечение (одинаковое на все случаи жизни). Лечат-то не болезнь, а признаки УЗИ! Больше всего врачи «цепляются» к толщине плаценты и к ее включениям – «кальцинатам», по которым судят о ее старости.
До 20 недель плацента растет и развивается, поэтому чаще всего размеры и толщину плодного места, а также место его прикрепления, исследуют с помощью УЗИ позже, после 20 недель, если беременность не сопровождается кровотечением или задержкой роста плода. Если беременность протекает с осложнениями, осмотр плаценты с помощью УЗИ проводят и раньше.
Плацента по весу составляет 1/6-1/7 от веса плода и к родам весит 500-600 г. С материнской стороны она имеет около 20 долек. Пуповина обычно прикрепляется по центру детского места, и в редких случаях в других местах плаценты.
Итак, что обычно смотрят и измеряют на УЗИ, и почему делаются заключения, порой не соответствующие правде? А как знать, проведено исследование правильно или с ошибками? Всегда важно знать размещение плаценты, и чаще всего женщины панически боятся (потому что их усердно пугают) предлежания плаценты, когда прикрепление и формирование плаценты проходит очень близко или в районе внутреннего зева шейки матки. К счастью, в большинстве случаев с ростом плаценты, ее края «мигрируют», то есть отдаляются от шейки матки, что является хорошим признаком в отношении прогноза беременности. Но даже если у женщины центральное предлежание плаценты, это не означает, что она всю беременность должна лежать, почти не шевелясь. Крайне редко появляется необходимость в «сохранении» беременности с помощью строгого постельного режима. Постельный режим, наоборот, имеет слишком много побочных эффектов и серьезных осложнений, и злоупотреблять им ни в коем случае нельзя.
Дальше врачи часто пугают женщин гипертонусом матки, особенно в месте прикрепления плаценты. «Ужас, у меня гипертонус матки и меня ложат на сохранение!» Дело в том, что в месте прикрепления плаценты строение внутренней выстилки эндометрия имеет определенную специфику, а мышечный слой матки может и должен быть «слегка напряжен». Это место содержит большое количество венозных сосудов и называется ретроплацентарным комплексом. Как раз его очень часто путают с мышечными сокращениями матки и называют «гипертонусом».Применение цветного Доплер-УЗИ помогает увидеть различие между ретроплацентраным комплексом и местным (локальным) сокращением матки. Кроме того, применение датчиков УЗИ, раздражение передней стенки живота и шейки матки влагалищными датчиками могут спровоцировать сократительную активность матки, что неопытный врач «припишет» гипертонусу.
Врачей интересует толщина плаценты – здесь тоже немало «страшных» заключений. Так как формирование плаценты завершается обычно к четвертому месяцу беременности, то толщину измеряют у сформированной плаценты, а не раньше, за исключением тех случаев, где размеры плаценты выходят за пределы допустимых норм для созревшего последа. В норме, после 20 недель, толщина плаценты должна быть от 1.5 до 5 см. Некоторые врачи за верхнюю метку принимают 4 см, однако, в большинстве случаев толщина до 5 см не будет являться патологией (и нормальное развитие плода будут доказательством этой нормы). Опять же, ошибки в измерении толщины плаценты начинаются с неправильного наложения меток на УЗИ-снимке. Иногда УЗИ-тень плода, особенно при прикреплении плаценты по задней стенке матки, принимается за плаценту, а также мышечный слой матки и ретроплацентарный маточный комплекс тоже ошибочно будет рассматриваться как часть плаценты. Если измерение толщины проводиться не строго перпендикулярно к стенкам плаценты, то толщина тоже может быть определена ошибочно. Толщина плаценты зависит также от ее формы, а форма может быть и в виде лепешки (тогда плацента тонкая) и шарообразная (тогда плацента толще). В большинстве случаев такие виды детского места не являются патологией, если в них не обнаружены другие изменения или отклонения.
Ретроплацентарный комплекс (РПК) является весьма важным участком матки, который включает в себя порцию внутренний выстилки матки, мышечного слоя матки и содержит большое количество сосудов, собирающего венозную кровь от плаценты. Ширина ретроплацентарного комплекса может достигать 1 см, и нередко ошибочно РПК включают в «состав» плаценты при измерении ее толщины. Кроме того, РПК может принимать не только за «гипертонус», но и за кровоизлияние, фиброматозные узлы и другие включения.
«Тонкая» плацента (меньше 1.5 см) наблюдается реже, чем «толстая» плацента, и часто является результатом порока развития плодного места. Плод обычно отстает в росте. Редко тонкая плацента наблюдается при таком серьезном осложнении, как преэклампсия, о котором мы поговорим в другой главе. Такой вид плаценты может встречаться у женщин с врожденным сахарным диабетом (Тип 1).
«Толстая» плацента (более 5 см) встречается при ряде заболеваний матери и плода (приобретенный сахарный диабет (Тип 2), «резус-конфликт»), может быть признаком отека плодного места при ряде вирусных инфекций матери (речь идет о первичном заражении вирусами, а не носительстве вирусов), а также при сифилисе. У женщин с повышенным кровяным давлением (гипертония) форма плаценты может быть шарообразной, поэтому толщина часто увеличена. Ряд пороков развития плаценты могут сопровождаться большей ее толщиной.
Если толщина плаценты больше или меньше допустимых норм, назначать поспешное лечение нельзя, потому что «вылечить» плаценту невозможно, как и омолодить тоже. Поэтому заявки о «лечении плаценты» являются проявлением медицинской малограмотности. Помимо толщины, всегда важно учитывать строение плаценты, и как я упоминала раньше, состояние ребенка. И здесь беременных женщин ожидает другой неприятный сюрприз – кальцинаты. «Ой, у вас, дорогая, столько кальция. Будем искать скрытые инфекции. Будем омолаживать плаценту, а то не доносите до срока» – разве не такие слова чаще всего доводится слышать «несчастной» беременной женщине?
К 12 неделям беременности плацента по строению обретает однородность (гомогенность), но с середины второго триместра и в третьем триместре в плаценте могут появляться включения или образования, которые не всегда будут признаком чего-то плохого и опасного для плода – в виде кист или уплотнений. Задача врача – четко определить разницу между «плохим» и «хорошим», и поможет ему в этом наблюдение за состоянием плаценты и плода в течение определенного периода времени (2-4 недели).
Отложение солей кальция (фосфаты) в плаценте – это нормальное, физиологическое явление, и к концу второго – началу(а) третьего триместров у 50% женщин в плаценте можно заметить отложения кальция, на момент родов в более чем 75% случаев, плацента имеет кальциевые включения.
Проблема также в том, что при проведении УЗИ однородность плаценты и наличие кальцификатов будет зависеть от «технической настройки» контрастности изображения на экране аппарата УЗИ. Чтобы понять это, вспомните, как меняется изображение черно-белого экрана, если добавить контрастность, уменьшить яркость. В таких случаях изображение «рябит», не так ли?
Раньше по степени кальцификации плаценты определялась зрелость легких плода, то есть готовность ребенка к жизни вне матки. Однако многие исследования показали, что никакой зависимости между количеством отложений кальция и зрелостью легких плода не существует. Классификацию степени зрелости плаценты все меньше и меньше используют на практике, так как определение степени (градации) зрелости зависит от того, что видит специалист, проводящий УЗИ, то есть это субъективно зависимое определение. Когда врачи выяснили, что степень зрелости плаценты особого практического значения не имеет в отношении прогноза беременности, то появилось предположение, что степень зрелости плаценты важна в случаях существования болезней матери (гипертония, сахарный диабет и др.), а также в случаях отклонений роста и развития плода. Но оказывается, эти утверждения не имеют серьезных клинических доказательств, то есть это всего лишь теоретическое предположение – практика же показывает, что не кальцификация плаценты важна в отношении прогноза беременности. Но если у вас поставили степень зрелости плаценты, то вы должны знать, что нормой считается 1 и 2 степень зрелости после 27 недель беременности, и 3 степень зрелости после 32 недель беременности. Если у вас степень зрелости меньше, ничего страшного, волноваться не нужно. На момент родов у половины случаев плацент с кальцификатами, встречается первая степень зрелости, почти у 40% случаев плацента имеет вторую степень зрелости, и до 20% – третью. Это значит, что после 32 недель первая, вторая и третья степени зрелости плаценты являются проявлением нормы. Поэтому практическое значение определения зрелости плаценты значительно понижается с прогрессом беременности.
Слухи о том, что у первородящих женщин плацента имеет меньше включений кальция по сравнению с плацентой повторнородящих женщин, тоже опровергнуты клиническими исследованиями. Количество включений кальция не зависит от количества беременностей. Также не было найдено зависимости между количеством включений и возрастом беременной. Зависимость кальцификации плаценты от сезона года не подтверждена, хотя в более ранних клинических исследованиях 70-80-х годов такое предполагалось.
Преждевременная зрелость плаценты наблюдается у курящих беременных женщин (5-15 сигарет в день), и у таких женщин чаще встречается 3 степень зрелости плаценты на момент родов. Известно, чтомногие курящие женщины рожают детей с отставанием в росте, то есть маленьких детей. Но, когда сравнили плаценты третьей степени зрелости курящих женщин с некурящими, то количество плодов, отстающих в росте, было одинаковым в обеих группах. Это значит, что не степень зрения («старения») плаценты играет роль во внутриутробной задержке роста плода.
Возвращаясь к кальцификатам, их отложение – нормальный (повторю – нормальный) процесс созревания (не старения!) плаценты. Потому что, если придраться к слову «старение», возникает логический вопрос: а разве плод с ростом и развитием не стареет каждый день? А разве беременная женщина не стареет за эти девять месяцев вынашивания своего потомства? Поэтому давайте будем называть вещи своими именами. Современное акушерство не признает кальцификацию плаценты как патологический признак.
В плаценте могут быть и другие включения, которые не всегда являются признаком серьезной проблемы. Например, нередко находят включения фибрина (продукт распада крови), что является результатом мелких кровоизлияний в ткань плаценты в виде опухолевидных или нитевидных отложений. Скопления крови (гематомы) в результате мелких инфарктов плаценты встречаются в 25% случаев к концу беременности и на момент родов.
Из всех опухолей плаценты чаще встречаются два вида: хорионангиома и тератома. Небольшие размеры опухолей на ход беременности чаще всего не влияют. Женщины, у которых размеры опухолей большие, требуют тщательного наблюдения.
Кистообразные включения также нередко обнаруживаются при проведении УЗИ. Единичные кисты обычно не представляют опасности для беременности. Множественные кисты требуют врачебное внимание и наблюдение, так как могут оказаться проявлением трофобластической болезни. Поспешные выводы не должны служить поводом для преждевременного прерывания беременности.
В отношении прогноза беременности (а ведь именно это чаще всего интересует женщин) важно понимать, что с точки зрения современной медицины (я повторю: современной медицины, а не медицины 20-летней давности) является ненормой плаценты. Когда речь идет о форме и строении плаценты, количество долей является ненормой, потому что в норме детское место хотя и имеет до 20 долек, однако как одно целое оно состоит из одной большой доли. Две или несколько долей плаценты встречается не часто (до 3% случаев), обычно одна доля развита больше, а другая является дополнительной. В таких случаях женщина попадает в группу риска по возникновению отслойки плаценты и кровотечения. Существует также ряд других патологических форм плаценты.
Размеры плаценты также играют роль в прогнозе беременности. Некоторые врачи пробовали измерять объем плаценты, однако оказалось, что объем плаценты в выполнении ее функции существенной роли не играет. А играет роль место прикрепления последа, его правильный рост и развитие, что проще определить измерением толщины плаценты.
Особую опасность представляет приросшая плацента. В норме между плацентой и мышечным слоем матки существует соответствующая прослойка, не позволяющая ворсинам хориона внедряться в мышечный слой матки. Но в ряде случаев происходит нарушение развития этого «защитного» слоя, и такое нарушение чаще всего наблюдается у женщин перенесших операции на матке (кесарево сечение, удаление фиброматозных узлов, аборты). В 2/3 случаев наблюдается не только врастание плаценты, но и ее предлежание.
Существует три формы приросшей плаценты, в зависимости от степени проникновения хориона в стенку матки и даже за ее пределы: placenta accreta, placenta increta, placenta percreta. Два последних вида плаценты – это худший вариант, когда ворсины плаценты проникают через весь мышечный слой матки, доходя до внешней оболочки и за пределы матки. Такая плацента может прорастать в мочевой пузырь или прямую кишку, вызывая кровотечения из этих органов. Врачи ошибочно ставят другие диагнозы (почечно-каменная болезнь, геморрой и др.), что приводит к неправильной тактике ведения таких беременных женщин. Поэтому при появлении кровянистых выделений с мочой или калом необходимо пройти тщательное обследование. Раньше в большинстве случаев такая беременность заканчивалась ее прерыванием с удалением матки и части поврежденного органа, но в последнее время врачи начали применять консервативные методы лечения – после родов плаценту оставляют в полости матки и в ряде случаев назначают химиотерапию.
Помимо изменений в плаценте, изменения в плодных оболочках и пуповине тоже могут быть проявлением как нормы, так и ненормы. При обнаружении любых отклонений в развитии плода необходимо принимать решение о сохранении беременности или ее прерывании, учитывая срок беременность и жизнеспособность плода вне материнского организма. Если плод развивается нормально, без отставания в росте, то такую беременность можно наблюдать вплоть до родов.
Возвращаясь к вопросу плацентарной недостаточности, хочу затронуть современную точку зрения на биохимические показатели функции плаценты, которыми до сих пор пользуются некоторые врачи постсоветских стран. В конце 60-х – начале 70-х годов в ряде стран проводили измерение уровня женского гормона – эстриола, и предполагали, что у женщин с низким уровнем этого гормона шанс выносить и родить ребенка значительно ниже, чем с нормальным уровнем этого гормона. Однако, как показа практика, этот вид диагностики обладал невысокой чувствительностью в отношении большинства осложнений беременности, то есть при ряде серьезных акушерских проблем показатели уровня эстриола были в норме. Кроме того, оказалось, что у женщин с нормальным протеканием беременности и нормальным ее исходом тоже может быть низкий уровень эстриола. От уровня эстриола протекание и исход беременности не зависит. Поэтому этот вид анализа потерял практическую ценность.
Чуть позже начали определять другой гормон – плацентарный лактоген, однако и в этом направлении данные получили весьма противоречивые и несущественные. Оказалось, что клинические исследования по определению связи между уровнем лактогена и исходом беременности проводились весьма хаотично, с большими погрешностями. Кроме того, оказалось, что отклонения уровеней лактогена от нормы были у одинакового количества женщин, как в группе повышенного риска, так и в группе без риска. Исход беременностей высокого риска приняли во внимание, и отсюда возникло предположение о связи уровня лактогена с плохим прогнозом беременности. А вот исход беременности в других группах (низкого риска и контрольной) упустили, что с научной точки зрения сводит практическую ценность такого клинического исследования к нулю. К сожалению, до сих пор некоторые врачи в постсоветских странах пользуются определением биохимических маркеров крови с целью определения функции плаценты, в то время как за рубежом этот вид диагностики ушел в прошлое.
То же самое можно сказать об увлечении наших врачей определением «гормонального зеркала» беременной женщины по изучению цитологических (клеточных) мазков с поверхности шейки матки и влагалища. Для зарубежных врачей такое определение гормонального уровня стало историей, и, проще говоря, зачем гадать по клеткам, когда в крови можно определить уровни всех необходимых гормонов и других веществ? Но за всеми биохимическими анализами кроется еще одна правда – они слишком дорогостоящие как для бюджета лечебного учреждения, так и для беременной женщины (зависит от того, с чьего кармана идет оплата), а в отношении прогноза беременности – малоинформативны.
Таким образом, когда речь идет о плаценте и ее функции, всегда важно смотреть на «конечный результат» ее воздействия – плод. Еще раз напомню, что лечения плаценты, ее «омолаживания», не существует, а все то, что назначают врачи советского и постсоветского образования является данью старых догматических традиций и перестраховкой. Можно лечить заболевание матери, можно в некоторых случаях (редких случаях) лечить заболевания плода, но подход должен быть индивидуальным и зависеть от вида заболевания и наличия в арсенале акушерства соответствующих лекарственных препаратов.
Поделиться ссылкой:
- Нажмите, чтобы поделиться в WhatsApp (Открывается в новом окне)
- Нажмите, чтобы поделиться в Telegram (Открывается в новом окне)
- Нажмите здесь, чтобы поделиться контентом на Facebook. (Открывается в новом окне)
- Нажмите, чтобы поделиться на Twitter (Открывается в новом окне)
- Нажмите, чтобы поделиться в Skype (Открывается в новом окне)
- Послать это другу (Открывается в новом окне)
- Нажмите для печати (Открывается в новом окне)
По
Почему плацента стареет слишком рано?
Если диагностируется старая плацента при беременности, это может быть связано с разными факторами.
Гипертония
Гестационная гипертония, то есть повышение давления в период беременности очень часто связано с функцией плаценты. В силу разнообразных причин в детском месте формируются неполноценные сосуды, а это оказывает влияние как на состояние плода, так и на здоровье женщины. Как следствие, у будущей мамы развиваются отеки, повышенное давление, иногда, в тяжелых случаях, преэклампсия. Ребенок, развиваясь в утробе, из-за неполноценных сосудов не получает достаточно кислорода. Как следствие, плаценте приходится «работать» на полную мощность, из-за чего она стареет раньше времени.
Заражение инфекциями
Если будущая мама заболевает любым инфекционным недугом, то плацентарная ткань работает более активно. Она обеспечивает фильтрацию крови матери от вирусов, пропускает большее количество кислорода и антитела к малышу, чтобы активизировать борьбу с заболеванием. Как следствие, ее созревание и, соответственно, старение ускоряется.
Употребление чрезмерного количества кальция
Отложения кальция – один из основных признаков старения детского места. Чем ближе к завершению беременности, тем больше кальцинатов определяется в плаценте. И если в организм женщины постоянно поступает большое количество этого микроэлемента, то постепенно кальций замещает плацентарную ткань, что провоцирует ее активное преждевременное старение. Подобное часто имеет место, если беременная бесконтрольно принимает витаминные препараты.
Как происходит созревание?
Формирование органа начинается на 6-8 день после зачатия, когда оплодотворенная яйцеклетка прикрепляется к стенке матки и ворсинки хориона врастают в ткани эндометрия. В норме процесс плацентации занимает около 12-14 недель. Окончательную форму детское место принимает ближе к 20 неделе гестации и с этого момента оно полностью обеспечивает обмен веществ между матерью и ребенком.
Активный рост плацентарных тканей наблюдается всю первую половину беременности. В этот период в них формируется множество кровеносных сосудов, а сам орган утолщается. Начиная с середины II триместра развитие детского места прекращается, его структура становится более плотной из-за появления солевых отложений. В норме орган достигает зрелости к 36 неделе гестации, после чего его функции постепенно угасают.
К чему приводит раннее созревание плаценты
Каждой будущей маме, интересующейся, чем грозит раннее созревание плаценты при беременности, важно осознать, что это явление само по себе не является угрозой для здоровья мамы и малыша. Только в том случае, если при старении отмечаются другие признаки старения плода, может отмечаться угроза здоровью. Такими признаками являются следующие проявления:
- Выраженная внутриутробная задержка развития.
- Нарушение плодово-плацентарного и маточно-плацентарного кровоснабжения.
- Наличие признаков резус-конфликта у плода.
- Выраженная гипертония у матери.
- Сахарный диабет у беременной (декомпенсированный).
Важно понимать, что даже если не отмечается преждевременное созревание плаценты 32 недели беременности или на другом сроке, то состояния, которые перечислены выше, сами по себе опасны. При таких состояниях требуется специальная терапия, а в некоторых случаях необходимо срочное родоразрешение.
Причины преждевременного созревания плаценты:
- Заболевания будущей мамы (заболевания сердечно-сосудистой системы, сахарный диабет, гипертония, инфекционные заболевания и т.д.).
- Многоплодная беременность.
- Осложнения течения беременности: резус-конфликт, гестоз, гормональные нарушения.
- Патологии расположения плаценты: низкая плацентация, предлежание, а также частичная отслойка плаценты.
- Избыток кальция в организме будущей мамы.
- Вредные привычки беременной (употребление алкоголя, наркотиков, курение).
- Прием некоторых лекарственных препаратов (лекарственные средства при беременности можно принимать только по назначению врача).
- Плохая экология окружающей среды.
Что такое несозревшая плацента и чем она опасна?
Если плацента до конца беременности не достигает 2-3 степени зрелости, она считается несозревшей. Это достаточно редкое явление, как правило, это связано с ошибками в процессе диагностики.
К примеру, если отмечается резус-конфликт мамы и плода, то детское место может «отекать». Когда проводится ультразвуковое исследование, то вследствие отечной гладкости плацента выглядит как при 0 степени зрелости. Следовательно, несозревшая плацента – это неопасное явление, но такие признаки часто могут маскировать опасные осложнения для матери и ребенка.
Нормы толщины плаценты, причины слишком низкого или высокого показателя
На протяжении 9 месяцев детское место постоянно растет и развивается, изменяется и его толщина. Прибавки незначительны — в среднем на 2 мм в неделю. Нормативные показатели выглядят так: 20-я неделя – 21,8 мм, 30-я – 30,5 мм, 36-я – 35,6 мм. В конце беременности плацента немного истончается, на 39-40 неделе ее толщина по норме составляет 34,1-33,5 мм. Проверка параметра осуществляется с помощью ультразвука.
Превышение нормативных показателей толщины детского места может быть связано с заболеваниями или неправильным образом жизни будущей матери. Изменения параметра приводят к нарушениям функционирования органа и создают определенную опасность для жизни плода.
Возможные причины такого явления:
- инфекционные заболевания;
- гестоз;
- анемия;
- резус-конфликт;
- диабет;
- курение и употребление алкоголя;
- наркотики.
Если ультразвук или допплерография показали утолщение плаценты, врач назначает пациентке препараты, стимулирующие маточно-плацентарный обмен. Они помогают купировать процесс увеличения толщины детского места и поддерживают правильное развитие легких и других органов плода. Полностью легкие ребенка созревают в 37-38 недель. При отсутствии явных угроз для здоровья ребенка врач ограничивается тщательным наблюдением за ходом беременности.
Истончение стенок плаценты медики часто связывают с гипоплазией органа (недостаточностью развития). Уменьшение толщины детского места по сравнению с нормой наблюдается у женщин, имеющих миниатюрное телосложение. Иные причины:
- инфекционные заболевания, перенесенные будущей матерью;
- гемолитическая болезнь;
- гипертония;
- атеросклероз.
Недостаточность толщины плаценты, спровоцированную болезнью, можно исправить своевременным лечением недуга. При факторах, не связанных с заболеваниями, врач назначает женщине препараты, действие которых направлено на обеспечение нормального развития плода и исключение негативных последствий для него. Вместе с исследованием параметров толщины органа особое внимание уделяется его зрелости.
Какие дополнительные способы исследования практикуются?
Для определения степени зрелости плода и плаценты и с целью диагностировать или исключить опасные состояния, практикуются дополнительные методы исследования.
УЗИ с допплером
Нельзя оценить состояние ребенка, руководствуясь информацией о степени зрелости плаценты. Поэтому именно данные, полученные при допплерографии, принято считать показателями нормальной беременности.
Данные получают вследствие отражения ультразвуковых волн от разнообразных биологических сред. Они дают возможность оценить кровообращение через плаценту. При условии, что все идет нормально, после 20 недели снижается сопротивление крови в сосудах, которые соединяют матку, плод и детское место. Благодаря стабильному сопротивлению к плоду стабильно поступает кислород и питательные вещества. Если в процессе проведения УЗИ с допплером был получен хороший результат, то опасаться не нужно, даже если при ультразвуковом исследовании плацентарная ткань выглядит старее, чем она должна быть на этот момент.
Важно учесть и то, что возможна обратная ситуация: плацентарная ткань может быть нормальной зрелости, но свои функции она может при этом выполнять не так, как нужно. Соответственно, это негативно скажется на состоянии ребенка. Поэтому важно проводить регулярные обследования.
Кардиотокография КТГ
Такой метод хорош тем, что дает возможность оценить состояние малыша в настоящее время. С помощью специальных датчиков удается уловить сердцебиение плода, подсчитать количество его шевелений, зарегистрировать, как сокращается матка. Совокупность полученных данных позволяет определить даже самые незначительные нарушения в функциях плаценты.
Если при ультразвуковом исследовании определяется преждевременное старение плацентарной ткани, то необходимо провести КТГ и допплерографию, чтобы определить состояние ребенка.
Возможные патологии
Наиболее распространенные нарушения:
- несоответствие темпов развития плаценты и малыша;
- появление тромбов, препятствующих кровотоку;
- неправильное расположение органа;
- чрезмерное утолщение;
- инфаркт- прекращение кровотока по артериям;
- различные воспаления, опухоли.
Причинами этих явлений могут выступать:
- токсикоз;
- диабет;
- атеросклероз;
- инфекционные явления в организме матери;
- резус-конфликт;
- чрезмерный либо недостаточный вес женщины;
- эмоциональный стресс;
- вредные привычки;
- возраст женщины свыше 35 лет.
Важно, чтобы будущая мама на протяжении всего периода ношения ребенка следила за собственным самочувствием. Появление любых необычных симптомов – выделений из влагалища, болей, судорог, повышенной отечности должны стать сигналом для срочного обращения в наш центр.
Как приостановить процесс старения?
Если врач на основании результатов исследований сделал вывод, что плацентарная ткань стареет преждевременно, то беременные женщины, конечно же, беспокоятся по этому поводу и пытаются узнать, как ее «омолодить». Если диагностировано, старение плаценты 3 степени при беременности, или старение меньшей степени, любые попытки «омоложения» являются бессмысленными.
Каждой будущей маме нужно осознавать следующее:
- Непосредственно раннее созревание детского места не является угрожающим состоянием ни для мамы, ни для малыша.
- Если на УЗИ определено старение плацентарной ткани, необходимо провести дополнительные исследования – КТГ и допплерографию. Однако этот факт не является поводом для переживаний.
- В процессе определения зрелости детского места ошибки при диагностике происходят достаточно часто.
- Если в ходе дополнительных исследований определены нормальные показатели сердцебиения плода и плацентарного кровотока, то будущей маме нет повода беспокоиться о старении последа.
- При условии, что по допплерографии и КТГ определена выраженная гипоксия плода, то обязательно проводится наблюдение за состоянием беременной и ребенка. Врач принимает решение о лечении, либо экстренном родоразрешении.
- Не существует лекарственных препаратов или методов, позволяющих замедлить процесс старения плацентарной ткани.
- В настоящее время нет доказательной базы по поводу применения с этой целью средств Курантил, Актовегин, Пентоксифиллин, поливитаминных комплексов и др.
Что делать, если определяется преждевременное созревание плаценты?
Если при проведении ультразвукового исследования врач заподозрил преждевременное старение плаценты, в первую очередь необходимо успокоиться, так как раннее созревание плаценты, как мы уже отмечали, не угрожает жизни и здоровью будущей мамы и ребенка. Но помните, что показано дообследование (ультразвуковое исследование с допплером, КТГ), если все в пределах нормы, то повода для волнения нет.
В этом случае рекомендуется:
- гулять на свежем воздухе;
- лечение хронических и инфекционных заболеваний;
- правильно и рационально питаться;
- избегать стрессов;
- исключить серьезные физические нагрузки;
- отказаться от вредных привычек.
Если по результатам УЗИ с допплером и КТГ определяется гипоксия плода, требуется тщательное наблюдение и лечение причины, иногда необходимо экстренное родоразрешение. Не существует лекарственных препаратов, которые могут замедлить старение плаценты. Препараты, которые чаще всего назначаются при преждевременном созревании плаценты (актовегин, курантил, поливитамины и другие лекарственные средства), не имеют четкой доказательной базы.
Как предупредить раннее старение плаценты?
Чтобы предупредить такие проявления, женщина должна очень тщательно подходить к планированию беременности и к образу жизни в процессе вынашивания малыша. Важно практиковать следующие меры профилактики:
- планировать беременность;
- не употреблять спиртного и не курить;
- практиковать умеренные физические нагрузки;
- гулять на свежем воздухе;
- вовремя проводить скрининги, КТГ, допплерографию;
- принимать Фолиевую кислоту;
- при анемии пить препараты железа;
- стараться избегать скоплений людей, чтобы не допустить заражения инфекционными болезнями.
Если женщину одолевает беспокойство по поводу тех или иных показателей, полученных в ходе обследования, ей нужно обязательно обратиться за дополнительной консультацией к врачу. Возможно, он назначит дополнительные обследования.