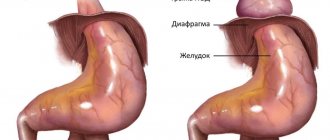
Дисфагия относится к патологиям пищевода и гортани. При данном состоянии глотание жидкости и пищи затруднено или невозможно. Причинами могут выступать как нарушения в работе различных органов, так и заболевания невралгического характера. Для постановки диагноза необходимо тщательное обследование, а терапевтические мероприятия подбираются индивидуально для каждого пациента.
Без внимания патологию оставлять нельзя, так как без помощи врачей не обойтись. Врачи круглосуточной Юсуповской больницы специализируются на данной патологии, и успешно справляются с дисфагией любой степени тяжести.
Причины дисфагии
Болезнь может возникнуть как на фоне генетических, так и приобретённых патологий. Наиболее частая причина дисфагии — патологические процессы в пищеводе, ротоглоточной полости, сердце и головном мозге. К распространённым факторам, вызвавшим болезнь, специалисты относят:
- Злокачественные или доброкачественные новообразования в ротоглотке (опухоли);
- Воспалительные болезни пищевода и его слизистой оболочки;
- Рак пищевода или желудка;
- Гнойно-воспалительные процессы в ротоглотке (ангина, абсцесс и прочее);
- Дивертикулы пищевода (выпячивание его стенок);
- Полный или неполный паралич мышц глотки;
- Различные травмы пищевода (ножевые и пулевые ранения);
- Травмы из-за попадания острых инородных предметов в пищевод;
- Отёк Квинке на фоне тяжёлой аллергии;
- Увеличение сердца после ишемической болезни, инфаркта, сердечной недостаточности;
- Хроническое заболевание, сопровождающееся забросом кислого содержимого желудка в пищевод;
- Атеросклеротическое поражение сосудистой системы головного мозга;
- Сужение пищевода различной этиологии;
- Множественная системная атрофия (гибель определённых групп нервных клеток);
- Аневризма аорты (выпячивание стенки определённого участка аорты);
- Острая почечная или печёночная недостаточность;
- Тяжёлые болезни мышц, сосудистой системы и кожи (дерматомиозит);
- Травмы головного мозга или шейного отдела позвоночника;
- Грыжа пищеводного отверстия диафрагмы;
- Гипертоническая болезнь тяжёлой формы (с поражением «органов-мишеней»);
- Нарушения мозгового кровообращения;
- Системная красная волчанка, поражающая почки, опорно-двигательный аппарат и прочие органы;
- Варикозное расширение вен в области пищевода;
- Химические ожоги пищевода (кислота, щелочь);
- Системная склеродермия (аутоиммунная болезнь соединительной ткани).
Нередко дисфагию вызывает тяжёлое токсикоинфекционное заболевание (ботулизм), болезнь Паркинсона (дрожательный паралич), энцефалит и нервно-мышечные болезни (полимиозит, миастения и прочие). В детском возрасте дисфагия чаще всего возникает при ДЦП (детский церебральный паралич).
Каждой болезни присваивается код по МКБ 10 (Международной классификации болезней). Дисфагия имеет кодировку R13 и относится к патологиям, связанным к затруднённому глотанию.
К большой группе риска относятся дети с параличом четырёх конечностей, атетозом (судороги), врождённой патологией мозга, пищевода и глотки, а также пожилые люди с тяжёлыми хроническими заболеваниями.
Классификация
Патология различается в зависимости от локализации очагов поражения, вида и степени тяжести. В медицинской практике классификация дисфагии следующая:
По месту локализации
- Ротоглоточная (орофарингеальная) — делится на оральную, глоточную и дисфагию перстнеглоточного отверстия. Очаги поражения локализуются в области ротоглотки. Пищевой комок с затруднением перемещается из глотки в пищевод. При попытке глотания пациент может подавиться, а содержимое при этом попадает в полость носа или трахею. Возникает орофарингеальная дисфагия из-за расстройства нервно-мышечной связи.
- Пищеводная — поражает дистальный (нижнюю) зону пищевода, а затруднённое глотание возникает в области шейного отдела. Симптомы похожи на ротоглоточную форму. Поэтому точный диагноз может определить только врач в ходе обследования пациента.
- Крикофарингеальная дискоординация — при этой болезни нарушается сокращение определённых волокон, что приводит к проблемам с расслаблением перстневидно-глоточной мышцы. Это часто вызывает выпячиванию стенок пищевода и развитию патологических процессов в лёгких.
По виду
- Парадоксальная — характеризуется затруднённым глотанием, при этом твёрдая пища проходит лучше, чем жидкая. Чаще всего возникает на фоне болезней пищевода. При опухолевых новообразованиях пациенты сначала отказываются от твёрдой пищи, затем от каш и супов, а потом от напитков. Иногда парадоксальная дисфагия ослабевает или даже исчезает, но стадия ложной ремиссии кратковременна. Спустя некоторое время, болезнь вновь даёт о себе знать.
- Сидеропеническая — дистрофическое изменение слизистых оболочек пищевода. Чаще всего это последствие дефицита железа и питательных веществ в организме человека. Имеет генетический или приобретённый характер. Нехватка железа вызывает нарушение выработки окислительных элементов, что приводит к патологиям мышц, отвечающих за глотание.
- Нейрогенная — обусловлена нарушением нервной системы и характеризуется затруднённым формированием пищевого комка в полости рта или непроходимостью пищи по пищеводу. Самые распространённые факторы, вызывающие нейрогенную дисфагию — обширный ишемический или геморрагический инсульт и серьёзные черепно-мозговые травмы.
- Психогенная — при возникновении патологии во время еды пациент ощущает «ком» в горле или болевые ощущения в области грудной клетки. Кроме нарушений глотательных функций, отмечается сильная изжога. Причиной появления патологического состояния становятся частые стрессы и нервные перенапряжения.
По причине возникновения
- Функциональная — ещё её называют нервная дисфагия. Частые причины возникновения — расстройство пищевода, которое стало следствием тяжёлого нарушения нервной системы. При патологии пациенту трудно глотать пищу, нередко нарушается дыхание. В детском возрасте болезнь сопровождается потерей аппетита, нарушением сна и рвотой.
- Органическая — последствие различных заболеваний, которые способствуют поражения ротоглотки или пищевода.
Кроме этого, дисфагия подразделяется ещё от формы течения — прогрессирующая и хроническая. Во втором случае симптоматика время от времени ослабевает и возникает в период обострения патологического процесса. Диагностируется хроническая форма из-за осложнений прогрессирующей.
Дисфагия / Всемирная гастроэнтерологическая организация (WGO). Практическое руководство. 2004.
Дисфагия
Практическое руководство OMGE
Январь 2004 года: окончательная версия
Авторы обзора
- J.R. Malagelada
- F. Bazzoli
- A. Elewaut
- M. Fried
- J.H. Krabshuis
- G. Lindferg
- P. Malfertheiner
- G. Sharma
- N. Vakil
1. Определение
Дисфагия рассматривается как затруднение у какого-либо лица в начале глотания (обычно определяется как ротоглоточная дисфагия), либо как ощущение наличия препятствия прохождению пищи или жидкости от рта до желудка (обычно определяется как пищеводная дисфагия).
Дисфагия таким образом является ощущением наличия препятствия нормальному прохождению проглатываемой пищи.
2. Вступление и главные пункты
Глотание является процессом, который регулируется центром глотания, находящимся в продолговатом мозгу, а в средней и дистальной части пищевода мощным автономным перистальтическим рефлексом, который координируется кишечной нервной системой, расположенной в стенке пищевода. Расположенный ниже рисунок показывает физиологические механизмы, вовлеченные в разные фазы глотания.
Фазы этапов глотания
| Ротовая фаза |
| Рото-глоточная фаза |
| Пищеводная фаза |
Заключение о локализации дисфагии должно быть сделано на основании жалоб пациента; поражение будет находиться либо в том месте, на которое указывает по своим ощущениям пациент , либо ниже указанной локализации.
Одинаково важно выяснить после принятия какой пищи (твердой, жидкой или той и другой) возникает дисфагия, является она постоянной или перемежающейся. Важным также является определение продолжительности симптомов.
Хотя они часто могут возникнуть вместе, важно исключить одинофагию (болезненное проглатывание). И наконец, основанная на выявлении и анализе симптомов дифференциальная диагностика должна исключить наличие Globus hystericus (ощущение комка в глотке), cдавления грудной клетки, затрудненного дыхания и фагофобии (боязни глотания).
Главные пункты для рассмотрения в истории болезни:
- Локализация
- Характер пищи и/или жидкости
- Постоянность или прерывистость симптомов
- Длительность возникновения симптомов
Опорные пункты: является дисфагия рото-глоточной или пищеводной? Такое заключение можно сделать с уверенностью на основании очень тщательного обследования, которое обеспечивает возможность точной оценки типа дисфагии (рото-глоточная дисфагия по сравнению с пищеводной встречается в 80 – 85% случаев).
2.1 Ротоглоточная дисфагия – главные проявления
Ротоглоточная дисфагия может также быть названа «высокой» дисфагией, если она имеет отношение к полости рта или глотке.
Пациенты имеют затруднение в начале глотания и они обычно указывают на шейную область, как на локализацию этого затруднения.
Следующие сопутствующие симптомы:
- Трудности в начале глотания
- Носовая регургитация
- Кашель
- Носовая речь
- Ослабленный кашлевой рефлекс
- Приступ удушья
- Дизартрия или диплопия (могут сопровождать неврологические нарушения, которые вызывают ротоглоточную дисфагию)
- Дурной запах изо рта может иметься у пациентов с содержащим остаточные пищевые массы большим дивертикулом Ценкера, а также с прогрессирующей ахалазией или длительно существующей обструкцией просвета, приводящей к скоплению разлагающейся пищи.
Точный диагноз может быть установлен после того, как выяснены неврологические нарушения, сопровождающие ротоглоточную дисфагию, это могут быть:
- Гемипарез, возникший вследствие перенесенного ОНМК
- Птоз век
- Признаки миастении беременных (слабость к концу дня)
- Болезнь Паркинсона
- Другие неврологические заболевания, включая шейную дистонию, шейный гиперостоз, порок развития Арнольда – Киари (смещение головного мозга в каудальном направлении и ущемление его в большом затылочном отверстии)
- Выявление специфического уменьшения количества мозговых нервов, участвующих в регуляции глотании, может также способствовать точному определению причины ротоглоточных нарушений при постановке диагноза.
2.2 Пищеводная дисфагия – главные проявления
Пищеводная дисфагия может быть названа «нижней» дисфагией, так как она преимущественно локализуется в дистальном отделе пищевода, хотя и необходимо отметить, что некоторые пациенты с пищеводной дисфагией, такой как ахалазия, могут жаловаться на затруднения глотания в шейном отделе пищевода, что имитирует ротоглоточную дисфагию.
- Дисфагия, которая возникает в равной степени как после принятия твердой, так и жидкой пищи, часто вызывает подозрение на наличие двигательных расстройств пищевода. Такое подозрение усиливается в тех случаях, когда интермиттирующая дисфагия при приеме как твердой так и жидкой пищи сопровождается болями в груди.
- Дисфагия, которая проявляется только при приеме твердой, но никогда жидкой пищи, предполагает возможность механической обструкции со стенозом просвета <15 мм. В случае прогрессирования заболевания необходимо принять во внимание возможность развития пептической стриктуры или карциномы. При этом следует иметь в виду, что у пациентов с пептической стриктурой имеется длительная изжога, но никогда не бывает потери веса. В противоположность этому, пациенты с раком пищевода – это люди старшего возраста с выраженной потерей веса.
Физическое обследование пациентов с пищеводной дисфагией обычно имеет ограниченную ценность, хотя шейная / супраклавикулярная лимфаденопатия может быть выявлена у пациентов с раком пищевода. Кроме того, у некоторых пациентов со склеродермией и вторичными пептическими стриктурами может иметь место СREST– синдром (кальциноз, болезнь Рейно, нарушение перистальтики пищевода, склеродактилия, наличие телеангиоэктазий ).
Запах изо рта может навести на мысль о наличии ахалазии или длительно существующей обструкции с накоплением медленно разлагающихся остатков пищи в просвете пищевода.
3. Тяжесть заболевания и эпидемиология
Дисфагия встречается часто. Так например, случаи дисфагии при оказании срочной медицинской помощи могут достигать высокой цифры в 33%, а анализ данных об оказании помощи на дому показывает, что 30 — 40% больных имеют нарушения глотания, которые приводят к большому количеству аспирационных осложнений.
С другой стороны эпидемиологические данные не могут обеспечить глобального представления, поскольку количество основных заболеваний, которые могут вызвать дисфагию, значительно разнится между Западной Европой, Северной Америкой, Южной Азией, Ближним Востоком и Африкой. Кроме того, количество заболеваний сильно разнится в зависимости от возраста пациентов. Следует также помнить о том, что спектр нарушений при дисфагии детей отличается от такового в старшем возрасте. Таким образом, только аппроксимация возможна в глобальном масштабе. Обычно дисфагия возникает в любом возрасте, но преобладание увеличивается с возрастом.
У молодых пациентов дисфагия часто сопутствует заболеваниям головы и шеи, так же как и раку горла и полости рта. Частота опухолей различается по странам. Так например, в то время как в США преобладающим видом рака пищевода является аденокарцинома, в Индии и Китае преобладает плоскоклеточный рак. Аналогичным образом коррозийная стриктура пищевода (у индивидуумов, принявших коррозийные агенты с суицидальной целью) и туберкулез также могут быть важными причинами дисфагии в странах, не относящихся к Западному миру.
4. Причины дисфагии
Для того, чтобы установить этиологию дисфагии полезно следовать той классификации, которая предназначена для оценки симптомов, т.е. той классификации, которая позволяет выявить отличия между заболеваниями, наиболее часто поражающими глотку и проксимальный отдел пищевода (ротоглоточная или «верхняя» дисфагия) и заболеваниями, которые чаще всего поражают тело пищевода и пищеводножелудочное соединение (пищеводная или «нижняя» дисфагия). Однако, следует иметь ввиду тот факт, что многие расстройства частично совпадают и они могут быть причиной как ротоглоточой, так и пищеводной дисфагии. Тщательное изучение истории болезни, включающее оценку проводимого лечения, очень важно, поскольку лекарственные препараты могут быть вовлечены в патогенез дисфагии.
4.1 Ротоглоточная дисфагия
У молодых пациентов ротоглоточная дисфагия чаще всего возникает вследствие воспалительных заболеваний мышц, наличия мембран и кольцевидных образований. У людей старшего возраста причиной этого вид дисфагии чаще всего бывают расстройства центральной нервной системы, включая инсульт, болезнь Паркинсона и деменцию. Как правило необходимо провести дифференцировку между механическими проблемам и нарушениями нейромышечной сократимости, как указано ниже.
4.1.1. Механические и обструктивные причины
- Инфекции (в том числе ретроперитонеальные абсцессы)
- Тиреомегалия
- Лимфоденопатия
- Дивертикул Ценкера (при наличии маленького дивертикула причиной может служить дисфункция верхнего пищеводного сфинктера)
- Снижение растяжимости мышц (миозит, фиброз)
- Злокачественное поражение головы и шеи
- Шейные остеофиты (редко)
- Ротоглоточная малигнизация и неоплазмы (редко)
4.1.2. Нейромышечные расстройства
- Заболевания центральной нервной системы, такие как инсульт
- Контрактильные расстройства, такие как крикофарингеальный спазм (дисфункция верхнего пищеводного сфинктера) или миастения беременных, окулофарингеальная мышечная дистрофия и др.
Постинсультная дисфагия выявляется почти в 50% случаев. Тяжесть дисфагии тесно коррелирует с тяжестью инсульта. У 50% пациентов с болезнью Паркинсона проявляется ряд симптомов, согласующихся с ротоглоточой дисфагией и почти у 95% нарушения выявляются при проведении видео – эзофагографии. Клинически выраженная дисфагия может выявиться на ранних стадиях болезни Паркинсона, но гораздо чаще – на поздних.
4.1.3. Другие причины
- Неправильное расположение зубов
- Язвы полости рта
- Ксеростомия
- Длительное применение пеницилламина
4.2. Пищеводная дисфагия
Наиболее часто причиной дисфагии являются три типа причин:
- Поражение слизистой, которое приводят к сужению просвета вследствие воспаления, фиброза или роста опухоли
- Болезни средостения, которые приводят к обструкции пищевода путем прямой инвазии или посредством увеличения лимфатических узлов
- Нейромышечные заболевания, поражающие гладкие мышцы пищевода и его иннервацию, нарушающие перистальтику либо работу нижнего пищеводного сфинктера, или то и другое.
Таблица 1. Наиболее частые причины пищеводной дисфагии
| Инородные тела в просвете пищевода (обычно служат причиной острой дисфагии) |
Поражение слизистой
|
Болезни средостения
|
Заболевания, поражающие гладкую мускулатуру и ее иннервацию
|
5. Клиническая диагноз
5.1 Введение
Точное обследование, принимающее во внимание все ключевые диагностические элементы очень важно и часто позволяет поставить диагноз с полной определенностью. Очень важно точно определить локализацию того места, в котором пациент ощущает затруднения глотания (ротоглоточная или пищеводная дисфагия).
5.2 Диагностика и лечебные мероприятия при ротоглоточной дисфагии.
Хронометрированный тест с проглатыванием воды является недорогим и потенциально применимым скрининговым тестом, дополняющим данные, полученные при изучении анамнеза и проведении клинического обследования.
Проведение теста заключается в том, что пациент выпивает 150 мл воды из стакана так быстро, как только может, при этом обследующий регистрирует время и количество глотков. На основе этих данных может быть рассчитана скорость проглатывания и средний объем глотка. Сообщается , что этот тест имеет прогностическую точность для идентификации дисфагии >95%. Данный тест может быть дополнен «пищевым тестом» с использованием небольшого кусочка пудинга, который помещают на спинку языка (6).
В то время как тест с проглатыванием воды может быть использован для установления диагноза дисфагии, он не пригоден для выявления аспирации в 20–40% случаев, когда следует за рентгеноскопией, поскольку кашлевой рефлекс отсутствует. Более специфичными и надежными тестами для оценки дисфагии должны рассматриваться такие тесты, которые зависят от характеристик пациента и выраженности его/ее жалоб. В этом отношении надо отметить, что рентгеноскопическое исследование процесса проглатывания (известное также как «модифицированное рентгенологическое исследование с контрастом») является золотым стандартом в диагностике ротопищеводной дисфагии, а назоэндоскопия является золотым стандартом для оценки морфологических причин дисфагии (7,8,9). Рентгеноскопическое исследование может быть применено для телетрансляции по Интернету, что облегчает интерпретацию исследования в отдаленных местах (10). Ренгеноскопическое исследование может также помочь в предотвращении риска развития аспирационной пневмонии (11).
Приведенный ниже алгоритм дает указания для проведения более сложных тестов и процедур, необходимых для проведения диагностических исследований, необходимых для выбора специфической терапии.
Алгоритм 1. Оценка и методы лечения ротопищеводной дисфагии
5.3 Диагностика и методы лечения пищеводной дисфагии
5.3.1. История болезни должна быть рассмотрена прежде всего
Главная задача в случае пищеводной дисфагии – исключить злокачественный процесс. История развития заболевания может дать ключи в этом отношении, злокачественность можно предположить, если:
- Продолжительность заболевания короткая (< 4 месяцев)
- Болезнь прогрессирует
- Дисфагия проявляется больше при принятии твердой, а не жидкой пищи
- Имеется потеря веса
В большей степени возможна ахалазия, если:
- Дисфагия имеет место как после принятия твердой, так и жидкой пищи
- Проблема существует много лет
- Отсутствует потеря веса
В отношении выбора диагностических тестов имеются некоторые разногласия , которые касаются выбора первоочередного метода обследования – либо эндоскопии, либо глотание бария.
5.3.2. Барий – контрастная эзофагограмма (глотание бария)
Бариевая эзофагограмма — проводится в положении лежа на правом боку – позволяет выявить нерегулярности просвета пищевода и идентифицировать участки обструкции, места поражения тканей и колец. Исследование с помощью бария ротоглотки и пищевода в период проглатывания является наиболее приемлемым начальным тестом; оно может оказаться полезным для выявления ахалазии и диффузного спазма пищевода, хотя эта патология более точно может быть диагносцирована с помощью манометрии. Такое исследование может быть проведено с помощью бариевой таблетки, которая позволяет выявить даже незначительные стриктуры. Исследование пищевода при проглатывании таблетки бария может также быть полезным у пациентов с дисфагией в тех случаях, когда результаты эндоскопии оказались негативными.
5.3.3. Эндоскопическое исследование
Эндоскопия проводится с помощью фиброоптического эндоскопа, проводимого через рот в желудок с детальной визуализацией верхних отделов желудочно-кишечного тракта. Процесс введения эндоскопа в полость желудка очень важен для исключения псевдоахалазии, связанной с опухолью пищеводно-желудочного соединения.
Ниже приводится алгоритм принятия решения.
5.3.3. Другие диагностические тесты
- Пищеводная манометрия
Этот диагностический метод менее доступен, чем рентгенологическое исследование с контрастом/исследование с барием и эндоскопия, однако может быть полезным в отдельных случаях. Метод основан на измерении давления в просвете пищевода с использованием твердой или гидравлической измерительной аппаратуры. Манометрия показана для применения в тех случаях, когда предполагается, что причина дисфагии пищевода не может быть выявлена ни с помощью рентгенологического исследования, ни при проведении эндоскопии, и была проведена адекватная антирефлюксная терапия (с излечением эзофагита, что выявляется при проведении эндоскопии).
Тремя главными причинами дисфагии, которые можно выявить с помощью манометрии являются: ахалазия, склеродермия (неэффективная перистальтика пищевода) и спазм пищевода.
- Радионуклидная сцинтиграфия пищевода.
Пациент проглатывает жидкость, содержащую радиоактивную метку (например, воду, смешанную с Технецием 99 и коллоидной серой) и затем производится измерение радиоактивности пищевода. У пациентов с нарушением сократимости пищевода типичным является замедление выхода радиоактивной метки из пищевода. Эта техника первоначально использовалась в исследовательских целях, но в настоящее время уже начинает использоваться в клинических целях в некоторых специализированных институтах.
6. Выбор лечения
6.1. Ротоглоточная дисфагия
Существует несколько методов лечения ротоглоточной дисфагии, поскольку неврологические и нейромышечные расстройства, которые приводят к появлению дисфагии, крайне редко могут быть излечены с помощью лекарственных препаратов или хирургической операции. Заметными исключениями являются методы лечения болезни Паркинсона и миастении. Приемы лечения осложнений имеют очень большое значение. В этом отношении выявление риска аспирации является ключевым элементом при выборе метода лечения.
Питание и диета
Изменение диеты с переходом на мягкую пищу и выбор определенной позы при ее приеме оказываются полезными. Ротовое питание лучше других видов получения пищи, если оно возможно. Изменение консистенции пищи до густой жидкости и мягкая пища приведут к значительным изменениям (12). Внимание должно уделяться контролю пищи и потребностям питания (риск дегидратации). Добавление лимонной кислоты в пищу улучшает глотательные рефлексы возможно за счет улучшения вкуса и стимуляции кислотой (13). Дополнительное назначение ингибитора ангиотензин – превращающего фактора для облегчения кашлевого рефлекса может также оказаться полезным (14).
В случае наличия высокого риска аспирации или когда прием пищи через рот не обеспечивает адекватного питания должно быть рассмотрены альтернативные методы пищевой поддержки. Мягкая трубка для введения пищи с достаточным внутренним диаметром может быть проведена вниз под рентгеновским контролем. Питающая гастростома после инсульта уменьшает смертность и улучшает алиментарный статус в сравнении с ротожелудочным способом питания. Чрескожная эндоскопическая гастростомия позволяет провести гастростомическую трубку в желудок через чрескожный вход в брюшную полость под контролем эндоскописта и при возможности ее выполнения является более предпочтительной по сравнению с хирургической гастростомией. Вероятность того, что питающая трубка когда – то может быть удалена очень мала у больных пожилого возраста, страдающих двусторонним инсультом или у которых при первичном рентгеноскопическом исследовании имела место аспирация (15).
Хирургические методы лечения направлены на облегчение спастических случаев дисфагии, так крикофарингеальная миотомия может быть успешной почти в 60% случаев, однако эффективность ее применения остается спорной (16). С другой стороны, удаление механического препятствия, такого как большой, сдавливающий окружающие ткани дивертикул Ценкера, часто помогает.
Переобучение глотанию
Различная техника глотательной терапии разрабатывается для того, чтобы облегчить нарушенное глотание. Она включает: укрепляющие упражнения, стимуляцию биологической обратной связи, термальную и вкусовую стимуляцию.
6.2. Пищеводная дисфагия
В расположенной ниже таблице 2 представлен список методов лечения пищеводной дисфагии, который может быть принят к рассмотрению.
Таблица 2.
| Состояние | Консервативное лечение | Инвазивное |
| Диффузный спазм пищевода | Нитраты, блокаторы кальциевых каналов | Серийная дилятация или продольная миотомия |
| Ахалазия | Мягкая пища, антихолинэргики, блокаторы кальциевых каналов | Дилятация, инъекция токсина ботулизма, миотомия Геллера |
| Склеродермия | Антирефлюксные препараты, системная лекарственная терапия склеродермии | Отсутствует |
| ГЭРБ | Антирефлюксные препараты (ингибиторы протонной помпы) | Фундопликация |
| Инфекционный эзофагит | Антибиотики (нистатин, ацикловир) | Отсутствует |
| Фарингоэзофагеальный (Ценкеровский) дивертикул | Отсутствует | Эндоскопическое или наружное (традиционное) восстановление после крико-фарингеальной миотомии |
| Кольцо Шацкого | Мягкая пища | Дилятация |
6.2.1. Пептическая стриктура
Пептическая стриктура обычна является результатом гастроэзофагеальной рефлюксной болезни (ГЭРБ), она может быть вызвана некоторыми лекарственными препаратами.
При дифференциальной диагностике необходимо исключить:
- каустическую стриктуру после проглатывания разъедающего вещества
- стриктуру, вызванную лекарственным препаратом
- постоперационную стриктуру
- грибковую стриктуру
После подтверждающей эндоскопии в качестве метода выбора проводится дилатация, ее методика приводится ниже.
Пищеводные стриктуры должны быть дилятированы в энергичной манере с помощью эластичных бужей Савари или баллонами. Выбор типа дилататора должен основываться на опыте его использования в данном институте и опыте оператора, а также удобстве его применения, поскольку литературные данные не дают возможность выявить преимущество одного типа дилататора над другим.
Если дилатация выполняется с помощью бужей, то диаметр первого бужа должен быть примерно равным выявленному диаметру стриктуры. Увеличение диаметра вводимых бужей осуществляют до того момента, пока сопротивление введению не достигнет величины при первом введении, после чего в течение одной процедуры дополнительно можно ввести еще два последующих бужа. Если же используется баллонный дилататор, то первоначальный дилатация должна быть ограничена диаметром не более 45F. Кажется, что степень начальной дилатации стриктуры не влияет ни на рецидив, ни на необходимость проведения повторной дилатации, поэтому концепция агрессивной дилатации для предотвращения рецидива находит слабую поддержку. Степень дилатации у каждого пациента должна базироваться на учете реакций пациента на проводимое лечение и на те трудности, которые возникают при проведении дилатации. Опыт показывает, что у большинства пациентов хорошее облегчение дисфагии достигается при диаметре между 40F и 45F. Стриктуры как правило не должны расширяться до диаметра сверх 60F.
Энергичная антирефлюксная терапия с использованием ингибиторов протонной помпы или фундопликации улучшает течение дисфагии и снижает необходимость в последующей дилатации пищевода у больных с пептическими стриктурами пищевода. У пациентов со стойким течением дисфагии или в случаях рецидива заболевания после впервые проведенных дилатации и антирефлюксной терапии, перед повторной дилатацией необходимо эндоскопически подтвердить излечение рефлюкс-эзофагита. В случае получения положительного эффекта лечения необходимость в проведении последующей дилатации решается эмпирически. Тех пациентов, у которых после дилатации наступило только кратковременное облегчение, можно обучить технике самобужирования. При наличии рефрактерных стриктур может быть рассмотрена попытка введения в стриктуры гормонов. В редких случаях при наличии истинных рефрактерных стриктур требуется проведение резекции пищевода и его реконструкции. В исключительных случаях при наличии доброкачественных стриктур может быть рекомендовано эндолюминальное протезирование (17). Риск перфорации составляет около 0,5%. В случаях явной перфорации обычно возникают показания к проведению хирургического лечения.
Ниже приведен алгоритм для выбора метода лечения.
Медикаментозная терапия нитратами или блокаторами кальциевых каналов часто неэффективна или плохо переносится. Инъекции токсина ботулизма могут быть применены в качестве начальной терапии у пациентов с низким риском проведения хирургического лечения в тех случаях, когда имеется подозрение на то, что лекарственная терапия или бужирование будут ими плохо переносится. Инъекции токсина ботулизма являются безопасной процедурой, которая может индуцировать состояние ремиссии по крайней мере в течение 6 месяцев примерно у 2/3 больных ахалазией. Однако, большинство пациентов будет нуждаться в проведении повторных инъекций для поддержания ремиссии и только у 2/3 пациентов с ремиссией в 6 месяцев ремиссия продлится до 1 года, несмотря на повторные инъекции токсина. В тех случаях, когда такого рода лечение оказывается неэффективным, врач и пациент должны решить, насколько преимущества от применения пневматической дилятации или миотомии превосходят их риск у пожилых или ослабленных пациентов. Питающая гастростома является безопасной альтернативой пневматической дилатации и миотомии, но многие неврологически интактные пациенты считают жизнь с гастростомой неприемлемой.
7. Список литературы
- Dysphagia — ABC of the upper gastrointestinal tract. William Owen BMJ 2001;323:850-853 Pubmed-Medline
- A Technical Review on Treatment of Patients with Dysphagia caused by benign disorders of the distal esophagus Gastroenterology. 1999 Jul; 117(1): 233-54. Pubmed-Medline
- Oesophageal motility disorders Joel E Richter The Lancet ; 8 september 2001; 358/9284;823-828. Pubmed-Medline
- Current concepts expandable metal stents for the treatment of cancerous obstruction of the gastrointestinal tract Baron Todd H New England Journal of Medicine; 2001 31 May; 344 (22);1681-1687 Pubmed-Medline
- Plummer-Vinson syndrome Atmatzidis-K, Papaziogas-B, Pavlidis-T, Mirelis-Ch, Papaziogas-T. Diseases of the Esophagus 2003, 16/2 (154-157) Pubmed-Medline
- Dysphagia in patients with nasopharyngeal cancer after radiation therapy: A videofluoroscopic swallowing study. Chang-Y-C, Chen-S-Y, Lui-L-T, Wang-T-G, Wang-T-C, Hsiao-T-Y, Li-Y-W, Lien-I-N. DYSPHAGIA, 2003, Vol/Iss/Pg. 18/2 (135-143). Pubmed-Medline
- Morphological findings in dynamic swallowing studies of symptomatic patients. Scharitzer-M, Pokieser-P, Schober-E, Schima-W, Eisenhuber-E, Stadler-A, Memarsadeghi-M, Partik-B, Lechner-G, Ekberg-O. M. Scharitzer European Radiology EUR-RADIOL, 01 MAY 2002, 12/5 1139-1144). Pubmed-Medline
- Visualization of swallowing using real-time true FISP MR fluoroscopy. Barkhausen-J, Goyen-M, von-Winterfeld-F, Lauenstein-T, Debatin-J-F European Radiology 01 JAN 2002, 12/1 (129-133). Pubmed-Medline
- Early assessments of dysphagia and aspiration risk in acute stroke patients. Ramsey-D-J-C, Smithard-D-G, Kalra-L. Stroke 01 MAY 2003, 34/5 (1252-1257). Pubmed-Medline
- Real-time remote telefluoroscopic assessment of patients with dysphagia. Perlman-A-L, Witthawaskul-W. Dysphagia 2002, 17/2 (162-167). Pubmed-Medline
- Videofluoroscopic studies of swallowing dysfunction and the relative risk of pneumonia. Pikus-L, Levine-M-S, Yang-Y-X, Rubesin-S-E, Katzka-D-A, Laufer-I,Gefter-W American Journal of Roentgenology 01 JUN 2003, 180/6 (1613-1616). Pubmed-Medline
- Tolerance of early diet textures as indicators of recovery from dysphagia after stroke. Wilkinson-T-J, Thomas-K, MacGregor-S, Tillard-G, Wyles-C, Sainsbury-R. Dysphagia , 2002, 17/3 (227-232). Pubmed-Medline
- Effect of citric acid and citric acid-sucrose mixtures on swallowing in neurogenic oropharyngeal dysphagia. Pelletier-C-A, Lawless-H-T. Dysphagia 2003, 18/4 (231-241). Pubmed-Medline
- Aspiration pneumonia and dysphagia in the elderly. Marik-P-E, Kaplan-D. Chest 01 JUL 2003, 124/1 (328-336). Pubmed-Medline
- Predictors of Feeding Gastrostomy Tube Removal in Stroke Patients With Dysphagia. Ickenstein-G-W, Kelly-P-J, Furie-K-L, Ambrosi-D, Rallis-N, Goldstein-R, Horick-N, Stein-J. Journal of Stroke and Cerebrovascular Diseases 2003, 12/4 (169-174).
- Quality of life following surgical treatment of oculopharyngeal syndrome. Gervais-M, Dorion-D. Journal of Otolaryngology 2003, 32/1(1-5). Pubmed-Medline
- Relapsing cardial stenosis after laparoscopic Nissen treated by esophageal stenting. Pouderoux-P, Verdier-E, Courtial-P, Bapin-C, Deixonne-B, Balmes-J-L. Dysphagia 2003, 18/3 (218-222) Pubmed-Medline
8. Полезные вебсайты
- Medical Position Statement on the Management of Oropharyngeal Dysphagia; Gastroenterology 1999; 116; 452-478 Link
- Diagnosis and Management of Achalasia. Practice Guideline. The American Journal of Gastroenterology; 1999; 94/12;3406-3412. Link
- ACR Appropriateness Criteria for imaging recommendations for patients with dysphagia — Radiology 2000 June; 215 (suppl) 225-230. Link
- Management of patients with stroke; III Identification and management of Dysphagia ; SIGN Guideline No 20; pilot edition november 1997; Link
- Diagnosis and treatment of swallowing disorders (dysphagia) in acute care stroke patients. (ACHPR-99-E023. Rockville: AHCPR, 1999). Link
- M. Louay Omran, Dysphagia. Link
- Clinical Use of esophageal manometry; AGA Medical Position statement; reviewed 2001. Link
- Practice guidelines for preoperative fasting and the use of pharmacologic agents to reduce the risk of pulmonary aspiration. American Society of Anesthesiologists Anesthesiology 1999 Mar;90(3):896-905. Link
9. Замечания читателей и обратная связь с ними
Приглашение к комментариям
Комитет по составлению настоящего руководства приветствует получение комментариев и предложений от читателей. Если Вы считаете, что некоторые аспекты проблемы освещены недостаточно, если Вы обладаете хорошим опытом в решении этих проблем, то поделитесь им с авторами руководства. Вместе мы сможем сделать его еще лучше!
Степени
В зависимости от присутствующей симптоматики дисфагия делится на 4 степени тяжести:
- Первая — невозможность глотать некоторые виды твёрдой пищи.
- Вторая — пациент употребляет только мягкую пищу, глотание любой твёрдой невозможно.
- Третья — на этом этапе возможно глотание только жидкой пищи.
- Четвёртая — тяжёлая форма с невозможностью сглатывания любой пищи.
Любая степень дисфагии сопровождается характерной симптоматикой и болевыми ощущениями в глотке или грудной клетке. Последняя тяжёлая стадия свойственна, как правило, онкологическому заболеванию 4 степени риска.
Любой вид дисфагии опасен для жизни пациента, поэтому обращение к врачу должно осуществляться при возникновении первой симптоматики. Если самочувствие ухудшилось внезапно в ночное время суток, не стоит откладывать визит в больницу до утра. В этом случае можно обратиться в круглосуточную Юсуповскую больницу, где будет оказана необходимая медицинская помощь.
Симптомы дисфагии
Болезнь всегда сопровождается характерной симптоматикой, которую сложно не заметить. В зависимости от локализации патологического процесса, проявления болезни может различаться:
Ротоглоточная дисфагия
Данный вид характеризуется сильным кашлевым синдромом, повышенным слюноотделением и забросом пищи в полость носоглотки. При возникновении болезни пациент не может производить полноценное сглатывание. Чтобы пища проходила по пищеводу, нужно приложить усилия.
Процесс употребления пищи достаточно болезненный и вызывает болевой синдром в ротоглотке, а также в области грудной клетки. Из-за патологического процесса теряется аппетит, что нередко приводит к истощению. Многие пациенты жалуются на осиплость и охриплость голоса.
Симптоматика практически идентична крикофарингеальной дискоординации. Разница лишь в том, что вторая разновидность болезни более опасна из-за риска возникновения патологических процессов в лёгких.
Пищеводная дисфагия
В отличие от ротоглоточного типа симптомы пищевой дисфагии отличаются, так как процесс сглатывания пищи не нарушается. Особенность этой патологии заключается в том, что затруднено прохождение жидкой и твёрдой пищи по пищеводу. Из симптоматики у пациентов наблюдается сильная изжога, болевые ощущения за грудиной и в верхней части брюшной полости.
Также для пищеводного типа характерна частая отрыжка, после которой возникает неприятный кислый привкус в полости рта. При этом нередко происходит забрасывание содержимого желудка в полость рта и глотку. Усиление регургитации (движение желудочного содержимого) происходит во время наклона тела вперёд или во время сна. Особенно, если последний приём пищи был произведён меньше, чем за 1—2 часа до сна.
Болевые ощущения во время еды уменьшаются, если пациент запивает пищу водой. При этом процесс прохождения пищевого комка облегчается. Обе патологии имеют идентичные проявления — нарушение работы ЖКТ, потеря аппетита и веса, а также депрессивное состояние из-за невозможности полноценно питаться.
Методы оценки дисфагии и профилактики аспирации у паллиативных пациентов
Портал «Про паллиатив» провел третий вебинар цикла «Врачи – врачам: основы паллиативной помощи» по теме «Методы оценки дисфагии и профилактики аспирации у паллиативных пациентов. Техника постановки назогастрального зонда». По его материалам мы подготовили статью, в которой постарались описать все проблемы с нарушением глотания у тяжелобольных пациентов.
Еще вчера вы с удовольствием ели на обед наваристый борщ и ужинали поджаристой мясной запеканкой, а сегодня у вас в буквальном смысле кусок в горло не лезет. Тело как будто «забыло» как глотать, и это ощущение вызывает сначала растерянность, а потом страх и, возможно, боль. Вам никогда не приходило в голову, что естественное умение проглотить пищу или жидкость может куда-то деться. Вы старательно пережевываете еду, бесконечно ворочаете ее во рту в надежде, что все наладится само собой. Но время идет, ваших близких начинает раздражать затянувшаяся трапеза, им кажется, что вы специально испытываете их терпение, а вы с ужасом понимаете, что процесс потребления пищи из привычного удовольствия стремительно превращается в неотвратимую пытку.
Это — дисфагия. Нарушение глотания. Синдром, известный практически каждому врачу еще с ординатуры. К счастью, большинство из них никогда не испытывали его на себе, а потому не всегда представляет, что чувствует пациент. Но дисфагия — это колоссальная психологическая травма для человека, ведь нарушаются «базовые», естественные функции, а значит от врача он ждет не только избавления от дискомфорта, но и человеческой поддержки и понимания.
Ключевые принципы и технологии нутритивной поддержки в паллиативной медицинеВрач Илья Лейдерман о том, кому необходимо проводить нутритивную поддержку, какие могут быть показания и когда стоит использовать парентеральное питание Илья Лейдерман
Симптоматическое лечение
Довольно часто дисфагия встречается у паллиативных пациентов. На фоне общего тяжелого состояния таких больных, и зачастую угнетенного состояния духа, этот симптом люди переживают особенно трудно. А значит, от врача требуются не только профессиональная помощь, но и чуткое, доброжелательное отношение, внимание к деталям, которые могут сделать жизнь пациентов немного комфортней и легче.
Об особенностях нарушения глотания у паллиативных пациентов, о том, как провести скрининг, что делать если у пациента высокий риск аспирации и как правильно ставить назогастральный зонд и зачем его нужно предварительно класть в морозилку, рассказала Варвара Николаевна Брусницына, заведующая отделением длительной респираторной поддержки и отделением паллиативной помощи №3, врач анестезиолог-реаниматолог, врач реабилитолог ГБУЗ «Московский многопрофильный центр паллиативной помощи» ДЗМ.
Степени дисфагии
Прежде всего, нужно определить, какая степень дисфагии у пациента. Различается четыре степени. Если при первой и второй пациенту может помочь правильно подобранная диета, то в случае третьей, и особенно, четвертой степени, есть уже существенный риск для жизни, а значит процесс питания должен быть организован совсем по-другому.
Схема определения риска дисфагии
1 степень — пациент испытывает трудности с глотанием только отдельных видов твердой пищи. Обычно, это замечает он сам и сам же переходит на пищу более мягкой консистенции. Например, вместо жаренной картошки или твердых овощей выбирает пюре.
При 2 степени появляется градация между мягкой и твердой пищей. Пациент совсем не может глотать твердое, даже основательно его разжевав. При попытке сделать это — поперхивается.
При 3 степени «не заходит» даже жидкая и мягкая пища. От привычного пюре пациент закашливается, ему становится тяжело дышать, иногда его лицо даже может посинеть.
4 степень — пациент не может проглотить даже собственную слюну.
Определить наличие дисфагии и ее степень можно разными способами. Во-первых, если состояние пациента позволяет, просто спросить его об этом. Обычный, человеческий разговор о том, что человек ел, произошли ли какие-то изменения в его вкусовых предпочтениях в последнее время, не только поможет быстро выявить возможные проблемы, но и улучшит психологическое состояние пациента — всем нам приятно, когда нами интересуются.
Во-вторых, будьте внимательны. За постоянной текучкой срочных дел врачу бывает сложно заметить какие-то незначительные изменения, поэтому тут основная нагрузка ложится на младший медперсонал и медсестер. Именно они замечают мельчайшие нюансы в состоянии и поведении пациентов. Например, могут отметить, что пару дней назад на кормление одного пациента уходило полчаса, а сейчас — почти два, потому что он стал слишком долго держать во рту пищу. Или обратить внимание, что другой пациент начал слишком часто закашливаться и иногда при этом синеть.
Конечно, каждый может закашляться, когда кусочек еды попадает в трахею — “не в то горло” как говорят в народе, но когда одна ложка — кашель, вторая, третья… Это уже симптомы нарушения глотания.
Как и булькающие звуки в глотке, которые иногда ошибочно принимают чуть ли не за отек легких, на самом деле свидетельствуют о тяжелой степени дисфагии.
В-третьи, существует метод определения дисфагии — скрининг. Его можно проводить не только в стационаре, но и дома у пациента. Инструкция по скринингу разработана Федеральным центром цереброваскулярной патологии и инсульта. Она автоматически вкладывается в истории болезни всех пациентов, которые поступают в неврологический стационар. Скрининг обязательно проводится врачом либо медсестрой в приемных отделениях в городских больницах и в реанимациях. Он неотъемлемая часть обследования в центре паллиативной помощи.
Когда можно делать скрининг?
Скрининг проводится в два этапа. Первый этап состоит из предварительных вопросов, отвечая на которые, медицинский работник понимает, можно ли приступать непосредственно к тесту или состояние пациента этого не допускает.
Схема скринингового тестирования глотания. Шаг 1.
Эти вопросы разработаны для городских больниц. Скрининг проводится если все ответы на них положительные (кроме последнего). Однако, для паллиативных пациентов это не так.
Например, вопрос: пациент бодрствует или может быть разбужен? Реагирует ли он на обращение? Паллиативные пациенты с нейромышечной патологией не всегда могут ответить голосом, но будучи в ясном сознании, могут отреагировать альтернативно.
Второй вопрос также не относится к паллиативным пациентам. Многие из них слишком ослаблены и не могут самостоятельно сидеть.
Паллиативная медицинская помощь пациентам с БАСНарушения дыхания и глотания, трудности коммуникации и другие симптомы при боковом амиотрофическом склерозе Вадим Паршиков
Симптоматическое лечение
Далее: может ли пациент покашлять, если его попросить об этом? Но пациенты с нейромышечными заболеваниями очень часто имеют сниженный кашлевой толчок. Они пытаются кашлять, но не могут и начинают нервничать. Это не означает в данном случае, что скрининг делать нельзя. То же самое касается и способности контролировать слюну: у пациентов с боковым амиотрофическим склерозом бывает очень сильное слюнотечение, но это не значит, что они не могут глотать.
Однако если пациент совсем не может проглотить свою слюну, что соответствует 4 стадии дисфагии, скрининг проводить нельзя.
Вопрос о дыхании тоже не всегда правомерен для паллиативных пациентов. Иногда они могут находиться на аппарате искусственной вентиляции легких, но при этом не теряют способность глотать.
Важно По сути единственным критерием для скрининга дисфагии у паллиативных пациентов является ясное сознание и способность проглотить свою слюну.
Как провести скрининг?
Все, что нужно для скрининга (его еще называют «трехглотковая проба») — это ложка, вода и обычный стакан.
Сначала пациенту предлагается сделать последовательно три глотка из ложки, а потом выпить полстакана воды. Согласно исследованиям нейрофизиологов, если человек справляется именно с такой нагрузкой (нет поперхивания, удушья, клокочущего дыхания), это означает, что проблем с глотанием у него нет.
Если на каком-то этапе возникает затруднение, это означает, что у пациента дисфагия 1 или 2 степени. Если же пациент не может сделать ни одного глотка (хотя слюну при этом глотает) — это уже 3 степень, а значит в карте нужно сделать пометку НЧР (ничего через рот) и строго следить, чтобы пациент не получал питания обычным путем.
Важно Кашель, удушье, одышка, хриплый голос — предикторы дисфагии у пациента.
Схема скринингового тестирования глотания. Шаг 2.
Как помочь?
При дисфагии 1 и 2 степени, при сохранении ясного сознания, а также когда у пациента функция пищеварительной трубки абсолютно состоятельна, то есть все нормально с всасыванием, с пищеварением, нет обструкций, непроходимости и прочих противопоказаний, можно использовать смеси для сипинга разной степени сгущения. Сипинг — это способ принимать смесь маленькими глотками, а поскольку удобнее это сделать через соломинку, то смеси для сипинга обычно выпускаются в бутылочках с соломинкой. Либо же можно использовать ОВД (основной вариант диеты) тоже с загустителем.
Загуститель — это порошок без цвета и запаха, который при добавлении в любую жидкую пищу или воду, превращает ее в густой кисель. Бывают загустители с различными вкусами — ванильные, фруктовые. К сожалению, не всем пациентам они нравятся, поэтому количество загустителя нужно в каждом случае регулировать индивидуально.
При дисфагии 3 и 4 степени, при сохраненной функции ЖКТ и отсутствии противопоказаний (при это сознание не обязательно должно быть ясным), рекомендуется зондовое питание — через назогастральный зонд, назоинтестинальный зонд, гастростому или еюностому.
Важно Попытка кормления пациента с 3 или 4 степенью дисфагии через рот может привести к аспирации!
Аспирация — это проникновение в дыхательные пути жидких или твердых веществ (остатков пищи, слюны, кусочков ткани, крови, искусственных зубов и других предметов, которых там быть не должно).
Аспирация опасна для жизни человека и крайне болезненна. Слизистая трахеи и бронхов очень богато иннервирована. Пища из желудка, перемешанная с соляной кислотой, буквально сжигает ее, причиняя пациенту сильнейшую боль.
Как оценить риск аспирации?
Теоретически, риск аспирации есть у любого человека. Торопясь поскорее съесть что-то вкусное, особенно когда голодны, мы рискуем поперхнуться, и это может привести к аспирации. Мы также обязательно поперхнемся, если будем есть лежа, не поднимая головы. Но в этих случаях, если речь идет о здоровом человеке, риск аспирации оценивается как низкий.
В центре паллиативной помощи риск аспирации разделили на три группы: низкий, средний и высокий.
Риск аспирации низкий если:
- пациент в ясном сознании и адекватен,
- он успешно прошел трехглотковую пробу, то есть у него нет дисфагии,
- все в порядке с пищеварительной трубкой и прохождением пищевых масс.
Признаки низкого риска аспирации. Меры профилактики.
Средний риск аспирации присутствует, если у пациента установлен зонд, гастростома либо трахеостомическая трубка, но при этом нет нарушения прохождения пищевых масс, и человек в ясном сознании и адекватен.
Дело в том, что установленный зонд держит кардию всегда открытой. Если при кормлении пациент лежит неправильно, пища может протечь мимо зонда и попасть в трахею. Особенно если у пациента дисфагия 1 степени. При гастростоме кардия тоже не может закрываться после каждого приема пищи, потому что пищевой комок попросту через нее не проходит, а следует непосредственно в желудок.
Признаки среднего риска аспирации. Меры профилактики.
Высокий риск аспирации присутствует, когда у пациента есть нарушение сознания, трехглотковая проба отрицательна либо по каким-то причинам пробу провести не удается, а также имеется назогастральный зонд, трахеостомическая трубка.
Признаки высокого риска аспирации. Меры профилактики.
Важно Степень риска аспирации у пациентов может меняться. Поэтому скрининг на дисфагию нужно проводить с определенной периодичностью в зависимости от состояния пациента.
Обязательное правило для кормления всех пациентов: поднять головной конец кровати (по возможности посадить пациента) и не опускать в течение 40 минут после окончания кормления.
Уход за гастростомойОсновные правила и алгоритмы ухода за гастростомической трубкой, кожей вокруг стомы и полостью рта Фонд «Вера»
Уход
Распространенные заблуждения
Трехглотковую пробу достаточно сделать один раз. Вовсе нет. Динамика у пациентов бывает разная. Видя улучшения по сознанию, нужно обязательно делать скриннинг столько раз, сколько требуется.
Пациента не нужно кормить через рот, если у него стоит зонд. Нужно, если у него появился глотательный рефлекс. Если пациент быстро устает глотать, и вы понимаете, что он не в силах доесть свою суточную норму, его следует докормить через зонд. Но «тренировать» глотание надо даже с зондом при малейшей возможности.
Наличие гастростомы исключает питание через рот. Это далеко не всегда так. Гастростомы ставятся по разным показаниям. Иногда превентивно — то есть у пациента дисфагии пока нет, но, учитывая диагноз, врачи понимают, что она появится. Если у пациента глотание сохранено, либо дисфагия при нормальном ППЖ, его можно кормить через рот. Это особенно важно с психологической точки зрения. Ведь еда — одно из самых больших удовольствий, а их у тяжелобольного человека и так не много.
О постановке назогастрального зонда, правилах кормления через зонд и профилактике осложнений — читайте во второй части статьи, уже скоро!
Материал подготовлен с использованием гранта Президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.
Диагностика дисфагии
Для постановки точного диагноза необходимо пройти ряд клинических обследований. Методом визуального осмотра и пальпации патологию выявить невозможно. Чтобы определить вид заболевания и степень тяжести, врач собирает полную информацию — когда возникла патология, какие присутствуют симптомы, есть ли какие-либо хронические болезни и прочее. После этого специалист тщательно осматривает пациента, а затем назначается:
- Общий и биохимический анализ крови на выявление воспалительных процессов. ФГДС (фиброгастродуоденоскопия) для детального изучения слизистые оболочки желудочно-кишечного тракта;
- Анализ кала (копрограмма), позволяющий выявить остатки непереваренных волокон пищи, и определить уровень работы желудочно-кишечного тракта;
- Ларингоскопия — инструментальный осмотр гортани и голосовых связок;
- Обследование проводится всем пациентам, имеющим жалобы на нарушения ЛОР-органов;
- УЗИ (ультразвуковое исследование) — исследование поджелудочной железы, желчевыводящих путей и других органов брюшной полости. Это необходимо для того, чтобы выявить или исключить структурные изменения, приводящие к образованию дисфагии;
- Ирригоскопия — рентгенологическое исследование пищевода с введением специальной контрастной жидкости. Метод диагностики помогает определить степень сужения пищевода;
- МРТ (магнитно-резонансная томография) — исследование головного мозга на наличие патологий, которые могут влиять на развитие дисфагии. Назначается в том случае, если при проведении предыдущих мероприятий не было выявлено механических препятствия прохождения пищи.
Диагностические мероприятия очень важны, так как от точности поставленного диагноза зависит корректность дальнейшего лечения и его эффективность. Чтобы исключить возможность неправильной постановки диагноза и неправильного назначения терапевтических мероприятий, можно обратиться к высококвалифицированным специалистам круглосуточной Юсуповской больницы. Многолетний опыт позволяет с точностью определить вид патологии и устранить её в кротчайшие сроки.
Лечение дисфагии
Терапия назначается после проведённых диагностических мероприятий. В зависимости от разновидности патологии лечение может быть медикаментозное или путём хирургических вмешательств.
Лекарственные препараты
- Если причиной патологии стала повышенная кислотность желудочного сока, назначаются медикаменты, снижающие её показатели — «Альмагель», «Фосфалюгель», «Зантак».
- В случае патологии, возникшей из-за бактериальных инфекций, то выписываются антибиотики, группу которых определяет врач. Это может быть «Цефтриаксон», «Левобакс», «Левоксимед».
Кроме этого, могут быть назначены противовоспалительные средства и лекарства, устраняющие присутствующую симптоматику — противорвотные, обезболивающие и прочие фармакологические группы.
Операция
Операционное вмешательство применяется в случае отсутствия терапевтического эффекта от медикаментозной терапии. Чаще всего манипуляции производятся при дисфагии, вызванной раковыми новообразованиями, химическим ожогом пищевода или тяжёлыми воспалительными поражениями. После операции пациенту требуется постельный режим в условиях стационара.
Диетотерапия
Немаловажна при дисфагии и диетотерапия. Она подразумевает употребление частое употребление пищи малыми порциями. В период реабилитации необходимо исключить:
- Алкогольную продукцию;
- Жирную, жареную, острую пищу;
- Продукцию «Фаст-фуд»;
- Копчёности, солёности, специи и пряности.
Во время еды пищу необходимо тщательно пережёвывать, избегая глотания больших кусков.
Болезнь достаточно опасная и требует грамотного подхода дипломированного специалиста. В данном случае важно правильно выбрать врача, потому что от этого зависит окончательный результат и прогноз. При неправильных манипуляциях существует риск развития отягчающих последствий и перехода патологии в тяжёлую форму.
Обратившись в Юсуповскую больницу, пациент обеспечивает себе безопасное и результативное лечение без осложнений, что гарантированно приведёт к быстрому избавлению от тяжёлой патологии. Кроме того, в клинике можно пройти курс реабилитации под тщательным контролем врача и предупредить повторное возникновение дисфагии.
Приём медикаментов осуществляется только по согласованию с врачом. Самолечение во всех случаях усугубляет ситуацию и приводит к опасным осложнениям.
Термин «дисфагия» означает либо трудность, которую человек может испытывать во время первичных фаз глотания (обычно описываемую как «орофарингеальная дисфагия»), либо ощущение того, что пища или жидкость каким-то образом блокируются во время прохождения от рта до желудка (обычно описываемое как «пищеводная дисфагия»). Таким образом, дисфагия – это ощущение препятствия для нормального прохождения проглоченного материала. Застревание пищи [1] – это особый симптом, который может периодически возникать у этих пациентов.
Орофарингеальное глотание – это процесс, управляемый глотательным центром в продолговатом мозге, а в среднем и дистальном отделах пищевода практически автономным перистальтическим рефлексом, координируемым энтерической нервной системой. Таблица 1
показывает физиологические механизмы, вовлеченные в различные фазы этого процесса.
Таблица 1
Физиологические механизмы, вовлеченные в стадии глотания, по фазе
Ключевой вопрос – является ли дисфагия орофарингеальной или пищеводной. Это различие может быть уверено установлено на основании тщательно собранного анамнеза, который предоставляет точную оценку типа дисфагии (орофарингеальная или пищеводная) примерно в 80–85% случаев [2]. Более точная локализация недостоверна. Основными моментами для рассмотрения в медицинском анамнезе (специфика рассмотрена ниже) являются:
- Место возникновения
- Типы пищи и/или жидкости
- Прогрессирующая или периодическая
- Длительность симптомов
Хотя эти состояния часто встречаются совместно, также важно исключить одинофагию (болезненное глотание). Наконец, дифференциальный диагноз, основанный на симптомах, должен исключать globus pharyngeus (ощущение «комка в горле»), внутригрудное давление, диспноэ и фагофобию (страх глотания).
1.1 Причины дисфагии
Когда врач старается установить этиологию дисфагии, полезно прибегнуть к такой же классификации, которая применяется для оценки симптомов — то есть, определить различие между причинами, в основном касающимися глотки и проксимального отдела пищевода (орофарингеальной или «высокой» дисфагией) с одной стороны, и причинами чаще всего относящимися к телу пищевода и пищеводно-желудочному соединению (пищеводная или «нижняя» дисфагия) с другой. Тем не менее, верно то, что многие нарушения могут наслаиваться друг на друга и вызывать как орофарингеальную, так и пищеводную дисфагию. Тщательный сбор анамнеза, включая применение лекарств, очень важен, так как лекарственные препараты могут быть вовлечены в патогенез дисфагии.
Орофарингеальная дисфагия
У молодых пациентов, орофарингеальная дисфагия чаще всего возникает за счет болезней мышц, соединительной ткани или колец. У пожилых пациентов она обычно обусловлена расстройствами центральной нервной системы, включая инсульт, болезнь Паркинсона и деменцию. Нормальное старение может вызывать легкие (редко симптоматические [3]) нарушения подвижности пищевода. Дисфагия у пожилых пациентов не должна автоматически приписываться процессу нормального старения.
В целом, полезно попытаться найти различия между механическими проблемами и нарушениями нейромышечной подвижности, как показано ниже.
Механические и обструктивные причины:
- Инфекции (например, заглоточные абсцессы)
- Увеличение щитовидной железы
- Лимфоаденопатия
- Дивертикул Ценкера
- Сниженная мышечная реакция (миозит, фиброз, перстневидно-глоточная спайка)
- Эозинофильный эзофагит
- Злокачественные новообразования головы и шеи и последствия (например, плотные фибротические стриктуры) хирургического и/или радиотерапевтического вмешательства на этих опухолях
- Цервикальные остеофиты
- Орофарингеальные злокачественные образования и неоплазмы (редко)
Нейромышечные нарушения:
- Заболевания центральной нервной системы, такие как инсульт, болезнь Паркинсона, церебральный или бульбарный паралич (например, рассеянный склероз, болезнь двигательного нерва), амиотрофический латеральный склероз
- Нарушения сократительной способности, такие как тяжелая псевдопаралитическая миастения (myasthenia gravis), окулофарингеальная мышечная дистрофия и другие.
В течение 3 дней после инсульта у 42–67% пациентов развивается орофарингеальная дисфагия — что делает инсульт ее основной причиной. Среди этих пациентов, у 50% возникает аспирация и у одной трети развивается требующая лечения пневмония [4]. Тяжесть дисфагии имеет склонность к связи с тяжестью инсульта. Скрининг на дисфагию среди пациентов, перенесших инсульт, очень важен для профилактики отрицательного исхода за счет аспирации и неадекватной гидратации/питания [5].
До 50% пациентов с болезнью Паркинсона демонстрируют симптомы сходные с орофарингеальной дисфагией, и у почти 95% на видео эзофагографии выявляется патология [6,7]. Клинически значимая дисфагия может появляться на ранних стадиях болезни Паркинсона, но обычно развивается в более поздние периоды.
Пищеводная дисфагия
Таблица 2
Наиболее частые причины пищеводной дисфагии
1.2 Каскады ВГО — глобальные практические рекомендации
Каскады — подход в зависимости от ресурсов
Золотой стандартный подход осуществим только при доступности полного спектра диагностических тестов и вариантов медикаментозного лечения. Такие ресурсы для диагностики и лечения дисфагии могут быть доступны в достаточной степени не в каждой стране. Практические рекомендации Всемирной Гастроэнтерологической Организации (ВГО) предоставляют подход в зависимости от ресурсов в форме диагностических и лечебных каскадов.
Каскад ВГО – это иерархический набор диагностических, терапевтических вариантов и вариантов ведения риска и заболевания, разделенных по наличию доступных ресурсов.
Другие публично доступные практические рекомендации
- Американский Колледж Радиологии. ACR Appropriateness Criteria®dysphagia. Reston, VA: American College of Radiology, 2013. Available at: https://acsearch.acr.org/docs/69471/Narrative/
- Австралийское и Новозеландское Общество Гериатрической Медицины. Position statement—dysphagia and aspiration in older people. Australas J Ageing 2011;30:98–103. Available at: https://www.anzsgm.org/posstate.asp.
- Шотландская Межколледжская Сеть Практических Рекомендаций. Management of patients with stroke: identification and management of dysphagia. A national clinical guideline. Edinburgh: Scottish Intercollegiate Guidelines Network, 2010. Available at: https://sign.ac.uk/guidelines/published/index.html
- Ассоциация Патологии Речи Австралии. Clinical guideline: dysphagia. Melbourne: Speech Pathology Australia, 2012. Available at: https://www.speechpathologyaustralia.org.au/library/Clinical_Guidelines/
1.3 Бремя заболевания и эпидемиология
Дисфагия – это частая проблема. За время жизни у одного из 17 человек развивается какая-либо форма дисфагии. Исследование 2011 года в Великобритании показывает распространенность дисфагии в 11% в общей популяции [9]. Состояние развивается у 40–70% пациентов с инсультом, у 60–80% пациентов с нейродегенеративными заболеваниями, почти у 13% взрослых в возрасте 65 и старше и у > 51% пожилых пациентов в домах престарелых [10,11]. Также ей страдают 60–75% пациентов, получающих радиотерапию по поводу рака головы и шеи.
Бремя заболевания дисфагией четко описано в резолюции конгресса в США в 2008 [12], где отмечается, что:
- Дисфагией страдает практически 15 миллионов американцев; все американцы старше 60 лет испытывают дисфагию в тот или иной момент.
- Центры по Контролю и Профилактике Заболеваний считают, что диагноз дисфагии устанавливается ежегодно 1 миллиону человек в США.
- Агентство по Исследованию и Качеству Здравоохранения показывает, что 60,000 американцев умирают ежегодно от осложнений, связанных с дисфагией.
- Осложнения, вызванные дисфагией, повышают стоимость медицинского обслуживания за счет повторных госпитализаций, госпитализаций в реанимацию, длительного пребывания в стационаре, необходимости длительного реабилитационного курса, необходимости дорогостоящей поддержки дыхания и питания.
- Включая средства, потраченные в госпиталях, общая стоимость дисфагии для системы здравоохранения ежегодно сильно превышает $1 миллиард.
- Дисфагия является состоянием, жалобы на которое не всегда сообщаются, и которое недостаточно понятно широкой публике.
Эпидемиологические данные в мировом масштабе сложно обобщить, так как частота большинства заболеваний, вызывающих дисфагию, склонна различаться между регионами и континентами. Следовательно, на глобальном уровне, возможно говорить только о приблизительных данных. Уровни частоты также варьируют в зависимости от возраста пациента, и необходимо помнить, что диапазон нарушений, связанных с детской дисфагией, отличается от такового в старших возрастных группах. У более молодых пациентов дисфагия часто отмечается при травмах головы и шеи, а также при раке области шеи и ротовой полости. Дисфагия в целом встречается во всех возрастных группах, но с возрастом ее частота возрастает.
Частота опухолей различается в разных странах. В США и Европе, например, наиболее частым видом рака пищевода является аденокарцинома, в то время как в Индии и Китае – это плоскоклеточная карцинома. Подобным образом, коррозивные стриктуры пищевода (после проглатывания коррозивных веществ с суицидальными намерениями) и туберкулез могут являться важными аспектами в незападных странах.
Региональные особенности
- Северная Америка/США: Частота стриктур, вызванных рефлюксом, в США снижается после широкого распространения ингибиторов протонной помпы [13].
- Эозинофильный эзофагит с возрастающей частотой признается главной причиной дисфагии у детей и взрослых [13].
- Частота развития рака пищевода увеличивается, хотя абсолютное количество пациентов с этим диагнозом в США остается малым.
- С увеличение популяции пожилых пациентов в США, компрессия цервикальными остеофитами, инсульт и другие неврологические расстройства становятся более важными причинами дисфагии, чем в прошлом.
- Широкое использование абляционных методов лечения при пищеводе Барретта (радиочастотной абляции, фотодинамической терапии и эндоскопической резекции слизистой оболочки) вероятно, ведет к появлению новой группы пациентов со стриктурами, вызванными эндотерапией.
- В то время как гастроэзофагеальная рефлюксная болезнь (ГЭРБ) и пептические стриктуры снижаются по частоте, как причины пищеводной дисфагии, частота аденокарциномы и эозинофильного эзофагита возрастает [14–16].
- Частые причины пищеводной дисфагии – это пищеводная плоскоклеточная карцинома, ахалазия и связанные с хирургическим лечением стриктуры. Частота ГЭРБ, по всей видимости, возрастает, но по сравнению с западными странами, в Азии она все еще распространена меньше. В Азии довольно часто встречается постинсультная дисфагия, и улучшение здравоохранения постепенно приводят к ее раннему узнаванию и лечению.
- В некоторых частях Латинской Америки очень распространена болезнь Чагаса. Могут развиваться чагастическая ахалазия и мегаэзофагус, что приводит к мальнутриции. Некоторые признаки ахалазии Чагаса отличаются от идиопатической ахалазии. Давление в нижнем пищеводном сфинктере имеет склонность к нижним показателям, очевидно за счет повреждения как возбуждающих, так и ингибирующих контрольных механизмов. Тем не менее, терапевтическое и хирургическое лечение одинаковы [19].
- В Африке лечение постинсультной дисфагии может быть неоптимальным за счет недостаточных доступных ресурсов или их неверного распределения. Отсутствие квалифицированных и знающих медицинских профессионалов также может сказаться на менее чем оптимальном ведении пациентов. Также отсутствуют специализированные палаты для инсульта и инструментарий – в частности, аппаратура, необходимая для проведения «золотого стандарта» — модифицированного бариевого глотка [20].
Лечение дисфагии в Москве
Лечение дисфагии в Москве найти несложно, но при выборе клиники важно учитывать опыт специалистов по данному направлению, так как от этого напрямую зависит прогноз. Юсуповская больница долгие годы специализируется на патологиях, связанных с пищеводом и затруднённым глотанием.
Клиника оснащена новейшим оборудованием, предлагает комфортные условия, а также максимально благоприятную для пациентов атмосферу. Стоимость лечения зависит от сложности заболевания и методов терапевтических мероприятий. Несмотря на высокий уровень профессионализма специалистов и дорогостоящее оборудование, Юсуповская больница предлагает своим пациентам самые конкурентоспособные цены в Москве.
Кроме лечения дисфагии любой степени, в клинике предлагаются следующие услуги:
- Лечение патологий невралгического характера — инсульт, деменция, эпилепсия, паркинсонизм, миастения и прочие сложные болезни.
- Помощь пациентам с онкологическими заболеваниями — химиотерапия, иммунотерапия, реабилитация, а также эффективные обезболивающие процедуры.
- Услуги узкопрофильных специалистов — кардиолог, пульмонолог, уролог, гастроэнтеролог, ревматолог и другие.
- Диагностическое обследование на новейших аппаратах ведущих мировых производителей.