Печеночная недостаточность — это комплекс сложных симптомов, который характеризуется нарушением жизненно-важных функций печени, причиной чего служит острое или хроническое повреждение ткани органа.
Любое нарушение функции печени требует немедленного медицинского вмешательства. Выделяют острую и хроническую печеночную недостаточность. Хроническая печеночная недостаточность развивается в течение нескольких месяцев, лет, однако острая печеночная недостаточность может развиться в течение нескольких часов.
Какие функции выполняет печень?
Содержание статьи
Печень — это большой орган, расположенный в брюшной полости. Этот важный орган, выполняет различные функции и принимает существенное участие в регуляции гомеостаза организма.
Наиболее важные функции печени:
- метаболическая функция — переработка углеводов, белков, жиров;
- хранение — включая железо и витамины;
- детоксикация — печень участвует в удалении вредных веществ, поступающих в пищу, а также лекарств;
- производство желчи, что особенно важно при переваривании жиров;
- иммунная функция — некоторые клетки печени играют важную роль в иммунных реакциях.
Профилактика
Профилактика острой недостаточности функции печени заключается в профилактике инфекционных заболеваний и токсических поражений органа. С этой целью важно соблюдение личной гигиены и половой гигиены, что исключает заражение вирусными гепатитами, соблюдение мер безопасности при работе с токсичными веществами, строгое соблюдение доз препаратов и отказ от приема химических препаратов без особой надобности. Профилактика хронической недостаточности функции печени предусматривает лечение заболеваний печени, проведение профилактических курсов приема гепаторотекторов, постоянное соблюдение диеты, санаторно-курортное лечение. Большую роль играет борьба с алкоголизмом.
Каковы причины печеночной недостаточности?
Различают острую и хроническую печеночную недостаточность.
Хроническая печеночная недостаточность чаще всего вызывается циррозом и инфицированием вирусами гепатита (гепатит В и С), что в конечном итоге также приводит к циррозу.
Цирроз
Цирроз — это заболевание, при котором происходит фиброзная реконструкция печени, в результате чего и нарушается ее функция. Наиболее распространенная причина цирроза печени — злоупотребление алкоголем. Другие, более редкие причины включают в себя:
- аутоиммунный гепатит;
- первичный билиарный цирроз;
- метаболические заболевания;
- хроническое употребление определенных лекарств.
Заражение гепатотропными вирусами — это хроническая инфекция. Печень обычно поражают вирусы типа B и C. Помимо цирроза, хронический гепатит может предрасполагать к образованию гепатоцеллюлярной карциномы.
Острая печеночная недостаточность — это внезапное и быстрое ухудшение функции печени, которое через несколько недель приводит к энцефалопатии, нарушениям свертывания крови и, при отсутствии терапии, к смерти.
Причины острой печеночной недостаточности:
- острый вирусный гепатит, преимущественно типа А и В;
- некоторые лекарства — чаще всего парацетамол, галотан, сульфонамиды, статины;
- отравление;
- тяжелые системные заболевания — шок, сепсис, тромбоз воротной вены и др.
3.Лечение болезни
Если диагностировать печеночную недостаточность, вызванную передозировкой ацетаминофена, достаточно рано, иногда заболевание можно вылечить полностью и устранить все негативные последствия. Аналогично и в случае с вирусом -если печеночная недостаточность появляется из-за вируса, поддерживающая терапия в стационаре поможет избежать серьезных последствий, пока вирус не пройдет. В этих случаях печень может восстановиться самостоятельно.
Для печеночной недостаточности, когда уже произошло серьезное повреждение печени, первой целью лечения может быть сохранение той части печени, которая еще способна функционировать. Если это невозможно, то пересадка печени не требуется. Но даже в том случае, когда пересадка печени необходима, эта операция, как правило, проходит успешно.
О нашей клинике м. Чистые пруды Страница Мединтерком!
Симптомы печеночной недостаточности
Симптомы цирроза печени развиваются медленно и не замечаются пациентом в течение длительного времени. Сначала пациенты обычно жалуются на слабость, зуд кожи и появление желтухи. По мере развития болезни появляются мышечная атрофия и асцит — у пациента увеличивается окружность живота, при довольно тонких конечностях.
Другие симптомы цирроза печени:
- субфебрильная температура;
- отсутствие аппетита, потеря веса;
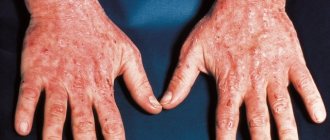
- сосудистые пучки на коже;
- ладонная эритема (краснота);
- чрезмерный рост волос у женщин;
- расширенные венозные сосуды брюшной стенки («голова медузы»);
- симптомы геморрагического диатеза из-за дефицита факторов свертывания;
- асцит и плевральная жидкость — вызванные дефицитом альбумина и утечкой жидкости из сосудов.
Субфебрильная температура
Отсутствие аппетита
Также появляется сексуальная дисфункция. В результате нарушения метаболизма половых гормонов у мужчин появляются симптомы феминизации — выпадение волос на груди и подмышках и гинекомастия, а также гипогонадизм — потеря либидо. У женщин диагностируется нарушение менструального цикла.
2.Симптомы заболевания
Первоначальные симптомы печеночной недостаточности часто схожи с симптомами других заболеваний, в том числе, самых обычных. Из-за этого печеночную недостаточность может быть сложно диагностировать в самом начале заболевания. Первыми признаками печеночной недостаточности могут быть:
- Тошнота;
- Потеря аппетита;
- Усталость;
- Диарея.
По мере развития симптомы печеночной недостаточности становятся более серьезными и требующими немедленной медицинской помощи:
- Желтуха;
- Небольшие кровотечения;
- Запор;
- Психическая дезориентация и спутанность сознания (печеночная энцефалопатия);
- Сонливость;
- Кома.
Посетите нашу страницу Гепатология
Осложнения печеночной недостаточности и цирроза печени
Цирроз приводит к серьезному осложнению — портальной гипертонии. Это повышение артериального давления в системе воротной вены, которое при переносе в последующие сосуды вызывает коллатеральное кровообращение в виде, среди прочего, варикозного расширения вен пищевода. Это серьезное осложнение, которое может привести к массивным желудочно-кишечным кровотечениям. Это может быть первым признаком цирроза.
Другие осложнения цирроза печени:
- Асцит — накопление жидкости в брюшной полости, вызванное дефицитом альбумина в плазме крови;
- Спонтанный бактериальный перитонит, вызванный проникновением бактерий из просвета кишечника в брюшину. Возбудители вызывают заражение асцитной жидкости. В этом случае симптомы редко бывают типичными для перитонита, обычно наблюдается лихорадка, боль в животе, энцефалопатия;
- Гепаторенальный синдром, то есть ухудшение почечной функции при циррозе печени. Появление этого синдрома является показателем плохого прогноза, так как почечная функция может быстро ухудшаться, что приводит к терминальной стадии почечной недостаточности с необходимостью диализа в краткосрочной перспективе;
- Гиперспленизм — избыточная функция селезенки, являющаяся причиной панцитопении у некоторых пациентов;
- Острая печеночная недостаточность. Это внезапное и быстрое нарушение функции печени, которое в основном проявляется в быстром развитии энцефалопатии и появлении нарушений свертываемости плазмы.
- Печеночная энцефалопатия — это совокупность неврологических и психологических симптомов, возникающих в результате нарушения выведения токсинов из организма. Они попадают в центральную нервную систему, вызывая нарушения сознания, слабоумие, расстройства поведения и повреждения головного мозга.
Симптомами острой печеночной недостаточности являются плазменные экхимотические нарушения коагуляции, кровотечение, в редких случаях — явное кровотечение, как правило, из желудочно-кишечного тракта.
Публикации в СМИ
Печёночная недостаточность (ПН) — недостаточность функций печени различной степени выраженности. Печёночная энцефалопатия — нейропсихический синдром, обусловленный нарушением функции печени и портально-системным шунтированием венозной крови.
Этиология • Болезни, сопровождающиеся повреждением паренхимы печени •• Острые и хронические гепатиты •• Циррозы •• Опухоли печени •• Паразитарные заболевания •• Жировая печень беременных •• Синдром Рея • Холестаз •• Опухоли желчевыводящих путей •• Желчнокаменная болезнь •• Первичный билиарный цирроз • Эндогенные интоксикации •• Обширные травмы •• Обширные ожоги •• Сепсис • Приём ЛС •• Транквилизаторы •• Седативные препараты •• Анальгетики •• Диуретики •• Гепатотоксические средства (например, парацетамол, фторотан).
Факторы риска развития ПН и печёночной энцефалопатии у больного с патологией печени • Избыточное потребление белка с пищей • Кровотечения из ЖКТ • Нарушения водно-электролитного баланса в результате форсированного диуреза, поноса, рвоты, парацентеза • Оперативные вмешательства • Запор • Приём седативных препаратов • Инфекции • Злоупотребление алкоголем.
Патогенез • ПН возникает либо в результате некроза гепатоцитов (уменьшение количества функционирующих клеток), либо из-за порто-кавального шунтирования крови, либо при сочетании обоих процессов • Желтуха может быть обусловлена недостаточностью конъюгационной (при некрозе гепатоцитов) или экскреторной (при холестазе) функций печени, либо их сочетанием • Нарушение синтетической функции печени приводит к развитию гипоальбуминемии (способствует возникновению отёков и асцита), недостатку факторов свертывания крови (геморрагический синдром) • Снижение дезинтоксикационной функции печени приводит к развитию интоксикации и печёночной энцефалопатии •• Снижение синтеза мочевины из аммиака начинается при некрозе более 80% гепатоцитов; при циррозе печени концентрация аммиака повышается также из-за шунтирования крови по портокавальным анастомозам •• В патогенезе печёночной энцефалопатии основное значение придают избытку эндогенных токсических продуктов на фоне утраты дезинтоксикационной функции печени и шунтирования крови и изменениям метаболизма аминокислот, что приводит к нарушениям в нейромедиаторных системах головного мозга • Нарушение метаболизма стероидных гормонов приводит к повышению концентрации эстрогенов в сыворотке крови (эндокринные нарушения, сосудистые звездочки) и гиперальдостеронизму (асцит) •
Расширение артериальных сосудов (причины точно не установлены) приводит к артериальной гипотензии, а затем к активации симпатической и ренин-ангиотензиновой систем, задержке натрия, воды и развитию асцита.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ • Выраженность нарушений вариабельна. Незначительные нарушения функции печени, и нарушения, развивающиеся постепенно, часто бессимптомны • Слабость, утомляемость • Желтуха (при преобладании некрозов гепатоцитов приобретает оранжевый оттенок, при преобладании холестаза — зелёный) • Снижение АД, тахикардия • Лихорадка • Инфекции мочевых, дыхательных путей, сепсис (стафилококк, грамотрицательная микрофлора) • Печёночный запах изо рта • Геморрагический сидром (носовые, десневые, маточные, почечные кровотечения, рвота кофейной гущей или с прожилками крови, дегтеобразный стул, кровоизлияния на коже [петехии, экхимозы] и слизистых оболочках) • Сосудистые звездочки • Хроническая ПН •• Цианоз, пальцы в виде «барабанных палочек» •• Эндокринные изменения: атрофия яичек, бесплодие, снижение либидо и потенции, нарушения менструального цикла, гинекомастия, выпадение волос в местах вторичного оволосения.
• Печёночная энцефалопатия •• Острая печёночная энцефалопатия ••• Развивается при фульминантной ПН (острые вирусные и лекарственные гепатиты, отравления грибами, ишемия, жировая печень беременных, синдром Рея, первая манифестация болезни Уилсона, аутоиммунного гепатита) ••• Может возникнуть спонтанно, или при наличии факторов риска, или при развитии некрозов у больного с хронической патологией печени с развитыми шунтами •• Хроническая печёночная энцефалопатия обусловлена значительным портосистемным шунтированием. Через несколько лет существования хронической печёночной энцефалопатии у больного могут развиться параплегии, паркинсонизм, деменция и другие органические поражения ЦНС •• Выделяют 4 стадии печёночной энцефалопатии ••• I — эйфория или депрессия, замедленные психические реакции, инверсия сна, начальные нарушения речи, письма ••• II (сомноленция) — спутанность сознания, неадекватное поведение, хлопающий тремор, периодически возникает делирий с судорогами и двигательным возбуждением, атаксия, дизартрия, гиперрефлексия ••• III (ступор) — выраженные нарушения сознания, иногда кратковременное возбуждение, дизартрия, снижение зрачковых рефлексов, гиперрефлексия, патологические рефлексы, ригидность скелетных мышц, недержание мочи ••• IV (кома) — сознание отсутствует, исчезает реакция на болевые раздражители, угасают рефлексы.
Особенности фульминантной ПН • Развивается в течение 8 нед с момента появления первых признаков заболевания или желтухи •• Сверхострая — развитие в первые 7 дней болезни •• Острая — развитие с 8-го по 28-й день болезни •• Подострая — развитие на 5–12-й неделе болезни •• Рано появляются тошнота и рвота, затем развиваются желтуха и печёночная энцефалопатия •• При сверхострой и подострой ФПН энцефалопатия может развиться до появления желтухи •• Печень обычно уменьшается в размерах, становится мягкой, дряблой, болезненна при пальпации (признаки массивного некроза) •• У больных с более постепенным развитием ПН реже возникает отёк мозга, но появляются асцит и почечная недостаточность.
Лабораторные исследования • Анализ крови: при хроническом заболевании печени снижается содержание тромбоцитов, лейкоцитов, эритроцитов (гиперспленизм), при фульминантной ПН развивается лейкоцитоз с нейтрофильным сдвигом влево, повышается СОЭ • Концентрация прокоагулянтов, альбумина, холестерина, липопротеинов (и других соединений, синтезируемых печенью) в сыворотке крови снижен •• При фульминантной ПН важно определять концентрацию прокоагулянтов, так они имеют короткий период полужизни и их концентрация снижается быстрее, чем других белков • Концентрация билирубина в сыворотке крови повышена, при некрозе печени нарастает концентрация непрямого билирубина • Активность сывороточных трансаминаз при некрозе резко повышается, затем снижается • Концентрация аммиака повышается при некрозе 80% гепатоцитов и при хронической печёночной энцефалопатии • Гипогликемия • Газовый состав крови • Исследование крови на маркёры вирусных гепатитов • Определение концентрации алкоголя, наркотических веществ и ЛС в крови.
Инструментальные исследования • ЭЭГ выявляет неспецифические изменения, помогающие в диагностике и оценке результатов лечения печёночной энцефалопатии, в т.ч. у больных, находящихся в ясном сознании • Ежедневный контроль размеров печени с помощью переносного аппарата для УЗИ при фульминантной ПН • Биопсия печени при фульминантной ПН имеет важное значение для решения вопроса о трансплантации печени: показанием к трансплантации считают некроз более 50% ткани печени.
Дифференциальная диагностика • Синдром алкогольной абстиненции • Интоксикация ЛС с седативным эффектом • Менингит • Метаболическая энцефалопатия, связанная с аноксией, гипогликемией, гипокалиемией, гипо- или гиперкальциемией, уремией.
ЛЕЧЕНИЕ Тактика ведения • Необходимо исключить факторы риска развития ПН и печёночной энцефалопатии • Исключают приём алкоголя • Ограничивают количество применяемых ЛС.
Острая печёночная энцефалопатия • Диета с ограничением белка до 20 г/сут, предпочтительнее растительные белки, калорийность 2000 ккал/сут • Лактулоза (в виде сиропа 10–30 мл 3 р/сут или лактиол (30 г/сут) подавляют рост аммониегенной микрофлоры •• Неомицин внутрь по 1 г 4 р/сут в течение 7 дней или метронидазол по 200 мг 4 р/сут в течение 5–7 дней • Коррекция водного или электролитного баланса • Следует избегать назначения седативных препаратов; при судорожном синдроме назначают диазепам. Хроническая печёночная энцефалопатия • Диета с ограничением белка до 40–60 г/сут (предпочтение отдают растительным белкам) • Необходимо обеспечить очистку кишечника не менее 2 р/сут • Лактулоза • При ухудшении состояния — переход на лечение, применяемое при острой печёночной энцефалопатии
Фульминантная ПН • Больного изолируют • Каждый час оценивают стадию комы • Мониторинг АД, пульса, температуры тела •• Контроль и коррекция водного и электролитного баланса • Устанавливают мочевой и центральный венозный или артериальный катетеры • Устанавливают назогастральный зонд • Для предотвращения кровотечений из ЖКТ назначают блокаторы H2-рецепторов гистамина или омепразол • Ингаляция кислорода через маску, при коме — интубация трахеи, при рaСО2 более 6,5 кПа и рaО2 менее 10 кПа проводят ИВЛ • Коррекция гипогликемии • Купирование артериальной гипотензии инфузией альбумина, солевых р-ров, при отсутствии эффекта — допамином или сочетанием допамина с норэпинефрином или эпинефрином • При концентрации креатинина в сыворотке крови более 400 мкмоль/л (4,5 мг%) проводят гемодиализ или гемофильтрацию • Купирование геморрагического синдрома: менадиона натрия бисульфит, свежезамороженная плазма, тромбоцитарная масса • Проводят лечение острой печёночной энцефалопатии, но неомицин не назначают (нефротоксичен) • Купирование отёка мозга (см. Отёк головного мозга) • Трансплантация печени показана при печёночной энцефалопатии III–IV стадии (повышает выживаемость с 20 до 60–80%).
Осложнения • Отёк мозга • Почечная недостаточность (гепаторенальный синдром) • Геморрагический синдром на фоне истощения факторов свёртывания • Инфекционные осложнения • Гипогликемия • Гипокалиемия • Острый панкреатит • Лёгочные осложнения (аспирация крови, желудочного содержимого, ателектазы и т.д.).
Течение и прогноз • Летальность: •• при фульминантной ПН и печёночной энцефалопатии I–II степени — 20%, печёночной энцефалопатии III–IV степени — 65% •• при острой ПН на фоне цирроза печени — 80% •• при хронической ПН — 100% • Прогноз зависит от выраженности печёночной недостаточности, у больных острыми гепатитами (особенно гепатитом D и при отравлениях лекарствами) прогноз хуже, при циррозе печени прогноз ухудшается при наличии желтухи, асцита, гипоальбуминемии • Ранняя диагностика и лечение улучшают прогноз • Неблагоприятные прогностические признаки при фульминантной ПН — возраст менее 10 и старше 40 лет, наличие сопутствующих заболеваний, гипогликемия, длительность желтухи до развития печёночной энцефалопатии более 7 дней, концентрация билирубина в сыворотке крови более 300 мкмоль/л, ПВ более 50 с.
Синонимы • Гепатодепрессия • Энцефалопатия портосистемная • Гепатоцеллюлярная недостаточность Сокращения. ПН — печёночная недостаточность
МКБ-10 • K70.4 Алкогольная печёночная недостаточность • K71.1 Токсическое поражение печени с печёночным некрозом • K72 Печёночная недостаточность, не классифицированная в других рубриках
Диагностика печеночной недостаточности
При диагностике печеночной недостаточности ключевое значение имеет история болезни пациента. Главным образом важны факты злоупотребления алкоголем, наличия ситуаций, повышающих риск гепатотропной вирусной инфекции. Выявляются признаки отказа органа, например, оценивается степень нарушения свертывания крови.
При физическом обследовании гастроэнтеролог отмечает увеличение печени — орган относительно хорошо ощутим при прощупывании брюшной стенки.
Полезный инструмент в диагностике печеночной недостаточности — УЗИ брюшной полости. Обследование помогает точно оценить размер печени, ее структуру, а также ширину воротной вены (важно в случае портальной гипертензии) и возможные осложнения, например, наличие жидкости в брюшной полости.
УЗИ брюшной полости
Дополнительные тесты — лабораторные анализы, в основном определение трансаминаз и билирубина, которые позволяют косвенно оценить функцию печени. Эти тесты должны проводиться периодически, частота анализов зависит от скорости нарастания симптомов.
Прогноз при острой печёночной недостаточности
Острая форма печёночной недостаточности до применения современной терапии и трансплантации печени приводила к смерти 80% больных. В настоящее время этот показатель удалось снизить до 40%. Причина болезни и наличие осложнений — основной фактор, определяющий прогноз.
У пациентов с печёночной недостаточностью, вызванной приёмом ацетаминофена, прогноз более благоприятный, по сравнению со случаями, в которых причина заболевания осталась неизвестна. Наличие отёка мозга, почечной недостаточности, коагулопатии или инфекционных осложнений ухудшает прогноз. Тяжелая печёночная энцефалопатия 3-4 степени также связана с большим риском летального исхода.
Источники
- Acute Liver Failure. Mescape. Updated: Jun 13 2021 — https://emedicine.medscape.com/article/177354-overview
- Pediatric Liver Transplantation. Medscape. Updated: March 17 2019 —https://emedicine.medscape.com/article/1012910-overview
- Liver Transplants. Medscape. Updated: December 31, 2021 — https://emedicine.medscape.com/article/776313-overview
- Intravenous N-acetylcysteine improves transplant-free survival in early stage non-acetaminophen acute liver failure. Pubmed — https://www.ncbi.nlm.nih.gov/pubmed/19524577
- Fulminant Hepatitis. Family Practice —https://www.fpnotebook.com/GI/Lvr/FlmntHpts.htm#fpnContent-panel-id_2
- Acute Liver Failure in Children. Medscape — https://www.medscape.com/viewarticle/584466_1
- The contributions of hepatitis B virus and hepatitis C virus infections to cirrhosis and primary liver cancer worldwide. PubMed —https://www.ncbi.nlm.nih.gov/pubmed/16879891
- Cirrhosis. Medscape. Updated: 30 July 2017 —https://emedicine.medscape.com/article/185856-overview
- MELD Score for End-Stage Liver Disease (NOT appropriate for patients under the age of 12). Medscape —https://reference.medscape.com/calculator/meld-score-end-stage-liver-disease
- Acute liver failure. PostgradMed —https://www.ncbi.nlm.nih.gov/pmc/articles/PMC1743234/pdf/v081p00148.pdf
- Современные прогностические модели выживаемости пациентов с терминальными стадиями заболеваний. Журнал Клиническая и Экспериментальная Хирургия — https://www.cesurg.ru/ru/jarticlescesurg/60.html?SSr=40013379b601ffffffff27c_07df070a01282f-690 12.Overview of the Indications and Contraindications for Liver Transplantation. PMC _ https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3996378/
- Liver transplantation for acute hepatic failure. PMC —https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2131363/
- Indications and Contraindications for Liver Transplantation. International Journal of Gepatology —https://www.hindawi.com/journals/ijh/2011/121862/
- Liver transplantation for chronic liver disease: advances and controversies in an era of organ shortages. Postgraduate Medical Journal — https://pmj.bmj.com/content/78/917/135
- Extracorporeal liver support. Organogenesis —https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3082035/
- Lifestyle Changes to Manage Cirrhosis. Winchester Hospital —https://www.winchesterhospital.org/health-library/article?id=19276
- What Are the Treatments for Cirrhosis?. WebMd —https://www.webmd.com/digestive-disorders/tc/cirrhosis-home-treatment#2
- Cirrhosis and Chronic Liver Failure: Part II. Complications and Treatment. American Family Physician —https://www.aafp.org/afp/2006/0901/p767.html https://www.aafp.org/afp/2006/0901/p767.html
- Использование экстракорпоральных методов лечения печёночной недостаточности. Кутепов Дмитрий Евгеньевич —https://cyberleninka.ru/article/n/ispolzovanie-ekstrakorporalnyh-metodov-lecheniya-pechyonochnoy-nedostatochnosti
Лечение хронической печёночной недостаточности
Лекарственная терапия
| Асцит, отёки | Бессолевая диета, мочегонные препараты (спиронолактон, фуросемид) |
| Печёночная энцефалопатия | Лактулоза для дезинтоксикации, экстракорпоральные методы — системы МАРС или “Прометей” (FPSA), маннитол или барбитураты при отёке головного мозга |
| Инфекционные осложнения | Антибиотики широкого спектра действия (цефалоспорины) |
| Портальная гипертензия | Пропранолол (профилактика кровотечения из вен пищевода) |
| Нарушение свёртывания крови | Витамин К, переливание тромбоцитарной массы, свежезамороженной плазмы, препараты факторов свёртывания крови |
Возможности лекарственной терапии ограничены. Основное значение имеет ранняя диагностика и профилактика осложнений. При алкогольном гепатите категорически запрещается употребление этилового спирта даже в минимальных дозах.
Единственный метод лечения, способный спасти жизнь больного с тяжёлой хронической печёночной недостаточностью – трансплантация печени.