Недостаточность митрального клапана — классификация и причины
Недостаточность митрального клапана обуславливается нарушением замыкательной функции в следствии деформации створок, чаще фиброзного характера, а также подклапаннах структур и нарушении целостности различных элементов клапана или дилятации фиброзного кольца, что в итоге приводит к возврату части объёма крови при систоле из левого желудочка в левое предсердие. Это приводит к уменьшению минутного кровообращения и развитию лёгочной гипертензии. Изолированная недостаточность митрального клапана очень редкое явление, примерно только у 2% больных. В основном недостаточность сочетается со стенозом митрального клапана и/или с аортальными пороками сердца.
Классификация и причины
Различают функциональную недостаточность (её ещё называют относительной) или органическая.
Функциональная недостаточность митрального клапана может развиться в результате:
- Митрализации (расширения объёма полости левого желудочка) в следствии болезней миокарда, которые приводят к образованию гемодинамической перегрузке данного отдела сердечной мышцы.
- Ускорение кровотока в результате вегетативной дистонии и в папиллярных мышцах изменение тонуса.
Функциональная недостаточность митрального клапана — это не порок сердца. Однако гемодинамические нарушения полностью соответствуют характеру органической недостаточности. Органическая недостаточность митрального клапана возникает в следствии анатомического поражение сухожилий нитей клапана или самого клапана. По характеру процесса различают острую и хроническую митральную недостаточность.
Общие сведения
К приобретенным порокам сердца относят пороки митрального клапана, аортального и трехстворчатого. Долгие годы фактором развития пороков клапанного аппарата сердца считался ревматизм, а в последние годы — инфекционный эндокардит и дегенеративные изменения клапанов. Наибольшее распространение имеют пороки аортального клапана (они составляют 43%) и митрального. Митральный клапан расположен между левым предсердием и левым желудочком, разделяя их. Кровь поступает в левый желудочек через митральный клапан из левого предсердия. Из левого желудочка она поступает в аорту — это большой круг кровообращения. От состояния клапана зависит количество крови, которое попадет в большой круг для обеспечения всего организма.
Митральные пороки нарушают гемодинамику и сказываются на функции сердца. Они проявляются стенозом (сужением) или недостаточностью митрального клапана. Сужение митрального отверстия затрудняет попадание крови из предсердия в желудочек. Митральная недостаточность характеризуется нарушением замыкательной функции клапана (он не замыкается полностью), что обуславливает обратный возврат (регургитацию) части крови из желудочка при его сокращении в левое предсердие.
Аппарат митрального клапана состоит из двух створок, митрального кольца, сосочковых мышц и хорд (сухожилия). Клапан открывается в сторону желудочков, а его выворачиванию в левое предсердие препятствуют сухожилия, прикрепленные к папиллярным мышцам. Полное закрытие и кратковременное симметричное наложение обеих створок предотвращают обратный поток крови в предсердие. При митральной недостаточности в виду изменения клапанов или подклапанного аппарата (хорды, папиллярные мышцы) нарушается нормальная гемодинамика.
Нарушения гемодинамики внутри сердца влекут уменьшение минутного объема кровообращения и одновременно повышение давления в легочной артерии (легочная гипертензия). С течением времени заболевание прогрессирует и у больных развивается сердечная недостаточность, которая сначала устраняется консервативным путем, а в последствии многим необходима хирургическая коррекция порока. Важным является определение степени прогрессирования и своевременное направление больных к кардиохирургу для решения вопроса о хирургическом лечении. Особую настороженность составляют больные с бессимптомными формами пороков, поскольку прогноз у них часто неблагоприятный.
Что это такое
Порок митрального клапана с обратным током крови (регургитацией) из левого желудочка в предсердие в результате неполного смыкания створок носит название митральной недостаточности. В самостоятельном виде приобретенное заболевание встречается нечасто и долгое время носит доброкачественный характер. Но в составе комбинированных и сочетанных дефектов оно выявляется в половине всех случаев кардиальных пороков и быстро приводит к серьезным осложнениям.
В норме левый желудочек в систолу выбрасывает содержимое в аорту, которая разветвляется, образуя большой круг кровообращения. Таким способом осуществляется перенос питательных веществ и кислорода в органы, в том числе и миокард. Под давлением двустворчатый клапан закрывается и не допускает обратного движения. При наличии отверстия во время сокращения возникает регургитация, и часть крови возвращается обратно, растягивая левое предсердие. По мере прогрессирования состояния происходит устойчивое увеличение объема полостей сердца, повышение давления, застой в сосудах легких.
Механизм формирования порока можно рассмотреть на рисунке:
Патогенез
При ревматизме в процесс вовлекаются все слои сердца – эндокард с клапанами, миокард, сосудистая система и перикард. Ревматический процесс вызывает деформации клапана, спаивание их по комиссурам, укорочение сухожильных хорд — все это ограничивает подвижность створок. Дегенеративные изменения клапана происходят при синдроме Марфана и Элерса Данло. Они включают утолщение и растяжение клапана в связи с разрушением коллагена. В тоже время образующаяся фиброзная ткань вызывает утолщение створок — они становятся плотными, а укорочение вызывает ограничение подвижности створок. При этой патологии образуются дефекты створок по краям, края скручиваются, сморщиваются и створки укорачиваются, не смыкаясь во время систолы. Играет роль также изменение подклапанного аппарата — рубцовое укорочение хорд и склероз сосочковых мышц. В последствии в створках откладывается кальций, что резко ограничивает подвижность. Все эти изменения вызывают изменение внутрисердечной гемодинамики.
Порок митрального клапана в виде митральной недостаточности имеет следующие гемодинамические особенности:
- Створки не до конца смыкаются, в связи с чем кровь возвращается в левое предсердие. Возвратом крови перегружается левое предсердие.
- Переполненное левое предсердие начинает увеличиваться, а левый желудочек гипертрофируется.
- Волна регургитации со временем увеличивается, а клапанная недостаточность нарастает. Развивается легочная гипертензия — это связано с тем, что перегрузка левого предсердия создает застой в малом кругу кровообращения.
- В некоторых случаях возникает отек легкого. Уменьшается сократительная способность левого желудочка и ослабляется его насосная функция. Развивается хроническая сердечная недостаточность.
Величина обратного тока крови в предсердие определяет тяжесть митральной недостаточности. Со временем развивается объемная перегрузка левых отделов и общий ударный объем левого желудочка может увеличиваться в 3 раза. Выброс в аорту нормальный до момента развития недостаточности левого желудочка. Увеличение левых отделов растягивает клапанное кольцо и способствует прогрессированию недостаточности. Дополнительный объем крови предсердии растягивает его стенки, они потеряют тонус и при этом повышается давление в полости предсердия и в легочных венах (развивается венозная легочная гипертензия).
Публикации в СМИ
Митральная недостаточность — неспособность левого предсердно-желудочкового клапана препятствовать обратному движению крови из левого желудочка в левое предсердие во время систолы желудочков сердца.
Частота. Митральную недостаточность регистрируют у 50% больных с различными пороками сердца. В чистом виде митральная недостаточность — редкое заболевание. У детей наблюдают значительно чаще, чем у взрослых. Часто сочетается с митральным стенозом или пороками клапанов аорты. Врождённая недостаточность митрального клапана составляет 0,6% всех ВПС. В 65% случаев она сочетается с дефектами перегородок, коарктацией аорты или открытым артериальным протоком. Около 5–6% здоровых женщин имеют ту или иную степень определяемой при ЭхоКГ митральной регургитации.
Этиология • Ревматизм • Изолированный пролапс митрального клапана (миксоматозная дегенерация, болезнь Барлоу) • Идиопатический разрыв хорд (14–23% случаев тяжёлой недостаточности, из них в 73–93% случаев выявляют дегенеративные изменения хорд) • Ишемическая дисфункция или разрыв папиллярных мышц (5% случаев трансмурального ИМ, чаще при нижнем ИМ) • Инфекционный эндокардит • Аннулярный кальциноз пожилых • Заболевания соединительной ткани (синдром Марфана и Элерса–Данло) • Осложнение митральной вальвулопластики • Относительная недостаточность при дилатации или субмитральной аневризме левого желудочка • Врождённые формы недостаточности (например, вследствие расщепления передней створки митрального клапана при полной форме открытого АВ-канала).
Патофизиология • Гемодинамика при острой недостаточности имеет существенные отличия от таковой при хроническом течении заболевания, когда компенсаторная гипертрофия и дилатация левого желудочка, степень которых зависит от тяжести митральной недостаточности, поддерживают сердечный выброс, иногда в течение многих лет • При острой митральной недостаточности (например, вследствие разрыва папиллярной мышцы или хорд) левый желудочек не успевает адаптироваться к резкому увеличению преднагрузки. В результате этого, а также вследствие низкой податливости нормального левого предсердия, возникает острая левожелудочковая недостаточность, приводящая к отёку лёгких и артериальной гипотонии • При хронически существующей регургитации вследствие повышения нагрузки левого предсердия объёмом происходит его гипертрофия и дилатация, более выраженная, чем при митральном стенозе, ведущая к хроническому застою в малом круге кровообращения • Часто при дилатации левого предсердия возникает пароксизмальная либо постоянная форма фибрилляции предсердий, а также тромбоз левого предсердия.
Клиническая картина и диагностика. • В течении хронической митральной недостаточности условно выделяют три периода: компенсации, лёгочной венозной гипертензии и правожелудочковой недостаточности. • Жалобы •• В период компенсации бессимптомное течение можно наблюдать в течение нескольких лет •• При появлении клинических симптомов у пациентов наиболее частые жалобы — одышка (98%), быстрая утомляемость (87%), кровохарканье (15%) •• При выраженной регургитации возникают симптомы сдавления возвратного гортанного нерва увеличенным левым предсердием (наиболее частый из них — синдром Ортнера — осиплость голоса), а в период правожелудочковой недостаточности — лёгочным стволом •• У пациентов в третьей стадии — симптомы застоя в большом круге кровообращения (отёки, увеличение печени, симптом Плеша, набухание шейных вен).
• Периферические симптомы обусловлены синдромом малого выброса — см. Недостаточность клапана аорты. • Клапанные симптомы •• Мезосистолический щелчок возникает при пролапсе митрального клапана, отрыве хорд или папиллярной мышцы •• Ослабление I тона •• Систолический шум над верхушкой различного тембра, проводящийся в точку Боткина и левую подмышечную область; его интенсивность зависит от объёма регургитации •• Наиболее специфический признак шума митральной регургитации — усиление или появление при пробах, уменьшающих объём левого желудочка (пробе Вальсальвы, ортостатической пробе), или в клиностатическом положении при повороте на левый бок в связи с более близким расположением верхушки сердца к грудной клетке •• Систолическое дрожание над областью верхушки — при высокой скорости (обычно тонкой струи) регургитации •• Шум Кумбса возникает вследствие относительного стеноза митрального клапана из-за увеличенного объёма крови, изгоняемого из левого предсердия.
• Симптомы, связанные с увеличением камер сердца • Увеличение границ относительной тупости влево, вверх и вправо (при дилатации правых отделов) • Симптом Попова — разная степень наполнения пульса на лучевых артериях. • Симптомы основного заболевания (ревматизма, синдрома Марфана, кардиомиопатии).
Специальные исследования • ЭКГ •• Признаки гипертрофии и перегрузки левых отделов сердца, в первую очередь левого предсердия, а в третьей стадии заболевания и правых отделов сердца •• Суправентрикулярные тахиаритмии (фибрилляция и трепетание предсердий, суправентрикулярная экстрасистолия и тахикардия).
• Рентгенография органов грудной клетки •• Выраженные признаки лёгочной венозной гипертензии • Выбухание дуги левого предсердия и отклонение контрастированного пищевода по дуге большого радиуса •• Выбухание дуги левого желудочка •• В третьей стадии заболевания — признаки лёгочной гипертензии и выбухание дуг правых отделов сердца •• При сдавлении лёгочного ствола расширенным левым предсердием — ослабление лёгочного рисунка слева •• При рентгеноскопии в прямой проекции — симптом «коромысла» между дугами левого желудочка и левого предсердия.
• ЭхоКГ •• Гипертрофия и дилатация левых отделов сердца, особенно левого предсердия •• Визуализация хлопающей створки при отрыве хорд или папиллярной мышцы •• Увеличение конечного диастолического индекса (КДИ = [конечный диастолический объём левого желудочка] / [площадь поверхности тела]), степень которого имеет прогностическое значение: увеличение КДИ выше 30 мл/м2 ассоциируется с послеоперационной недостаточностью левого желудочка, выше 90 мл/м2 — с высокой послеоперационной летальностью •• В допплеровском режиме — поток митральной регургитации, объём которого (оценивают в режиме цветового картирования) соответствует степени выраженности порока •• В третьей стадии заболевания — гипертрофия и дилатация правых отделов сердца, повышение систолического давления в правом желудочке •• Чреспищеводную ЭхоКГ проводят с целью выявления тромбоза левого предсердия при наличии фибрилляции предсердий.
• Катетеризация левого и правого желудочков •• Повышение конечного диастолического давления левого желудочка, давления в левом предсердии, систолического давления в правом предсердии, давления заклинивания лёгочной артерии •• «Вентрикулизация» кривой лёгочного капиллярного давления (увеличение волны V более 15 мм рт.ст.).
• Левая вентрикулография •• Наличие и степень регургитации определяют по степени заполнения левого предсердия за одно сокращение контрастом, введённым в левый желудочек •• Также диагностируют комбинированные клапанные поражения.
ЛЕЧЕНИЕ • Лекарственная терапия •• Хроническая митральная недостаточность ••• Бессимптомная лёгкая и умеренная недостаточность лечения не требует, а целесообразность приёма вазодилататоров спорна ••• Бессимптомная тяжёлая компенсированная недостаточность (КДИ менее 50 мл/м2, отсутствие лёгочной гипертензии и нормальная систолическая функция левого желудочка, отрицательные нагрузочные тесты): показано инвазивное исследование гемодинамики в покое и при нагрузочных пробах, а также постоянный приём ингибиторов АПФ •• Острая митральная недостаточность ••• Вазодилататоры (нитропруссид натрия или ингибиторы АПФ) и диуретики в/в ••• Внутриаортальная баллонная контрпульсация ••• При инфекционном эндокардите, отсутствии прогрессирования сепсиса или тяжёлой рефрактерной сердечной недостаточности допустимо проведение предоперационной антибиотикотерапии не дольше 3 сут ••• При тяжёлой недостаточности на фоне ИМ без разрыва папиллярных мышц — внутриаортальная баллонная контрпульсация, вазодилататоры.
• Хирургическое лечение •• Показания ••• Тяжёлая митральная недостаточность, бессимптомное течение или II функциональный класс, если конечный диастолический размер левого желудочка более 40 мм либо КДИ более 40 мл/м2, либо фракция выброса левого желудочка менее 55–60% (при митральной недостаточности, если сократительная функция левого желудочка не нарушена, фракция выброса левого желудочка должна быть не ниже 65%) ••• Тяжёлая митральная недостаточность, III–IV функциональный класс ••• Тяжёлая бессимптомная митральная недостаточность в сочетании с тяжёлой лёгочной гипертензией ••• Симптоматическая умеренная недостаточность при сохранённой систолической функции левого желудочка в случае положительных результатов инвазивного исследования гемодинамики •• Противопоказания ••• Тяжёлая сопутствующая патология, угрожающая жизни больного ••• Терминальная стадия недостаточности кровообращения ••• Отрицательный результат пробы с аминофиллином и кислородом •• Методы оперативного лечения ••• При отсутствии кальциноза и сохранённой подвижности створок и клапанного аппарата допустимо выполнение клапансохраняющих вмешательств (аннулопластика кольцом Алана Карпантье или по методике «двойного отверстия», эксцизия хлопающей порции задней створки, укорачивающая пластика хорд) ••• Несмотря на большую физиологичность клапансохраняющих операций и относительно низкую частоту тромбозов и инфекционного эндокардита, из-за высокой частоты рецидивов порока и необходимости в повторных операциях пластические вмешательства на клапанах выполняют фактически только при пролапсе, разрывах клапанных структур, относительной недостаточности клапана при дилатации его кольца и перед планируемой беременностью ••• Протезирование митрального клапана в условиях искусственного кровообращения с использованием биологических протезов выполняют детям или перед планируемой беременностью ••• В остальных случаях поражённый клапан заменяют механическим протезом.
Специфические послеоперационные осложнения • Тромбоэмболии • Вторичный инфекционный эндокардит протезов • Атриовентрикулярная блокада • Дистрофические изменения биологических протезов и необходимость в повторном протезировании. Прогноз • Только у 5–10% пациентов с пролапсом митрального клапана происходит прогрессирование митральной регургитации • 5-летняя выживаемость — более 80%, 10-летняя — более 60% • При ишемическом генезе порока 5-летняя выживаемость не превышает 30% • Хирургическое лечение улучшает выживаемость и переносимость нагрузки, если исходная фракция выброса левого желудочка более 35%, сердечный индекс более 1,5 мл/мин/м2 • Хирургическое лечение малоэффективно при вторичной митральной недостаточности на фоне дилатационной кардиомиопатии и первичной — при фракции выброса левого желудочка менее 30% • Хирургическое лечение часто бывает эффективным при ишемической кардиомиопатии, когда одновременно проводят коронарное шунтирование и аннулопластику • Летальность при протезировании митрального клапана — 2–7%, при аннулопластике — 1–4% • 5-летняя выживаемость в среднем составляет 90%.
Синонимы • Недостаточность левого предсердно-желудочкового клапана • Недостаточность митрального клапана
Сокращения. КДИ — конечный диастолический индекс.
МКБ-10 • I05.1 Ревматическая недостаточность митрального клапана • I05.2 Митральный стеноз с недостаточностью • I34.0 Митральная (клапанная) недостаточность • Q23.3 Врождённая митральная недостаточность
Классификация
Различают следующие виды митральной недостаточности:
- органическую (первичная, дегенеративная), которая развивается при изначальном поражении створок;
- функциональную (относительную, вторичную), которая возникает при заболеваниях левого желудочка.
Наиболее частой причиной хронической органической недостаточности является пролапс клапана, имеющий широкий спектр проявлений. У молодых лиц выявляется миксоматозная дегенерация, при которой развивается избыточность створок и хорд (при синдроме Барлоу). У пожилых развивается фиброэластическая недостаточность, приводящая к разрыву хорд. При органической недостаточности часто симптомы отсутствуют, а при вторичной рано появляются симптомы ишемии и сердечной недостаточности: снижение переносимости физической нагрузки, одышка.
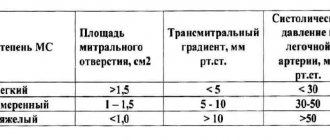
В зависимости от объема регургитации выделяют несколько степеней митральной недостаточности:
- I степень. Митральная недостаточность 1 степени, что это такое? Это начальная степень недостаточности. Недостаточность митрального клапана 1 степени характеризуется не выраженной регургитацией. Объем ее меньше 30 мл, а площадь отверстия обратного тока меньше 0,20 см2. Обратный ток крови происходит только у клапана.
- II степень. Митральная недостаточность 2 степени характеризуется умеренной регургитацией и обратным током крови в середине предсердия. При этой степени умеренно расширено предсердие. При 2 степени объем регургитации 30-59 мл, площадь отверстия регургитации составляет 0,20-0,39 см2.
- III степень. Недостаточность митрального клапана 3 степени характеризуется объемом регургитации более 60 мл, а площадь отверстия обратного тока составляет более 0,40 см2. При 3 степени предсердие значительно расширено, а струя достигает задней его стенки. Это тяжелая степень недостаточности.
По стадиям:
- Стадия компенсации.
- Стадия декомпенсации.
В компенсаторной стадии увеличенная преднагрузка и нормальная постнагрузка облегчают выброс из левого желудочка, поэтому отмечается эффективный ударный объем. Компенсаторная фаза продолжается много лет.
Длительная перегрузка объемом в конечном счете приводит к нарушению сократительной функции левого желудка и наступает стадия декомпенсации.
Стадии НМК
Стадия патологического процесса наравне со степенью играет важную роль в клинической картине.
Выделяют:
- 1 стадия недостаточности МК соответствует полному отсутствию проявлений. Либо они столь ничтожны, что не обращают на себя внимания.
- 2 стадия (умеренная) определяется более выраженной клиникой. Пациент страдает одышкой в состоянии покоя и при минимальной физической активности, возникают боли в груди неясного генеза, проблемы с ритмом. Но качество жизни все еще приемлемое, потому многие не обращаются к врачу. Особенно курильщики, списывающие свое состояние на последствия потребления табачной продукции.
- 3 стадия (выраженная) определяется тяжелыми симптомами, существенным понижением важных показателей.
- 4 терминальная стадия заканчивается летальным исходом почти всегда, восстановление невозможно. Проводится паллиативная помощь для облегчения состояния и обеспечения достойной кончины.
Митральная недостаточность 1 степени наиболее благоприятный момент для начала лечения. Позже, по мере усложнения клинической картины, восстановление менее вероятно.
Причины
Органическая (первичная) недостаточность митрального клапана связана с анатомическим поражением клапана или сухожилий, которые удерживают его. Причинами являются:
- пролапс клапана — это синдром, стоящий на грани нормы и патологии (прогибание створок в предсердие, связанное со «слабостью» соединительной ткани створок, поэтому они пролабируют, встречается большей частью у женщин);
- дегенерация створок клапана (кальцинирующая болезнь, миксоматозная дегенерация створок);
- ревматическая болезнь сердца;
- инфекционный эндокардит;
- врожденные пороки створок (расщепление створок);
- заболевания соединительной ткани (склеродермия, ревматоидный артрит, системная красная волчанка);
- нарушение целостности митрального клапана.
На долю ревматической болезни приходится 14% клапанных пороков. Основной возбудитель ревматизма — β-гемолитический стрептококк А. Основное проявление ревматизма — кардит и поражение клапана (вальвулит, преимущественно поражается митральный, реже — аортальный).
Важную роль при инфекционном эндокардите играют кардиохирургические операции, инъекционная наркомания, гемодиализ и длительная катетеризация вен. Возбудителями этого заболевания являются Staphylococcus aureus и Enterococcus spp. из-за распространенности заболеваний органов брюшной полости и малого таза. При инфекционном эндокардите наиболее часто поражается митральный клапан.
Среди невоспалительной митральной недостаточности можно выделить дисплазию соединительной ткани. Длительное время она протекает бессимптомно, но при прогрессировании дегенеративного процесса разрываются ослабленные хорды и возникает острая митральная недостаточность.
При заболеваниях соединительной ткани, в частности ревматоидном артрите, появляются ревматоидные узелки в миокарде, перикарде и в эндокарде у основания митрального и аортального клапанов. В последствии в узелке развивается склероз, который вызывает формирование недостаточности клапана. Также часто бывают воспалительные изменения в створках (вальвулит). Он протекает благоприятно, не вызывая выраженной деформации створок. Но у некоторых больных вальвулит протекает с деформацией створок и развивается митральная недостаточность, которая часто требует хирургической коррекции. Таким образом, ревматоидное поражение клапанов служит фоном, на котором развиваются значительные изменения структуры створок.
Функциональная недостаточность трехстворчатого клапана не является пороком сердца, но нарушения гемодинамики при ней такие же, как и при органической недостаточности клапана. Причиной функциональной недостаточности митрального клапана являются:
- расширение полости левого желудочка при заболеваниях миокарда (гипертрофическая кардиомиопатия, ИБС);
- подклапанная патология (дисфункция папиллярных мышц, разрыв сухожильных хорд при инфаркте или пролапсе клапана);
- ускорение кровотока при вегетодистонии.
Причины развития патологии
Факторы становления проблемы многообразны. Они всегда имеют болезнетворное происхождение.
Врожденные и приобретенные пороки сердца
Как ни парадоксально, возможно возникновение проблемы в рамках других кардиальных изменений и генетических отклонений (об этом ниже).
Так, на фоне аортальной недостаточности возможно ослабление мышц и сухожильных нитей митрального клапана.
Все патологические процессы подобного рода проявляются довольно поздно. Некоторые и вовсе не дают знать о себе вплоть до летального результата. Порой диагноз ставится уже в процессе аутопсии.
Пролапс клапана
Клинический вариант органического изменения кардиальной структуры. Характеризуется западением створок образования внутрь предсердий.
Чаще это врожденная аномалия. Примерно в 30% клинических ситуаций — приобретенная, на фоне травм или оперативных вмешательств. Лечение, как и в случае с пороками хирургическое, перспективы восстановления хорошие. Подробнее в этой статье.
Ишемическая болезнь сердца
Типичный возрастной патологический процесс. Также встречается у пациентов, перенесших инфаркт миокарда. Сопровождается хронической недостаточностью питания кардиальных структур, но катастрофических явлений еще нет.
Наиболее вероятное следствие длительно текущего состояния — некроз сердечных образований. В результате малой трофики наступает дистрофия или же ослабление митрального клапана. Отсюда его невозможность плотно смыкаться.
Даже хирургическое вмешательство — не гарантия восстановления. Нужно бороться с первопричиной явления.
Воспалительные патологии кардиальных структур
Эндокардит как вариант. Сопровождается выраженным поражением кардиомиоцитов, обычно инфекционного генеза (70% случаев), реже аутоиммунного происхождения (остальные 30%).
Как то, так и другое влечет за собой постепенную деструкцию анатомических образований. Лечение сочетанное, с устранением воспалительного процесса и по мере необходимости протезированием разрушенных предсердий.
Симптомы ярко выражены, потому упустить момент начала процесса почти невозможно. Лечение стационарное, под постоянным объективным контролем.
Инфаркт
Острое нарушение питания миокарда. Сопровождается общим некрозом тканей орана. Обширность зависит от того, какой сосуд подвергся стенозу (сужению) или окклюзии (закупорке).
Во всех случаях, это распространенный процесс, с отмиранием значительных участков кардиальных структур. Даже при условии своевременного и грамотного лечения в больнице, возможность полного восстановления почти нулевая.
В любой ситуации останется грубый рубцовый дефект, так называемый кардиосклероз, когда функциональные ткани замещаются соединительными, не способными к сокращению и возбуждению.
Генетические синдромы
Обусловлены отягощенной наследственностью, реже иными явлениями. Классические варианты — болезнь Марфана, Элерса-Данлоса.
Все процессы, так или иначе, проявляются группой симптомов, многие имеют внешнее признаки. Диспропорция конечностей, деформации челюстно-лицевой области, дисфункциональные расстройства печени, почек, других органов.
Восстановление комплексное. Обычно диагноз можно поставить еще в период младенчества, симптоматика выраженная, присутствует много объективных признаков. В обязательном порядке показана консультация генетика.
Аутоиммунные заболевания
{banner_banstat9}
Классический процесс с кардиальными отклонениями — системная красная волчанка. Приводит к разрушению мышечных и соединительных тканей организма. В том числе сердечных. Митральная недостаточность развивается сравнительно поздно, без лечения.
Ревматизм
Еще один вариант аутоиммунной болезни. Сопровождается деструкцией каодиомиоцитов. Течет волнообразно, приступами. Каждый эпизод усугубляет состояния кардиальных структур. Отсюда необходимость постоянного лечения для предотвращения рецидивов и поддержки работы сердца.
Субъективные факторы
Так, согласно клиническим исследованиям, основной контингент пациентов кардиолога с подозрением на митральную недостаточность, это лица за 60.
Молодые страдают реже и на то есть веские патологические причины. У пожилых же людей наблюдается естественное старение и дистрофия тканей. В большей мере рискуют курильщики, алкоголики, лица с хронической гипертонией 2 и особенно 3 степени.
Мужчины болеют чаще женщин, соотношение примерно два к одному. С чем это связано — доподлинно не известно. Предполагается, с тяжелой работой и склонностью к вредным привычкам.
Симптомы
Основными проявлениями недостаточности митрального клапана являются:
- одышка;
- нарушения ритма;
- отеки;
- сердечная недостаточность, которая развивается раньше или позже.
У ряда больных порок не проявляется длительное время. При митральной недостаточности одышка менее выражена, чем при митральном стенозе и появляется в поздние сроки. Недостаточность кровообращения развивается тоже поздно, а кровохарканье возникает редко.
Клиническая симптоматика зависит от объема возврата крови из желудочка в предсердие, от сократительной функции миокарда и выраженности легочной гипертензии. С развитием значительной недостаточности кровообращения лечение становится неэффективным, поскольку во внутренних органах развиваются необратимые изменения. Прежде всего страдает сердце в связи с хронической перегрузкой. При острой недостаточности митрального клапана возникает быстрая перегрузка левого желудочка, которая увеличивает преднагрузку на левый желудочек. Это сопровождается симптомами левожелудочковой недостаточности — отек легких и снижение артериального давления.
При аускультации сердца врач отмечает:
- ослабление I тона;
- систолический шум на верхушке сердца;
- расщепление II тона.
Систолический шум на верхушке иррадиирует в подмышечную впадину. Он возникает при прохождении обратной волны в левое предсердие через отверстие между плохо сомкнутыми створками.
Прогноз и вероятные осложнения
Возможные последствия:
- Инфаркт миокарда.
- Остановка сердца.
- Полиорганная недостаточность.
- Инсульт.
- Кардиогенный шок.
- Отек легких.
Это потенциально летальные явления. Прогноз на фоне лечения благоприятен только на ранних стадиях. Выживаемость 85%. При длительном течении патологического процесса смертность достигает 60% в пятилетний период. При подключении осложнений — 90%. Ишемическая форма митральной недостаточности дает худший прогноз.
Дегенеративные изменения митрального клапана, такие как недостаточность — распространенный порок сердца. Частота определяется в 15% от всех врожденных и приобретенных состояний.
Лечение консервативное на начальной стадии или хирургическое на развитых этапах, под контролем кардиолога. Вероятность полного избавления от патологии мала на поздних стадиях. Процесс трудно обнаружить в начальный момент, но это лучшее время для терапии.
Анализы и диагностика
ЭКГ. При незначительном или умеренно выраженном пороке ЭКГ не изменяется, а при выраженной патологии отмечается гипертрофия левого предсердия. При развитии легочной гипертензии появляется гипертрофия правого желудочка и правого предсердия. Фибрилляция предсердий возникает при длительной митральной недостаточности и увеличения левого предсердия.
Трансторакальная и трансэзофагеальная (чрезпищеводная) эхокардиография. При 3D эхокардиографии определяется функция выброса ЛЖ — это самый важный показатель для врача. Это исследование оценивает также выраженность порока и возможность проведения клапан сберегающей операции. Чреспищеводную ЭхоКГ выполняют при дисфункции протеза, подозрении на тромбы или при инфекционном эндокардите. Также чреспищеводная ЭхоКГ может понадобиться перед оперативным лечением для более точного определения повреждений клапана.
Магнитно-резонансная томография. Позволяет определить функцию сердца и объем обратного потока. Компьютерная томография. Устанавливает выраженность кальциноза клапанов.
Рентгенография грудной клетки. Диагностирует кальциноз клапана и его структур. При рентгенологическом исследовании выявляется увеличение сердца в размерах, талия у него отсутствует из-за увеличения левого предсердия. Предсердие может достигать гигантских размеров. Увеличение левого желудочка преобладает над правым. Рентгенологически определяется венозный застой в легких.
Бактериологическое исследование крови при ревматизме и инфекционном эндокардите. Однако отмечается низкий уровень выделения значимых возбудителей, что связано с проведением антибиотикотерапии.
Причины возникновения
Формирование порока может происходить во внутриутробном периоде, и в этом случае он считается врожденным. Причинами такой патологии могут быть:
- алкоголизм, прием наркотиков и курение матери во время беременности;
- ионизирующее облучение;
- отравление и прием некоторых препаратов (антибиотики, нестероидные противовоспалительные);
- системные и инфекционные заболевания.
Этиологическими факторами приобретенного отклонения обычно выступают:
- стрептококковые и стафилококковые инфекции с развитием септического эндокардита;
- аутоиммунные заболевания (волчанка, рассеянный склероз);
- поражение миокарда в результате инфаркта;
- пролапс митрального клапана;
- синдром Марфана;
- травмы грудной клетки с разрывом створок или волокон, которые их удерживают.
Относительная недостаточность митрального клапана наблюдается при выраженном увеличении левого желудочка. Причиной этого состояния могут быть дилатационная кардиомиопатия, аортальный порок, миокардит и гипертоническая болезнь.
Диета
Диета 10-й стол
- Эффективность: лечебный эффект через 1 месяц
- Сроки: постоянно
- Стоимость продуктов: 1700-1850 руб. в неделю
Основные принципы диетического питания больных с хронической сердечной недостаточностью:
- Ограничение употребления соли до 2г в день (при выраженных отеках она полностью исключается).
- Ограничение употребления жидкости (0,8-1 литр).
- Частые приемы пищи (5-6 раз).
- Введение в рацион продуктов, оказывающих мочегонное действие.
Чем больше выражена сердечная недостаточность, тем больше ограничивается соль в рационе. При ХСН I исключают соленую пищу и дополнительно можно употреблять соль не более 3 г. При ХСН II ФК и выше — исключают соленые блюда и не используют соль при приготовлении пищи (исключается досаливание).
Ограничение потребление жидкости рекомендуется только при тяжелой ХСН. Увеличение веса на 2 кг за 1-2 дня говорит о задержке жидкости.
Рацион должен состоять из легкоусвояемой, калорийной пищи, с высоким содержанием белка и витаминов. В диете присутствуют нежирное мясо, овощные и молочные супы, нежирная рыба, белковый омлет, гарниры из овощей, фрукты, ягоды, соки (исключается виноградный сок, вызывающий вздутие). Также ограничиваются продукты, вызывающие вздутие: фасоль, горох, бобы, редис.
Не рекомендуется:
- Наваристые мясные бульоны.
- Крепкий чай, кофе.
- Свинина и животные жиры.
- Копченые продукты.
- Консервы.
- Алкоголь.
Профилактика
Снизить риск возникновения пороков сердца помогут:
- Своевременное лечение стрептококковых инфекций.
- Санация инфекционных очагов.
- При ревматической атаке проведение бициллинопрофилактики.
- Умеренное закаливание и здоровый образ жизни.
- Для профилактики инфекционного эндокардита при стоматологических манипуляциях назначаются антибактериальные препараты.
- Назначение антибактериальных препаратов при инвазивных манипуляциях на респираторном тракте, желудочно-кишечном и мочевыводящих путях.
Виды и особенности митральных протезов
Кардиохирурги используют три вида протезов:
- Механические, которые вначале делались в форме шара, немного позднее – в виде шарниров. На них часто образовываются сгустки крови, и установка может осложниться эмболией. Пациенту приходится постоянно принимать антиагреганты. Самыми современными считаются изделия, которые обрабатываются биологически интактным сплавом титана.
- Биологические. Создаются из перикарда или других натуральных собственных тканей. Не имеют свойства образовывать тромбы.
- Аллографты берутся у трупа и подвергаются криоконсервации, а потом вживляются подходящему донору.
Случай из практики: запущенная митральная недостаточность
Хочу привести в пример клинический случай, в котором отсутствие своевременного лечения привело к такому диагнозу – митральная недостаточность 3 степени. В стационар поступил пациент с жалобами на сильную одышку в покое, усиливающуюся при физической нагрузке, кашель с мокротой, в которой иногда обнаруживаются прожилки крови, слабость, отеки.
Считает себя нездоровым много лет, часто болел ангинами, беспокоили суставы. Ухудшение наступило после перенесенного ОРВИ. В легких при прослушивании выявляются мелкопузырчатые хрипы, наблюдаются ослабление верхушечного толчка, щелчок открытия митрального клапана, систолический шум. Печень увеличена, нижний край определяется на 5 см ниже подреберья. На ЭхоКГ – утолщение створок клапана, кальциноз, расширение левого предсердия, регургитация митрального клапана III степени.
Пациенту назначена операция по протезированию, выполнив которую, он сможет спастись. Лечитесь вовремя!
Прогноз при недостаточности митрального клапана
При 1 степени митральной недостаточности прогноз благоприятный. Такие больные не нуждаются в медикаментозном и хирургическом лечении, но они нуждаются в наблюдении в динамике и только при необходимости предпринимаются меры. Несвоевременное лечение при 2-3 степени ведет к инвалидизации больных. Если перегрузка отделов сердца долго длится у них развивается сердечная недостаточность в следствие повреждения миокарда. Больные быстро инвалидизируются — без одышки не могут даже встать с постели, отеки нарастают и не поддаются лечению, поражаются клапаны правой половины сердца. При отсутствии лечения неизбежно наступает смерть.
При естественном ходе событий в течение 5 лет при ишемии миокарда выживают только 30%, при отсутствии ишемии — 80%, а в течение 10 лет выживают 60%. Неблагоприятным прогнозом является снижение выброса левого желудочка меньше 50%, повышения давления в легочной артерии и увеличение левого предсердия больше 4,0 см. При этом больные не отвечают на проводимое медикаментозное лечение. Своевременная коррекция порока излечивает больных. Смертность при данной патологии значительно снизилась после протезирования клапана, что свидетельствует об эффективности хирургического лечения. Однако при фибрилляции предсердий до хирургической операции снижается выживаемость после нее.
Характерные симптомы
Как уже было отмечено, всего выделяют 3 фазы патологического процесса. Чуть реже 5, это более точный клинический вариант, но в большей мере они имеет научное значение, чем практическое.
Примерная картина такова:
- Одышка. Сначала в момент интенсивной механической нагрузки. В данном случае понять, где заканчивается нормальная физиология и начинается болезнь трудно. Поскольку в рамках малой тренированности тела возможны идентичные проявления. Позже, в субкомпенсированной и полностью неконтролируемой стадии симптом возникает в состоянии покоя, даже когда больной лежит. Это существенно снижает качество жизни и ведет к легочным проблемам, компенсаторные механизмы разрушают всю дыхательную систему и приводят к повышению давления в одноименной артерии. Это фактор усугубления основного заболевания, ухудшающий прогноз.
- Аритмия. В разных вариациях. От тахикардии до фибрилляции предсердий или же групповых экстрасистолий. Крайне редко в рамках митральной недостаточности возникают так называемые неопасные формы патологического процесса. Куда чаще это угрожающие явления, ведущие к остановке сердца или же инфаркту. Определить самостоятельно перебои возможно, но не всегда. Наиболее точный метод диагностики — электрокардиография.
- Падение артериального давления. Порой до критических отметок, особенно в рамках острого процесса. Возможно развитие кардиогенного шока. Это летальное состояние, примерно в 95% ситуаций оно ведет к смерти пациента даже при условии своевременной реанимации и комплексного воздействия. Восстановление невозможно, прогнозы крайне неблагоприятны.
- Отек легких.
- Также слабость, сонливость, апатичность. В острый период встречается паническая атака с неадекватным поведением, усилением моторной активности.
- Асцит. Или скопление жидкости в брюшной полости.
- Отеки нижних конечностей. Диуретики эффективны только в первый момент, далее они не приносят желаемого действия.
Список источников
- Несукай Е.Г. Митральная недостаточность/Сердечная недостаточность. — 2010. — № 3, С. 84-91.
- Кнышов Г. В., Бендет Я.А. Приобретенные пороки сердца. /Киев: Институт сердечно-сосудистой хирургии, 1997. – 280 с.
- Коваленко В. Н., Несукай Е.Г. Некоронарогенные болезни сердца. Практическое руководство/ К.: МОРИОН, 2001. – 480 с.
- Шихвердиев Н.Н., Марченко С. П. Основы реконструктивной хирургии клапанов сердца/Санкт-Петербург: Дитон, 2007. – 270 с.
- Митральная регургитация. Клинические рекомендации. 2021. — 30 с.
- Данилов А. И., Козлов Р. С., Козлов С. Н., Дехнич А. В. Практика ведения пациентов с инфекционным эндокардитом в Российской Федерации // Антибиотики и химиотерапия. 2017; 62 (1–2): 7–11.
Методы лечения
Лечение недостаточности митрального клапана на стадии компенсации заключается в постоянном наблюдении за пациентом, снижении физических нагрузок и применении средств для предупреждения прогресса болезни. Если появляются осложнения, и нет возможности решения проблемы хирургическим путем, применяется симптоматическая терапия:
- сердечные гликозиды;
- диуретики;
- бета-блокаторы;
- антагонисты кальция;
- ингибиторы АПФ;
- антикоагулянты и дезагреганты.
Никакие препараты не могут излечить заболевание. Консервативные методы помогают только на время отсрочить ухудшение и улучшить качество жизни. Единственным способом устранения проблемы является проведение операции.
Оперативные вмешательства: показания и техники
Показанием к хирургическому лечению является грубое нарушение строения створок, приводящее к выраженному отклонению гемодинамики. Восстановление клапана или его замена требуются в следующем случае:
- эндокардит в анамнезе;
- первые проявления сердечной недостаточности (одышка, отеки);
- нарушения ритма;
- частые сильные боли в грудной клетке, признаки застоя в легочной системе.
Нельзя оперировать в следующих случаях:
- начало острого заболевания или обострение хронического;
- инсульт или инфаркт;
- высокая температура;
- крайняя степень сердечной недостаточности.
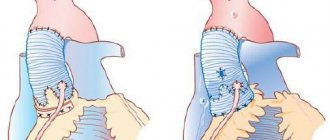
Основными видами вмешательств считаются полная замена или пластика клапанов. Второй вариант проводится такими способами:
- аннулопластика с помощью мягких или жестких колец;
- резекция створки;
- замена хорд искусственными материалами;
- методика «край в край».