Синдром полиорганной недостаточности развивается в результате одновременного или последовательного нарушения функций нескольких органов. В большинстве случаев полиорганная недостаточность является терминальной стадией тяжелых заболеваний, в том числе и последних стадий рака. Термин был введен относительно недавно — в 1973 году и на протяжении более 45 лет продолжает оставаться одной из самых частых причин смерти среди пациентов, которые находятся в реанимационных отделениях.
- Особенности полиорганной недостаточности
- Как проявляется синдром полиорганной недостаточности
- Почему развивается полиорганная недостаточность
- Методы диагностики заболевания
- Лечение полиорганной недостаточности в клиниках «Евроонко»
- Питание при полиорганной недостаточности
- Чем опасна полиорганная недостаточность
Особенности полиорганной недостаточности
Патологические изменения в органе или системе органов не развиваются одномоментно. Этот процесс протекает в три основные стадии:
- Компенсация. Длится от трех до пяти дней. В ответ на повреждение, организм старается компенсировать утраченную функцию. На начальных этапах ему удается сделать это относительно просто, поэтому полного отказа в работе органа не возникает. Если на этом этапе провести лечение, то можно будет избежать серьезных последствий, которые характерны для других стадий.
- Субкомпенсация. В этот период организм не может в полной мере восполнить утраченную функцию, поэтому пациент нуждается в медикаментозном лечении. Для того чтобы скорректировать имеющиеся нарушения, достаточно небольших доз лекарственных препаратов.
- Декомпенсациия. Эта стадия характеризуется выраженными изменениями в органах и полной утратой работоспособности. Состояние пациента становится крайне тяжелым. Он нуждается в больших дозировках лекарственных препаратов и проведении дополнительных мероприятий, которые призваны поддерживать жизнеобеспечение (ИВЛ, гемодиализ).
Степень тяжести полиорганной недостаточности определяется исходя из объема поражения. Декомпенсация двух систем соответствует тяжелой, а трех — крайне тяжелой степени.
Классификация
Клиницисты выделяют две стадии развития полиорганной недостаточности:
- первая – нарушение газообмена, свёртывающей системы крови. В крови увеличивается количество билирубина и уменьшается количество тромбоцитов. На фоне этого наблюдается ухудшение микроциркуляции крови. Данную стадию можно рассматривать как «фундамент» развития почечной, лёгочной, печёночной недостаточности;
- вторая стадия – стадия декомпенсации, когда на клеточном уровне происходят необратимые патологические изменения. В этом случае, вместо переработки углеводов для получения энергии, начинается переработка аминокислот. Как следствие этого развивается острая сердечная недостаточность и наблюдается дисфункция других систем и органов больного. Пациент впадает в кому.
При полной дисфункции двух органов летальный исход наступает в 30–40%. Если происходит нарушение или прекращение функционирования четырёх и более органов, то выздоровление практически невозможно.
Также выделяют формы полиорганной недостаточности исходя из механизма развития недуга:
- однофазная – в первые сутки после травмы наблюдается нарушение газообмена, к которому присоединяются почечная, лёгочная и сердечная недостаточность. В этом случае клиническая картина указывает на финальное осложнение, которое ведёт к летальному исходу;
- двухфазная – после выхода из шока состояние пациента может стабилизироваться. К осложнениям приводит септическая инфекция, которая развивается в течение ближайших нескольких суток. В таких случаях существует небольшая вероятность того, что больной выживет, но при условии правильных и своевременных реанимационных мероприятий.
Не совсем верно будет рассматривать ПОН как необратимый патологический процесс. Медицине известны случаи, когда при своевременном реанимационном лечении удавалось спасти жизнь человеку.
Как проявляется синдром полиорганной недостаточности
Точный набор симптомов зависит от поражения тех или иных органов. Как правило, самыми отчетливыми являются признаки нарушения функций дыхательной системы. Об этом могут свидетельствовать следующие клинические проявления:
- Одышка.
- Активация вспомогательных мышц в процессе дыхания.
- Цианоз кожных покровов.
- Выраженная потливость.
- Нарушение сознания и заторможенность на поздних стадиях.
При поражении сердечно-сосудистой системы отмечаются боли за грудиной, различные нарушения гемодинамики, отеки мягких тканей и внутренних органов. На начальном этапе присутствует выраженная тахикардия, вплоть до 180 ударов в минуту. Она развивается с целью компенсации нарушений и со временем сменяется брадикардией, при которой частота сердечных сокращений может опускать до 40 ударов в минуту и даже ниже. На поздних стадиях пациент слабо отвечает на препараты, которые помогают нормализовать деятельность сердечно-сосудистой системы. Это одна из причин, по которой лечение полиорганной дисфункции становится сложным.
Нарушение деятельности желудочно-кишечного тракта при полиорганной недостаточности проявляется симптомами механического сдавления кишечника. К этим симптомам относятся:
- Нарушение процесса дефекации.
- Задержка газов.
- Вздутие и асимметрия живота.
- Рвота.
- Потеря аппетита.
В некоторых случаях развивается желудочно-кишечное кровотечение, которое усугубляет течение основного заболевания и нередко становится причиной смерти пациента.
Достаточно часто в клинической картине присутствуют признаки, которые характерны для почечной недостаточности. Прежде всего, это выраженное снижение объема мочи с последующим развитием анурии, что является показанием для проведения гемодиализа. Кроме того, у пациентов выявляется снижение уровня калия в крови, почечные отеки, нарушение водно-электролитного баланса и др.
Симптомы
Проявляющиеся при полиорганной недостаточности признаки и их прогресс вызваны сочетанием нарушений в сердечно-сосудистой и дыхательной системах, а также дисфункциями в почках и печени. Обычно их условно делят на несколько ключевых состояний:
- функциональные нарушения центральной нервной системы;
- респираторный дистресс-синдром;
- острая печеночная и почечная недостаточность;
- синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром).
Также медицинскими специалистами выделено четыре формы болезни: явная, скрытая (латентная), декомпенсированная и терминальная. При явной форме происходит нарастание токсического синдрома. Он сопровождается прогрессированием нарушений кровотока в печени, почках, кожном покрове. Для терминальной формы типично развитие циркуляторной блокады и ишемии. В крови человека накапливаются метаболиты, оказывающие токсическое воздействие на организм и нарушающие выделительную функцию печени, почек и желудочно-кишечного тракта.
О нарушении биохимических процессов детоксикации в печени свидетельствует наличие аммиака в крови, о почечной недостаточности – пептидов средней массы. Что касается дыхательной системы, развивается респираторный дистресс-синдром. Отекают легкие, нарушается дыхание, в организм не поступает необходимое количество кислорода. У больного появляется одышка и учащается пульс. Обнаруживаются симптомы цианоза: пятна, бледность или посинение кожного покрова. Конечности становятся прохладными.
Что касается почек, то при синдроме полиорганной недостаточности возрастает риск олигурии – патологического состояния, когда в организме задерживается моча. У ребенка это могут заметить родители или воспитатели, если он редко мочится. Поскольку такой признак проявляется не только при ПОН, то устанавливать диагноз только на основании этого нельзя. Если нарушена функция почек, содержание эпителия, лейкоцитов и белка в моче превышает норму. Также могут быть выявлены эритроциты. Когда олигурия прогрессирует, возникает анурия – заболевание, при котором моча не попадает в мочевой пузырь и, как следствие, не выделяется из него.
При поражении печени на фоне полиорганной недостаточности развивается холестатическая желтуха. Проявления включают: кожный зуд, который постепенно нарастает, пожелтение склеры, увеличение содержания холестерина и желчных кислот в крови, повышение концентрации билирубина, понижение числа метаболитов билирубина в кале и моче.
Часто при полиорганной недостаточности появляется ДВС-синдром – расстройство гемостаза, обусловленное дефицитом и гиперстимуляцией резервов свертывающей системы крови. Он провоцирует геморрагические, микроциркуляторные и тромботические нарушения. При ДВС-синдроме наблюдается дисфункция органов, кровоподтеки в подкожно-жировую клетчатку, подкожные гематомы, петехиально-гематомные высыпания. В острых случаях возможно развитие гипотонии, шока, сильных кровотечений и т. д.
Одно из проявлений ПОН у взрослых и детей – нарастающая острая сердечная недостаточность. Мышца сердца теряет эластичность и способность к сокращению. В результате перекачивание крови значительно усложняется, что приводит к ее застою. Следствием прогрессирующей ОСН может стать отек легких или приступ астмы. Оба состояния крайне опасны для жизни.
При правожелудочковой сердечной недостаточности увеличивается печень. Все ткани и органы плохо снабжаются кислородом, образуются отеки. Больному становится сложнее дышать. Со стороны центральной нервной системы ПОН проявляется острым психозом, заторможенностью, иногда – коматозным состоянием.
Распространенный признак полиорганной недостаточности – язвы двенадцатиперстной кишки и желудка. Пациента беспокоят болевые ощущения в верхней части живота, которые постепенно усиливаются. Язвенную болезнь неминуемо сопровождает изжога.
Почему развивается полиорганная недостаточность
Среди причин, которые приводят к развитию синдрома полиорганной недостаточности, отмечаются тяжелые заболевания и состояния, которые оказывают существенное влияние на функции организма. К ним относятся тяжелые травмы, сепсис, инфекционно-токсический шок и др.
У онкологических пациентов синдром полиорганной недостаточности развивается после радикального удаления опухоли. Отличительной особенностью оперативных вмешательств в онкологии является необходимость удаления части одного или нескольких органов, которые поражены опухолевым процессом. При этом часто такие операции сопровождаются массивной кровопотерей, что увеличивает вероятность развития синдрома.
Полиорганная недостаточность развивается постепенно. В ее течении выделяют три основных этапа:
- Выработка различных активных молекул, которые приводят к развитию системного воспалительного ответа. Такими молекулами могут быть интерлейкины, фактор активации тромбоцитов, фактор некроза опухоли, гормоны, ферменты, свободные радикалы и др. В результате нарушается проницаемость и тонус сосудов, изменяются механизмы иммунной защиты и важнейшие биохимические процессы. Все эти изменения соответствуют индукционной фазе полиорганной недостаточности.
- Во время каскадной фазы отмечается развитие системных повреждений, которые проявляются характерными симптомами — тромбоцитопенией, лейкоцитозом, нарушением микроциркуляции, гипоксией и т.д.
- Фаза вторичной аутоагрессии характеризуется выраженной дисфункцией органов и нарушением гомеостаза.
Для полиорганной недостаточности характерно несколько повреждающих механизмов, среди которых ведущее значение имеет ишемия, активное тромбообразование и нарушение мозгового кровообращения.
Лечение
Комплексное лечение полиорганной недостаточности основывается на семи главных принципах. Первый направлен на устранение заболевания или провоцирующего фактора, который активизирует и поддерживает агрессивное воздействие на организм пациента. Обычно это высокоинвазивная инфекция, гнойная деструкция, легочная гипоксия, тяжелая гиповолемия и т. д. При неустраненном этиологическом факторе лечение ПОН неэффективно.
Второй принцип стратегии борьбы с ПОН – замещение или искусственное поддержание жизненно важной системы (если не добиться улучшения ее работы, то может наступить летальный исход). К таковым относятся система кровообращения, дыхания.
Третий принцип – антимедиаторное воздействие. Специалисты проводят блокировку рецепторов эндотелиальных клеток их антагонистами с помощью моноклональных антител против IL-1, TNFa.
Четвертый принцип направлен на нормализацию энергетического баланса. Он предусматривает множество пунктов, в том числе представленные ниже.
- Адекватное парентеральное, смешанное, энтеральное питание.
- Метаболическая коррекция – создание нормального кислотно-щелочного баланса, без чего работоспособность ферментов, участвующих в продукции энергии, снижена.
- Медикаментозная антиоксидантная и антигипоксическая терапия.
- Введение необходимых аминокислот и витаминов для нормализации активности ферментов.
- Нормализация микроциркуляционной системы и работы легких для адекватного снабжения тканей кислородом.
Пятый принцип – эффективная стимуляция естественной детоксикации. Также могут применяться экстракорпоральные методы – воздействие на организм человека без лекарственного или инструментального проникновения в тело. Это прежде всего разные физиотерапевтические процедуры, гемосорбция, диализ, гемофильтрация, плазмаферез, лечебный массаж и т. д. Эти методы следует использовать, пока не восстановятся функции внутренних органов и организм не будет в состоянии самостоятельно поддерживать гомеостаз. Кроме того, в комплекс лечения входят методы функциональной поддержки органов жизнеобеспечения: искусственная вентиляция легких (ИВЛ), водитель ритма, вазопрессоры и кардиотонические препараты.
Шестой принцип включает синдромное лечение. Компоненты полиорганной недостаточности в виде респираторного дистресс-синдрома, острой гиповолемии, комы, синдрома диссеминированного внутрисосудистого свертывания, острой печеночной или почечной недостаточности требуют проведения комплекса методов, направленных на поддержание или искусственное замещение определенных функций органа и системы.
Уменьшение инвазивности действий – седьмой принцип лечения ПОН. Он учитывает то, что инвазивность современных технологий, применяемых в медицине, часто приводит к развитию ятрогенной полиорганной недостаточности.
Методы диагностики заболевания
Симптомы полиорганной недостаточности могут быть похожими на другие заболевания, поэтому для подтверждения диагноза врач назначает комплексное обследование, в которое входят следующие методы диагностики:
- Осмотр пациента, анализ жалоб, сбор анамнеза. Уже на этом этапе специалист может заметить характерные признаки, которые свидетельствуют о поражении одного или нескольких органов. Это могут быть нарушения дыхательной и сердечной деятельности, метаболические изменения, отклонения в гемодинамике.
- Инструментальное обследование. Его объем зависит от проявлений полиорганной недостаточности. В распоряжении врача имеются все неинвазивные методы, например, УЗИ, рентген, КТ, МРТ и др. Кроме того, важно регулярно отслеживать основные показатели жизнедеятельности организма — артериальное давление, частоту сердечных сокращений, частоту дыхания и др.
- Лабораторные методы диагностики. Обычно назначаются базовые анализы, которые позволяют оценить и в дальнейшем контролировать основные показатели гемодинамики, уровень электролитов и ферментов в крови и др.
С учетом того факта, что пациенты в большинстве случаев находятся в условиях палаты реанимации и интенсивной терапии, полиорганную недостаточность удается выявить на ранних стадиях, когда полного отказа органа или системы не произошло.
Синдром полиорганной недостаточности (СПОН) — закономерный исход перенесенных критических состояний, таких как тяжелая сочетанная травма, эклампсия, сепсис, геморрагический, токсико-инфекционный шок, асистолия, кома, обусловленная менингоэнцефалитом, диабетом, различными отравлениями. Несмотря на очевидные успехи в развитии реаниматологии летальность у больных, перенесших критические состояния, осложнившиеся СПОН, остается очень высокой и колеблется по данным разных авторов от 35% до 70%, не имея тенденции к уменьшению.
В этой связи поставлены задачи: определение основных механизмов развития СПОН при различных критических состояниях и разработка стратегии интенсивной терапии (ИТ).
Мы считаем, что в основе развития синдрома полиорганной недостаточности лежит острое снижение обмена веществ и энергообразования в результате расстройств метаболизма и микроциркуляции в тканях и органах с последующим нарушением их функции и структуры. Большое значение в механизмах развития СПОН мы придаем повреждению клеточных и сосудистых мембран различными патологическими факторами (тяжелая травма, воспалительные заболевания, продукты нарушенного метаболизма, продукты и активаторы ПОЛ, токсические агенты и др.), которые инициируют комплекс патологических изменений клеточных структур как в месте воздействия, так и на уровне форми-рования механизмов адаптации (гипоталамус, гипофиз, кора над-почечников ).
В результате повреждения клеточных и сосудистых мембран нарушается процесс транспорта и утилизации энергетических субстратов и кислорода. Возникают энергодефицитные состояния, именуемые термином — гипоэргоз,
Понятие гипоэргоза (энергетической недостаточности организма ) мы встретили впервые в работе С.Н. Ефуни и В.А Шпектор (1986). Под энергетической недостаточностью авторы понимают несоответствие между потребностью организма (ткани, органа, клетки) в энергии и тем ограниченным количеством макроэргов /АТФ/, которое может в данный момент использоваться для поддержания структурной целостности и функциональной активности ткани или органа.
Известно, что энергетическая недостаточность — исход практически любого патологического процесса, в том числе дошедшего до критического уровня, когда возникает полиорганная недостаточность, связанная с истощением энергетических ресурсов клетки и предельной формой тканевой гипоксии (Сечча Р.В. 1987), С.Н. Ефуни и В.А. Шпектор (1986), рассматривая проблемы энергетической недостаточности, ставят вопрос о необходимости пересмотра существующих представлений о гипоксических состояниях и, в частности, тканевой гипоксии. Как отмечают авторы, не всякий гипоэргоз является следствием только кислородной недостаточности — гипоксии. Он может возникать при недостатке субстратов окисления в клетке (субстратный гипоэргоз) или ингибирования ферментов клетки (ферментативный гипоэргоз ) при нормальном или даже повышенном тканевом рО2.
Таким образом, решение проблемы СПОН должно рассматриваться с позиций энергодефицитных состояний.
Диагностику СПОН проводили, используя рутинные клинические и параклинические методы. Дистресс-синдром легких выявляли по нарастающему цианозу, тахипноэ, тахикардии, жесткому дыханию при аускультации и появлению влажных хрипов на последующих этапах, снижению рО2. Рентгенологически выявляли усиление сосудистого компонента легочного рисунка с появлением на его фоне очаговых теней v типа ?снежной бури¦. Недостаточность сердечно-сосудистой системы оценивали по показаниям центральной гемодинамики, данным электрокардиографии, реокардиографии. Печеночную недостаточность оценивали по нарастающей биллирубинемии, гиперферментемии АСТ, АЛТ, снижении протромбина, фибриногена, общего белка в крови, нарастающей токсической энцефалопатии. Почечную недостаточность оценивали по снижению диуреза, удельного веса мочи, нарастанию мочевины, креатинина в крови. Острую церебральную недостаточность диагносцировали по данным неврологического статуса, электроэнцефалографии, картирования различных функциональных зон мозга. Следует отметить, что довольно часто — в 40% случаев СПОН сопровождался ДВС-синдромом, проявлявшимся увеличением времени свертывания крови, тромбоцитопенией, появлением продуктов деградации фибрина.
Мы наблюдали 54 больных, перенесших различные хирургические заболевания осложнившиеся СПОН. 6 больных с тяжелой сочетанной черепно-мозговой и политравмой, 10 больных с геморрагическим шоком, 7 больных с инфекционно-токсическим шоком и 31 с гнойно-воспалительными заболеваниями органов брюшной и грудной полости.
Синдром полиорганной недостаточности диагносцировали при поражении двух и более органов и систем.
Стратегию ИТ строили исходя из выявленных патогенетических закономерностей возникновения СПОН. Первейшей задачей, по нашему мнению, является попытка восстановления энергообразования клеток организма и восстановления нарушенной функции клеточных и сосудистых мембран, этой задаче вполне отвечает, предложенная нами методика сочетанного использования антигипоксанта олифена, улучшающего транспорт и утилизацию глюкозы и кислорода, а также липина, восстанавливающего целостность клеточных и сосудистых мембран. Олифен использовали в дозе 280 v 420 мг. в сутки внутривенно капельно медленно на 5% глюкозе или 0,9% растворе NaCl. Липин использовали как внутривенно в дозе 2 v 4 гр. в сутки, так и посредством ультразвуковых ингалиций и инстилляций в эндотрахеальную или трахеостомическую трубку.
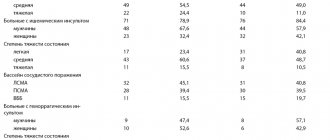
Следует подчеркнуть что у 18 больных (33%) со СПОН проводилась респираторная подержка в виде ИВЛ, показанием к которой были нарастающие признаки гипоксии, неэффективное спонтанное дыхание (снижение сатурации кислорода крови ниже 85%). ИВЛ проводились респираторами типа Фаза v5, или респираторами семейства РО в режиме умеренной гипервентиляции, чаще с ПДКВ. Длительность ИВЛ в данной группе больных составила:
до суток v 4 больных (7%) от 1 до 3 суток v 21 больной (40%) от 3 до 7 суток v 24 больных (44%) от 7 до 18 суток v 5 больных (9%)
У 8 больных с явными признаками дистресс синдрома для улучшения дренажной функции легких и с учетом предполагаемой длительности ИВЛ канюлиравана трахеостома. У 7 больных с гнойными бронхолегочными осложнениями потребовалась ВЧ ИВЛ аппаратом ?Спирон 601¦, позволившая значительно облегчить санацию трахеобронхиального дерева и перевод больных на спонтанное дыхание.
При отсутствии прямых противопоказаний у 43 больных (79%) в комплексе проводимых мероприятий направленных на снижение гипоксемии и улучшение микроциркуляции включали сеансы ГБО.
Следует отметить что не может быть стандартных подходов к ИТ у больных со СПОН. Так, стойкая сердечно-сосудистая недостаточность в ряде случаев (9 больных) потребовала не только полноценного восполнения ОЦК (уровень ЦВД), но и длительных (до 7 суток), дозированных (аппарат ДАШ — 20) введений адреномиметиков (дофамин, мезатон, норадреналин) и мегадоз глюкокортикоидов (преднизолон, дексазон, гидрокортизон). Водно-электролитный, белковый и углеводный обмены коррегировали стандартными инфузионными средами: растворы 5% и 10% глюкозой, физ.раствор, лактасол, мафусол, дисоль, альбумин и нативная плазма.
Реологические свойства крови и микроциркуляцию улучшали с помощью реополиглюкина и дезагрегантов (трентал, курантил, никотиновая кислота).
Дезинтоксикация предполагала введение гемодеза, форсированный диурез салуретиками. При явных признаках нарастания интоксикации (клиническая картина, индекс интоксикации выше 7) использовали экстракорпоральные методы детоксикации v плазмаферез у 27 больных и гемосорбцию у 4 больных сорбентами типа СКН. У 3 больных потребовалась хирургическая санация очагов инфекции (вскрытие абсцессов брюшной полости и дренирование плевральной полости).
Лечение проявлений печеночной недостаточности проводили стандартными методами (растворы глюкозы, витаминотерапия, эссенциале, корсил и др. При тяжелом течении v гормонотерапия глюкокортикоидами. Печеночная недостаточность отмечена у 18 больных что составило 33% от всех больных. Нефропатии различных степеней выявлены у 11 больных, а ОПН у 5 больных. Неэффективность консервативных методов лечения заставила у 4 больных провести ультрафильтрацию, а у 2 больных гемодиализ (аппаратом СГД v 1 v УБ).
Практически у всех 54 больных с СПОН потребовалась антибиотикотерапия. Оптимальным назначением является назначение антибиотиков с учетом бактериограммы. Однако экстренность ситуации чаще всего вынуждала производить превентивное, максимально более раннее назначение двух антибиотиков без учета чувствительности. Предпочтение отдавали полусинтетическим пенициллинам с клавулановой кислотой (амоксиклав) и аминогликозидам. Превентивно использовали также цефалоспорины III поколения. Анализ бактериограмм позволил выявить особую вирулентность стафилококка, синегнойной и кишечной палочки, протея, чувствительных к фторхинолонам, карбопинемам, аминогликозидам, диоксидину.
Тяжелая ЧМТ, политравма с проявлениями шока потребовали у 8 больных активной профилактики жировой эмболии v адекватная противошоковая терапия, эффективное обезболивание, улучшение реологии крови и специфическая терапия липостабилом. Коррекцию иммунодефицита осуществляли гамма v глобулином, антистафилококковой плазмой, иммунофаном.
У 41 больного (75%) использовали эфферентные методы воздействия на клеточный состав крови и ее реологию. УФО крови производили аппаратом типа Изольда, лазерное облучение крови аппаратом АЛОК — 1.
Положительная динамика разрешения СПОН с тенденцией к норма-лизации перечисленных клинических и параклинических показателей наблюдалась нами уже к исходу первых суток ИТ. В наиболее тяжелых случаях приходилось проводить ее в течение 1,5 v 2 недель. Сле-дует отметить, что только в трех случаях при применении, описанной нами методики ИТ у больных с СПОН, возникли вторичные септические осложнения.
Подобный подход позволял начинать протезирование нарушенных витальных функций в наиболее ранние сроки и предупреждал развитие необратимых полиорганных поражений. Реализация на практике тако-го подхода сокращала длительность течения СПОН, предупреждала развитие смертельных осложнений, снижала летальность.
Лечение полиорганной недостаточности в клиниках «Евроонко»
Лечение полиорганной недостаточности должно носить комплексный характер и проводиться в условиях отделения интенсивной терапии.
Основная цель лечения пациента заключается в восстановлении утраченных функций, устранении негативных последствий полиорганной недостаточности и предупреждении осложнений. Для этого назначаются медикаментозные препараты из группы антибиотиков, НПВС, гормонов, антикоагулянтов и др. При необходимости выполняется переливание крови или ее компонентов, проводится профилактика ДВС-синдрома, внутренних кровотечений, коллапса. На всем протяжении лечения пациент должен соблюдать строгий постельный режим.
При синдроме полиорганной недостаточности зачастую требуется замещение функций жизненно важных органов, которые не могут справляться со своей работой. Для этого применяется искусственная вентиляция легких, заместительная почечная терапия, различные методы поддержания сердечной функции.
Ведущая причина полиорганной недостаточности – сепсис, чрезмерная реакция иммунной системы на инфекционные агенты, в результате чего возникают очаги воспаления по всему организму. Нередко это состояние встречается у онкологических больных. В данном случае важной частью лечения является антибактериальная, инфузионная терапия. В клиниках «Евроонко» успешно применяется современная методика – селективная сорбция на картриджах для экстракорпоральной гемоперфузии Toramyxin PMX-20R. С помощью нее кровь пациента очищают от эндотоксина при инфекциях, вызванных грамотрицательной и смешанной флорой.
При тяжелом течении применяются хирургические методы. К ним относятся экстракорпоральная детоксикация, устранение кишечной непроходимости, удаление нежизнеспособных органов, которые начали некротизироваться.
В отделении реанимации и интенсивной терапии в клинике «Евроонко» есть все необходимое оборудование для постоянного мониторинга и поддержания жизненно важных функций. Мы применяем аппаратуру от ведущих брендов, палаты оборудованы централизованной системой подачи кислорода. Всегда в наличии все необходимые медикаментозные препараты последних поколений. Наши возможности позволяют принять пациента в экстренном порядке и сразу же начать оказание всех необходимых видов медицинской помощи.
Причины
Полиорганная недостаточность может быть результатом гипоперфузии или гиперметаболизма тканей, различных травм и инфекций. Что касается клеточных изменений, то в них основную роль играет воздействие медиаторов. Количество их при выбросе зависит от тяжести фактора, провоцирующего повреждающее действие.
В некоторых случаях причина полиорганной недостаточности – переливание консервированной крови, которая хранилась длительный срок (особенно в больших количествах). Иногда такому состоянию предшествует неквалифицированно проведенная искусственная вентиляция легких. В сфере хирургии ключевой причиной стрессовой реакции организма служат инфекционные осложнения. Они вызывают нарушение системы гомеостаза и обмена веществ пациента. В 7–22% случаев полиорганная недостаточность возникает в послеоперационный период. В 50% случаев диагноз ставится вследствие гнойных осложнений острых воспалительных патологий.
Полиорганная недостаточность может стать результатом нарушения иммунитета и септических процессов. В большинстве ситуаций сепсис начинается по причине воздействия грамотрицательных бактерий, которые попадают в органы и кровоток через желудочно-кишечный тракт.
Питание при полиорганной недостаточности
При синдроме полиорганной недостаточности организм пациента нуждается в повышенном количестве энергии. Энергопотребление возрастает в 2–3 раза по сравнению с нормой. При этом состояние пищеварительной системы не позволяет полноценно усваивать питательные вещества. Поэтому кормление осуществляется специальными смесями через зонд или внутривенно. Постепенно, по мере выздоровления, разрешается переходить на обычное питание, поначалу небольшими порциями.
Питание должно быть полноценным и сбалансированным. Организму пациента необходимо достаточное количество белка, витамины, микроэлементы, антиоксиданты. При этом применяются смеси с низким гликемическим индексом, чтобы предотвратить развитие инсулинорезистентности, сахарного диабета.
Симптоматика
При синдроме ПОН наблюдается следующая клиническая картина:
- нарушение дыхания, одышка;
- учащённый или редкий пульс;
- бледность, пожелтение или посинение кожных покровов;
- ощущение прохлады в нижних и верхних конечностях;
- признаки олиго- или анурии (задержка жидкости в организме);
- жёлтые склеры и другие видимые слизистые;
- зуд кожного покрова, который постепенно только увеличивается;
- образование подкожных гематом и кровоподтёков;
- симптоматика острой сердечной недостаточности;
- признаки диспепсических расстройств;
- заторможенность.
Следует отметить, что далеко не всегда можно наблюдать полное проявление клинической картины ПОН. В зависимости от этиологического фактора и общего состояния больного, на любой стадии развития осложнений может наступить как коматозное состояние, так и летальный исход.
Чем опасна полиорганная недостаточность
Основная опасность полиорганной недостаточности заключается в высоком риске летального исхода. В зависимости от объема поражения, смертность может составлять от 30% до 100%. Даже если основные проявления синдрома удается своевременно устранить, вероятность развития отсроченных заболеваний остается очень высокой. Среди наиболее частых осложнений отмечаются:
- Хроническая почечная недостаточность.
- Ишемическая болезнь сердца.
- Различные заболевания легких.
- Блокады проводящих путей сердца.
- Неврологические нарушения.
- Энцефалопатия и др.
Несмотря на развитие методов хирургического лечения и систем мониторинга основных показателей работы организма во время операции, а также подходов к послеоперационному ведению пациентов, частота развития полиорганной недостаточности продолжает оставаться высокой. Ввиду актуальности данной проблемы специалисты ищут новые пути ее решения, начиная от своевременной диагностики и заканчивая эффективным лечением.
| Подробнее о лечении в «Евроонко»: | |
| Паллиативная терапия в Москве | от 44300 в сутки |
| Скорая онкологическая помощь | от 12100 руб |
Запись на консультацию круглосуточно
+7+7+78
Профилактика и прогнозы
Предотвратить стресс-реакцию организма – вполне реальная задача. Для этого требуется проходить своевременную диагностику, чтобы избежать перехода любого имеющегося заболевания в критическое состояние. Для реализации такой профилактической схемы нужны мониторинг и функциональная оценка, нормализация кровообращения, устранение инфекций, приведение в норму дыхания и метаболизма, обеспечение энергозатрат (полноценное питание), а также раннее лечение травм, воспалений и некрозов.
Прогноз при развитии полиорганной недостаточности зависит от тяжести и характера сопутствующих осложнений. При поражении трех и более органов и систем гибель больного наступает в 70% случаев. При нарушении функции двух органов длительностью более суток смерть наступает у 55% больных. При поражении одного органа – в 35% случаев.
Диагностика
Диагностика, в этом случае, сугубо индивидуальна, так как все зависит от текущего состояния пациента. Зачастую требуется срочное проведение реанимационных мероприятий для стабилизации состояния пациента.
Методы диагностики зависят из текущей симптоматики недостаточности функционирования органов. Обязательно проводятся:
- общий и биохимический анализ крови;
- общий анализ мочи;
- копрограмма;
- КТ, МРТ;
- УЗИ внутренних органов;
- анализ на ВИЧ.
Лечение будет зависеть от установленных нарушений, первопричинного фактора и текущего состояния больного. Довольно часто, если ПОН диагностируется во второй стадии развития, проводится только поддерживающая терапия.