Левожелудочковая недостаточность — это нарушение сократительной способности миокарда в области указанной камеры.
В результате течения состояния кровь в аорту, а значит и большой круг выбрасывается в недостаточном количестве. Страдают все органы и системы. В том числе и сам миокард. Наступает ишемия (кислородное голодание).
С другой стороны, если патологический процесс сопряжен с регургитацией (обратным током крови из левого желудочка в левое предсердие), возникает дилатация, (расширение и той и другой камеры). Повышенная нагрузка приводит к становлению кардиомиопатии (органических изменений миокарда).
Два указанных фактора обуславливают относительно раннее наступление критического состояния. Смерть — наиболее вероятный исход.
Лечение проводится под контролем кардиолога или профильного хирурга, в зависимости от состояния и первопричины.
Механизм развития патологии
В норме кровь перемещается от правых отделов сердца к левому желудочку, далее выбрасывается в аорту и двигается по большому кругу, обеспечивая питанием все органы и системы, в том числе головной мозг.
ЛЖН развивается в результате воздействия негативного фактора, обычно это недостаточность митрального, либо аортального клапана или патологии межжелудочковой перегородки.
Итогом нарушения становится с одной стороны, падение сократимости миокарда в результате перегрузки. Соответственно крови выбрасывается недостаточно.
С другой, застой жидкой соединительной ткани, который приводит к дилатации (расширению) кардиальных структур и еще большему снижению способности органа к нормальной работе.
Длительное время сердце так функционировать не может. Потому в перспективе нескольких лет наступает смертельный исход. Прогрессирование стремительное.
Лечить состояние нужно с первых же месяцев, а лучше недель в стационарных условиях. Основа терапии — устранение причины явления.
Что такое сердечная недостаточность?
Наше сердце подобно насосу, качающему кровь и поставляющему кислород и питательные вещества во все отделы организма. Нарушение способности сердца перекачивать кровь приводит к ее застою и влечет за собой развитие сердечной недостаточности. Плохое снабжение кровью ставит под удар и другие органы и ткани.
По распространенности сердечная недостаточность соперничает с самыми известными инфекционными заболеваниями.
По статистике, во всей Европе сердечной недостаточностью страдают около 28 миллионов человек. В нашей стране число больных этим недугом превышает 9 миллионов (более 25% из них моложе 60 лет)! При этом умирают от него россияне в 10 раз чаще, чем от инфаркта миокарда.
1 Анализы при сердечной недостаточности
2 Анализы при сердечной недостаточности
3 Анализы при сердечной недостаточности
Классификация
Проводится по ряду оснований.
Исходя из характера патологического процесса:
- Острая левожелудочковая недостаточность. Развивается за считанные минуты. Сопровождается критическим падением сократительной способности миокарда, нарушением кровообращения всех органов.
Ассоциируется с интенсивной симптоматикой: болями в грудной клетке, аритмией, обмороком и прочими. Считается неотложным состоянием. Приводит к кардиогенному шоку, который летален почти в 100% случаев.
Если повезет, приступ окажется сигналом, но не причиной смерти. Острый процесс купируется в стационаре, затем показано длительное наблюдение у кардиолога.
- Хронический тип. Развивается в 80% случаев без предварительного неотложного состояния. Определяется минимальной клинической картиной.
На протяжении длительного времени, порой до самой смерти от кардиального шока и остановки сердца, пациент не подозревает о собственном состоянии.
Прогноз определяется моментом обнаружения и первопричиной. Часто оказывается поздно. Потому любой дискомфорт должен стать основанием для срочного обращения в стационар.
По происхождению левожелудочковая недостаточность почти всегда вторичная. То есть, обусловлена прочими заболеваниями. Обычно кардиального плана.
Анализы и диагностика
Диагностика кардиогенного шока базируется на данных физикального осмотра, инструментальных и лабораторных обследований. При внешнем осмотре кардиолог или реаниматолог обращает внимание на внешние признаки заболевания:
- потливость;
- бледность;
- мраморность кожи.
Объективная диагностика включает:
- Физикальное обследование пациента. Характерно снижение уровня кровяного давления до 90\50 мм рт. ст. и ниже, пульсовой показатель может опускаться ниже отметки 200 мм рт.ст. Гипотония может отсутствовать на начальных этапах заболевания, что объясняется запуском компенсаторных возможностей организма. Сердечные тоны глухие, при прослушивании лёгких отмечаются мелкопузырчатые влажные хрипы.
- Электрокардиография. На ЭКГ в стандартных 12 отведениях регистрируются характерные признаки инфаркта миокарда: смещение сегмента ST; снижение амплитуды зубца R; отрицательный зубец Т. Дополнительно могут регистрироваться атриовентрикулярные блокады, экстрасистолия.
- Лабораторные анализы и обследования. Проводится оценка концентрации электролитов, тропонина, мочевины, креатинина, печёночных ферментов, глюкозы. Уже в первые часы после инфаркта миокарда повышается уровень тропонинов I и Т. По увеличению концентрации мочевины, натрия и креатинина подозревают недостаточность почечной системы. При реакции гепатобилиарной системы увеличивается активность печёночных ферментов.
Обязательно проведение дифференциальной диагностики кардиогенного шока и вазовагальных синкопе, расслаивающей аневризмы аорты. При синкопе на ЭКГ нет специфических характерных изменений, в анамнезе у пациента психологический стресс либо болевое воздействие. При расслоении аорты болевой синдром отмечается вдоль позвоночного столба и сохраняется на протяжении нескольких дней, может носить волнообразный характер.
Стадии ЛЖН
Классифицировать патологические процессы можно и по степени тяжести. Исходя из этого критерия, называют 4 стадии, иногда три.
Первая
Легкая. Не дает клинически значимой симптоматики. Органические дефекты уже присутствуют, но пока еще не критичные. Вероятные проявления недостаточности левого желудочка на этой стадии — одышка.
Возможно развитие тахикардии, повышения частоты сердечных сокращений. Восстановление проводится после выявления.
Это лучший момент для начала лечения левожелудочковой недостаточности. Приступы дает редко. Прогноз благоприятный.
Вторая
Может подразделяться на две фазы.
- А. Органические изменения выраженные. Клиническая картина достаточна наглядна. Левожелудочковая сердечная недостаточность сопровождается интенсивными болями в грудной клетке, одышкой при умеренной физической нагрузке.
Пациент все еще может заниматься повседневными делами, но работа механического характера уже невозможна. Встречается непродуктивный кашель, отеки нижних конечностей.
- В Дополняется правожелудочковой недостаточностью. Развивается сильная одышка после незначительной физической активности, стабильная аритмия. Боли в грудной клетке давящего характера. Кашель.
Сердце не способно нормально функционировать, как и прочие органы. Лечение подобной патологии бесперспективно. Эффективность минимальна, есть возможность частично облегчить состояние, но полного восстановления добиться не получится.
Третья или терминальная
Сопровождается тотальной дисфункцией всего организма. Нет сил не только работать, но и обслуживать себя в быту, даже двигаться. Пациент большую часть времени лежит, летальный исход наступает в перспективе нескольких недель-месяцев.
Эффективное лечение возможно только на первой стадии. Указанная классификация используется для быстрой оценки состояния здоровья больного и перспектив восстановления.
Обследование и лечение
Сердечная недостаточность (СН) — это симптомокомплекс различных проявлений, связанных с декомпенсированной работой сердечной мышцы. У некоторых пациентов сочетается с патологиями насосной функции сердца, у других отмечается расстройство нормального процесса наполнения и опорожнения камер.
Заболевание может быть самостоятельным или являться осложнением ряда серьезных патологий состояний – от анемии до врожденных и приобретенных сердечных пороков. Для диагностики используют различные методы исследования, направленные на оценку функций левого желудочка и всей сердечнососудистой системы в целом. После постановки диагноза крайне важно пройти рекомендованное врачом лечение, поскольку самолечение в подобном случае однозначно является невозможным.
Записаться на прием к специалисту, без очередей, в удобное время
+7
Записаться
Причины
Развитие левожелудочковой недостаточности обуславливается кардиальными моментами. Среди возможных заболеваний:
Пороки митрального клапана
Стеноз МК или пролапс МК. Пороки развития одним словом. Анатомическая структура прикрывает вход в левый желудочек, не позволяя крови возвращаться в предсердие.
В результате неплотного смыкания створок возникает регургитация — обратный ток жидкой ткани. Отсюда перегрузка, нарушение сократительной способности и дилатационные изменения. Лечение хирургическое, по показаниям.
Внимание:
При первых симптомах ЛЖН необходимость операции безусловна. Терапия в срочном порядке. Перспективы восстановления зависят от уже имеющихся нарушений анатомического плана. Они необратимы.
Пороки аортального клапана
Вызывает начало левожелудочковой недостаточности еще чаще. Суть примерно та же. Возникает патологическое сужение клапана крупнейшей артерии организма.
Кровь выходит обратно в камеру, объем выброса в большой круг недостаточный. Отсюда функциональные, а затем и органические отклонения.
Лечение хирургическое. По возможности проводят пластику клапана. При неэффективности или нецелесообразности показано протезирование.
Прогноз на ранней стадии хороший. Требуется поддерживающая терапия, но опасности как таковые минимальны. Подробнее о стенозе клапана аорты читайте в этой статье.
Артериальная гипертензия
Пациенты со стабильным ростом давления страдают ЛЖН почти втрое чаще. Почему статистика столь неблагоприятна?
Речь об органическом нарушении кардиальных структур. В ходе длительного повышения показателей тонометра возрастает нагрузка на левый желудочек.
Мышечная масса миокарда растет, но объем камеры и функциональные возможности падают. Отсюда снижение кровяного выброса в аорту.
По цепи процесс двигается дальше. Возникает стойкое нарушение работы кардиальных структур. По мере прогрессирования миопатия усугубляется.
Заболевание относительно медленно развивается, выраженная левожелудочковая недостаточность возникает спустя несколько лет. Потому время на диагностику и лечение есть.
Миокардит
Воспаление мышечного слоя сердца. Состояние провоцируется аутоиммунным или, чаще, инфекционным фактором.
Вне качественной помощи, лучше в условиях стационара, вероятность деструкции, отмирания тканей максимальна. Исход — инвалидность.
Протезирование может стать вариантом лечения, но гарантий полного восстановления не даст.
В течение всего периода курации нужен постоянный контроль над состоянием. Потому в домашних условиях таких пациентов стараются не держать. Слишком велики риски внезапной смерти от остановки сердца или прочих осложнений.
Перенесенный инфаркт миокарда
Острое нарушение питания мышечного слоя. Даже если пациенту повезло, и он остался в живых, никто не гарантирует благоприятного исхода в будущем. Нужно оценивать обширность поражения, общее состояния здоровья, качество проводимого лечения.
В 100% случаев инфаркт оставляет рубцы, это постинфарктный кардиосклероз. Отсюда гарантированная недостаточность, ИБС, разной степени тяжести.
Необходима пожизненная поддерживающая терапия под контролем специалиста. Сложные случаи трудно устранимы.
Кардиомиопатия
Разрастание мышечного слоя органа (гипертрофическая кардиомиопатия), либо его растяжение — дилатационная.
Эти дефекты почти не поддаются радикальной коррекции. Часто оказываются следствием интоксикаций, вирусных и бактериальных патологий, прочих процессов.
С помощью медикаментов можно затормозить развитие состояния, вплоть до полной остановки. Прогноз в таком случае много лучше.
Врожденные и приобретенные пороки сердца
Генетического плана или спонтанно возникшие в ходе жизни или внутриутробного развития. Методы лечения вариативны, зависят от многих факторов.
Причины патологического процесса исключаются по одной. При выявлении дефектов и функциональных отклонений показано срочное лечение. Промедление снижает шансы на выживание.
Острая левожелудочковая недостаточность
Острая левожелудочковая недостаточность – тяжелое состояние, обусловленное декомпенсацией патологии сердца и требующее неотложной медицинской помощи. В структуре смертности кардиологических больных это заболевание является первым среди причин летального исхода. Каковы основные причины, симптомы, методы диагностики, как лечится левожелудочковая недостаточность – информация об этом далее в статье.
Факторы риска
Острая сердечная левожелудочковая недостаточность возникает в результате того, что сложные патогенетические механизмы вызывают первичную гипертензию (повышение давления) в малом круге кровообращения. Факторами риска декомпенсации тяжелой сердечной патологии являются физическое или эмоциональное перенапряжение, перегрузка жидкостью сосудистого русла, инфекции и т.д.
Развитие недостаточности сердца связано с нарушением систолической или диастолической функции, которая вызывается различными причинами. Для того чтобы понять патогенетический механизм следует вспомнить некоторые аспекты анатомо-функциональных особенностей сердца.
Сердце – мышечный «насос», непрерывно перекачивающий кровь по 2 кругам кровообращения – большому и малому. Острая левожелудочковая недостаточность возникает при затруднении работы левых отделов (предсердия и желудочка) сердца и обусловлена перегрузкой малого круга кровообращения (МКК).
8
Круглосуточно без выходных
Упрощенно схему МКК можно описать следующими последовательными этапами циркуляции крови по сердечно-сосудистой системе:
- Правый желудочек.
- Легочный ствол.
- Правая и левая легочные артерии.
- Артерии, артериолы, капилляры бронхо-легочной системы.
- Венулы и вены.
- Левое предсердие.
Обогащенная кислородом кровь через митральный клапан, во время диастолы, попадает в левый желудочек, а оттуда в систолу, выталкивается в аорту.
Острая левожелудочковая недостаточность развивается при воздействии таких неблагоприятных факторов, как:
- ишемическая болезнь сердца;
- длительное оперативное вмешательство;
- инфекции;
- гипертоническая болезнь;
- избыток жидкости в организме;
- бронхиальная астма;
- тяжелые болезни почек;
- прием некоторых медикаментов;
- врожденная и приобретенная патология клапанной системы;
- болезни эндокринной системы.
Под неблагоприятным воздействием происходит обратный заброс, переполнение и перегрузка объемом левого предсердия и легочного сосудистого русла. Это вызывает отек межклеточных пространств, реактивное сужение просвета бронхов, вспенивание протеинового содержимого альвеол. Все это приводит к развитию клинической картины сердечной астмы и отека легких.
Причины возникновения
Причины острой левожелудочковой недостаточности имеют кардиальную (сердечную) и некардиальную природу. К причинам, обуславливающим развитие этой патологии, относят:
- хроническую сердечную недостаточность в фазе декомпенсации;
- инфаркт миокарда;
- расслоение аорты;
- тампонада сердца;
- инфекционное поражение артерий и клапанов;
- тяжелый острый миокардит;
- приступ аритмии;
- гипертонический криз.
К факторам, не затрагивающим анатомические структуры сердца, но существенно влияющим на его работу с развитием недостаточности, относят:
- нарушение лечебной тактики (передозировка препаратов, несоблюдение ритма и кратности приема лекарств);
- перегрузку жидкостью (особенно при внутривенных вливаниях);
- злоупотребление алкоголем;
- опухоль коры надпочечников (феохромоцитому);
- почечная недостаточность;
- тяжелая патология легких (бронхиальная астма, ХОБЛ, пневмония, туберкулез);
- инсульт;
- сепсис.
Кроме этого, такие состояния, как анемия тяжелой степени и тиреотоксический криз вызывают синдром усиленного сердечного выброса, что тоже негативно сказывается на состоянии левого желудочка.
8
Круглосуточно без выходных
Какой бывает
Острая левожелудочковая недостаточность согласно этиологическому фактору или по происхождению может быть первичной и обострением хронической недостаточности. К первичной сердечной недостаточности приводят:
- острый нефрит (воспаление тканей почек);
- острый инфаркт миокарда;
- гипертонический криз.
А среди острых проявлений хронической левожелудочковой недостаточности выделяют:
- митральные пороки сердца;
- пороки аортального происхождения;
- застой крови в МКК при хронической недостаточности сердца;
- аневризма левого желудочка.
По клиническому течению, согласно новым рекомендациям общества кардиологов, сердечная недостаточность (СН) может быть:
- острая декомпенсированная (впервые возникшая, обострение хронической СН);
- гипертензивная – симптомы сердечной недостаточности сочетаются с артериальной гипертензией;
- отек легких;
- кардиогенный шок;
- СН сочетающаяся с высоким сердечным выбросом (чаще при инфекциях).
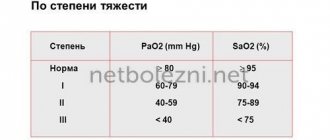
При учете клинического течения совместно с данными рентгенографии острая СН подразделяется на 4 степени тяжести:
- Клинических признаков СН нет.
- Появление симптомов и рентгенологических признаков, соответствующих сердечной астме.
- Развернутая картина отека легких.
- Кардиогенный шок с падением артериального давления.
На основании систематического наблюдения за особенностями клинического течения, в зависимости от объема крови, который выталкивается левым желудочком, выделяют левожелудочковую СН с высоким или низким сердечным выбросом.
Симптомы
В момент, когда развивается острая левожелудочковая недостаточность помощь должна оказываться согласно клиническому варианту, для каждого из которых имеются свои особенности.
Предвестники и острые формы левожелудочковой недостаточности проявляются в виде:
- усиление или появление одышки;
- вынужденное положение тела (ортопноэ), облегчающее состояние;
- саднение за грудиной при физической нагрузке;
- кашель при смене положения тела;
- появление хрипов в нижних отделах легких.
При застое в легочных сосудах и их повышенном напряжении происходит пропотевание жидкости из кровеносного русла в межклеточную ткань (интерстиций). Именно интерстициальный отек легких лежит в основе развития сердечной астмы, которая имеет следующие клинические проявления:
- ночной приступ удушья;
- одышка в сопровождении болей за грудиной;
- ортопноэ;
- участие вспомогательной мускулатуры в дыхании;
- липкий, холодный пот на лице и груди;
- цианоз (посинение) носогубного треугольника, губ, шеи, кончиков пальцев;
- сухие и влажные хрипы в легких;
- пульс учащенный и аритмичный.
Если не оказывается помощь или лечение неэффективно, развивается следующий вид проявления левожелудочковой недостаточности – отек легких, для которого характерны такие симптомы, как:
- внезапность возникновения;
- клокочущее дыхание;
- ощущение страха смерти;
- влажные хрипы, слышимые на расстоянии;
- выделение бело-розовой пенистой мокроты;
- над всеми легкими выслушиваются влажные хрипы.
Если развивается острая левожелудочковая недостаточность отек легких должен купироваться незамедлительно, так как тяжелое нарушение дыхания приводит к острому кислородному голоданию всего организма. Это критическое состояние, приводящее к летальному исходу в короткий срок.
8
Круглосуточно без выходных
Диагностика
В основе диагностических мероприятий, направленных на подтверждение диагноза, лежит сбор объективных данных, в особенности аускультативных (при выслушивании легких стетоскопом).
Из дополнительных лабораторных и инструментальных методов используют следующие:
- электрокардиография;
- рентгенография органов грудной клетки;
- ЭХО-кардиоскопия с допплерографией;
- биохимический анализ крови;
- исследование газового состава крови;
- общие анализы крови и мочи;
- исследование свертывающей системы и D-димера.
При записи ЭКГ выявляется ряд характерных изменений, которые подтверждают декомпенсацию патологического состояния. На кардиограмме в соответствующих повреждению отведениях регистрируются изменения изолинии.
Рентгенография позволяет оценить наличие и степень поражения легочной ткани, смещение сердечной границы, увеличение или смещение границ сердца и средостения.
ЭХО-кардиоскопия проводится с помощью узи-датчика с функцией измерения скорости и объема кровотока по сосудам (допплер). Это исследование помогает визуализировать место повреждения, клапанный аппарат, измерить объемы камер сердца, толщину сердечных стенок, скорость и величину кровотока, фракции выброса.
Биохимический анализ крови подразумевает выявление и количественную оценку веществ, которые являются маркерами острой сердечной патологии. Среди биохимических показателей учитывают общий белок, АЛТ и АСТ, креатинфосфокиназу, гаптоглобин, креатинин, калий, натрий, мочевина, сахар.
Газы крови позволяют определить степень снижения кислорода в крови и повышения углекислого газа. Критерии этих показателей отражают тяжесть гипоксии – кислородного голодания и помогают контролировать состояние больного, эффективность терапевтических мероприятий.
Лечение на разных стадиях
Если развивается острая левожелудочковая недостаточность неотложная помощь должна оказываться еще до приезда скорой помощи. Алгоритм действий при этом следующий:
- Вызвать скорую помощь.
- Расположить больного полусидя.
- Обеспечить доступ свежего воздуха.
- Расстегнуть ворот рубашки, ослабить ремень.
- По возможности успокоить, дать выпить Валосердин, Валокардин, Корвалол.
- Измерить и зафиксировать артериальное давление и пульс, делать это каждые 10 минут.
- При систолическом (верхнем) давлении выше 100 мм рт.ст. предложить рассосать под языком таблетку Нитроглицерина.
- Наложить на бедра (на 15-20 см ниже паховой складки) жгуты, ослаблять их каждые 15 минут.
- При потере сознания придать безопасное положение на боку.
- Очистить рот от пены.
- При отсутствии дыхания и сердцебиения начать непрямой массаж сердца и искусственное дыхание.
Острая левожелудочковая недостаточность лечение которой необходимо проводить в условиях палаты интенсивной терапии или реанимации абсолютное показание к госпитализации в стационар кардиологического или терапевтического профиля.
Лечебные мероприятия, направленные на купирование этого патологического состояния, заключаются в таких методах, как:
- кислородотерапия – ингаляции подогретого увлажненного кислорода через маску или носовые канюли, при отеке легких, пропущенного через пеногаситель – этиловый спирт;
- введение наркотических анальгетиков (Морфина), которые обеспечивают седативный (успокоительный) и обезболивающий эффект;
- внутривенное введение Нитроглицерина;
- использование диуретиков (Лазикс, Фуросемид, Этакриновая кислота);
- назначение сердечных гликозидов (Строфантин, Коргликон, Дигоксин);
- кардиоверсия – применяется при трепетании или мерцании предсердий.
Для успешной терапии острой СН, вызванной внесердечной патологии важно установить и устранить причину ее вызывающую. При продолжающемся воздействии негативного фактора лечебные мероприятия оказываются неэффективными, что приводит к скорой гибели.
Прогноз
Прогноз при этом заболевании редко бывает благоприятным и несмотря на достижения современной реаниматологии очень часто отек легких является причиной летального исхода. Во многом прогноз зависит от следующих факторов:
- этиологии развития СН (остро возникшая или декомпенсация хронической сердечной недостаточности);
- объема поражения сердечной структуры при кардиогенных причинах;
- возможности быстрого купирования внесердечной причины СН (пневмония, сепсис, тиреотоксический криз);
- возраст;
- наличие сопутствующей патологии.
Левожелудочковая недостаточность, возникающая как преходящее состояние, имеет более благоприятный прогноз, который зависит от объема и своевременности медицинского вмешательства. Часто острая СН сопровождается массивным повреждением сердца и переходит в хроническую форму.
Профилактика заболевания
В основе профилактики развития острой левожелудочковой недостаточности лежит приверженность к неукоснительному соблюдению назначений врача. Важно исключить все провоцирующие факторы, которые способствуют повреждению сердечно-сосудистой системы.
К мерам профилактики болезней сердца можно отнести такие мероприятия, как:
- отказ от курения;
- исключение употребления алкогольсодержащих напитков;
- соблюдение диетотерапии (ограничение богатых холестерином продуктов, жирных, жареных, консервированных блюд, кофе, кондитерских изделий, животных жиров);
- выполнение ежедневно посильных физических упражнений (бег трусцой, йога, скандинавская ходьба, плавание);
- исключение стрессовых ситуаций и нервно-эмоциональных переживаний;
- ограничение физического перенапряжения.
8
Круглосуточно без выходных
Острая левожелудочковая недостаточность в основе развития имеет кардиальные и некардиальные причины, которые вызывают гипертензию в малом круге кровообращения. Основными проявлениями патологии является сердечная астма и ее осложнение – отек легких. Своевременное оказание неотложной и специализированной помощи при острой сердечной недостаточности влияет на прогноз болезни.
Симптомы
Признаки левожелудочковой недостаточности возникают с первых же стадий патологического процесса.
Однако на начальных этапах они неспецифичны, да и обнаружить их почти невозможно. В основном числе случаев обнаружение изменений — случайность.
Примерный перечень проявления, без привязки к стадии:
- Боли в грудной клетке. Имеют жгучий или давящий характер, что прямо указывает на ишемию органа. Длительность минимальна, от 2 до 30 минут. Возникновение такого симптома не обязательно.
- Одышка. Классическое проявление. Указывает на начало проблем с газообменом. На первой стадии порок, после которого развивается признак, высок, потому простой человек не замечает изменений в самочувствии. На 2-3 этапах интенсивность симптома столь велика, что пациент не способен нормально передвигаться, работать, даже обслуживать себя в быту.
- Сухой непродуктивный кашель. На фоне развивающейся дыхательной недостаточности.
- Нарушения сознания в результате падение интенсивности кровообращения в головном мозге.
- Отеки нижних конечностей.
- Бледность кожи.
- Цианоз носогубного треугольника.
- Панические атаки периодами.
Симптомы левожелудочковой недостаточности — кардиальные, дыхательные и неврогенные. Чем более развит патологический процесс, тем значительнее клиническая картина.
Основные симптомы заболевания
В зависимости от локализации пораженного участка и направления движения кровяного потока острая сердечная недостаточность может быть:
- левожелудочковая;
- правожелудочковая.
ОСН левожелудочковая может проявиться вследствие: гипертонического криза, перегрузки миокарда вследствие нарушений мозгового кровообращения, перебоев в работе сердца. Симптомы левожелудочковой ОСН:
- сухой кашель, при котором наблюдается выделение пенистых мокрот;
- затрудненное, шумное и частое дыхание (больше 24/мин.);
- одышка и кашель в горизонтальном положении, из-за чего больной может спать только полулежа;
- одышка, временами достигающая степени удушья;
- повышенное потоотделение (гипергидроз);
- нарушение сердечного ритма;
- возбуждение, боязнь смерти;
- синюшная или же бледная кожа.
При обострении сердечной недостаточности в нижних отделах легких можно прослушать мелкопузырчатые хрипы. При развитии ОСН бронхи пациента набухают и вызывают затяжной выдох из-за нарушения проходимости воздуха. Дыхание больного приобретает характер клокочущего, наблюдается шум в верхней части сердца, возможен отек легких и расширение границ миокарда влево.
Правожелудочковую ОСН могут вызвать: инфаркт, тампонада полости перикарда или тромбоэболия легочной артерии. При этой патологии наблюдается венозный застой кровообращения в большом круге. Симптомы правожелудочковой ОСН:
- набухание внутренних яремных вен на шее пациента;
- синюшный оттенок на кончике носа, на пальцах и ушах;
- заметное увеличение печени и тупая боль в правом подреберье, которая усиливается при пальпации;
- расширение миокарда вправо;
- липкий холодный пот и загрудинная боль;
- изменение ритма сердца, при котором едва прощупывается нитевидный пульс;
- скопление жидкости в брюшине, отек ног;
- артериальная гипотензия, при которой артериальное давление ниже нормы.
Медицинский предлагает записаться на прием к врачу кардиологу. Полный комплекс диагностики и лечения заболеваний сердца в Туле. Тел. для записи +7 (4872) 39-30-33.
Первая помощь при приступе
Своими силами мало что можно сделать. Задача — стабилизировать состояние пациента. Шансов на устранение без специального воздействия нет. Основное, что нужно сделать — вызвать бригаду докторов.
До прибытия скорой помощи алгоритм неотложной помощи таков:
- Усадить пациента, под спину положить валик из подручных материалов. Подойдет одеяло или одежда.
- Руки и ноги обязательно опустить. Не должно быть интенсивного периферического кровообращения, так как это негативно скажется на состоянии сердечнососудистой системы.
- Открыть форточку или окно для обеспечения притока свежего воздуха в помещение.
- На фоне болевого синдрома дать таблетку Нитроглицерина. Одну.
- Измерить артериальное давление.
- При развитии симптомов кардиогенного шока (потеря сознания, безразличие к происходящему, резкое падение АД и частоты сердечных сокращений) нужно доставить больного в стационар быстрее. Если есть возможность лучше сделать это своими силами, не дожидаясь скорой помощи.
Записаться на консультацию к кардиологу
Лучшие кардиологи частного Многопрофильного Медицинского в Москве приглашают на диагностику и лечение пациентов с любыми типами нарушений в работе сердца. При выявлении признаков сердечной недостаточности пациенту назначается комплексное обследование, после чего опытные специалисты будут контролировать заболевание, посредством медикаментозной и другой эффективной терапии.
Записаться на платный прием к кардиологу можно по телефону или с помощью формы обратной связи. Цену первичного и повторного приема уточните на сайте клиники. Если имеет место острое состояние пациента, кардиологи примут его без записи в любой момент приезда в наш центр.
г. Москва, ул. Краснодарская, дом. 52, корп. 2
+7
Работаем в будние дни и выходные с 8.00 до 21.00
Диагностика
Обследование проводится под контролем кардиолога. Острый приступ требует незамедлительных мер. Потому профильные действия предпринимают сразу, затем оценивать результаты инструментальных методик.
После восстановления основных жизненных показателей, показаны такие способы обследования:
- Устный опрос человека. Жалобы играют большую роль.
- Сбор анамнеза.
- Измерение артериального давления, частоты сердечных сокращений.
- Аускультация. Выслушивание звука. На фоне текущих пороков развивается систолический шум. Тона глухие, возможна хаотичность при аритмиях.
- Электрокардиография. Оценка функционального состояния сердца. Возникает депрессия сегмента ST, деформации зубцов R, P, S.
- Эхокардиография. Используется для выявления органических дефектов. Отклонения хорошо видны в ходе визуализации.
- МРТ или КТ по показаниям.
- Сцинтиграфия.
- Коронография.
В системе этого достаточно. Возможно назначение суточного мониторирования для определения ЧСС и АД в динамике в течение 24 часов.
Обследование проходит в стационарных или амбулаторных условиях. Первый вариант быстрее.
Диагностика сердечной недостаточности
При диагностировании недуга крайне важно выявить подлинную причину его развития — только тогда лечение может быть максимально успешным.
После сбора анамнеза и физикального обследования врачом-кардиологом могут быть назначены:
- общий клинический, биохимический анализы крови, мочи;
- электрокардиография (в покое);
- УЗИ сердца (Эхокардиография);
- рентгенография органов грудной клетки;
- коронарная ангиография;
- холтеровское мониторирование ЭКГ и другие исследования.
Лечение
{banner_banstat9}
Срочное. Направления воздействия такие: устранение первопричины состояния, снятие угрожающих симптомов, превенция осложнений. Все три задачи решаются одновременно, но разными способами.
Этиотропная терапия требует оперативного вмешательства в большинстве случаев. Протезирование митрального, аортального клапана, стентирование или баллонирование (расширение пораженного сосуда).
При миокардите показаны иммуносупрессоры (аутоиммунный тип) или антибиотиков, противовирусных, фунгицидов под прикрытием кардиопротекторов.
Симптоматическое влияние требует применения антиаритмических, органических нитратов, успокоительных препаратов.
Дополнительно назначаются гликозиды (Дигоксин, настойка ландыша), бета-блокаторов (Анаприлин, Карведилол), диуретиков для эвакуации лишней жидкости (Верошпирон). Также возможно назначение ингибиторов АПФ (Периндоприл в разных вариациях).
Превенция проводится с помощью тех же фармацевтических средств в малых дозировках.
Дополнительно показано изменение образа жизни. Отказ от курения, спиртного, наркотиков, жирной пищи, потребление соли в количестве 7 граммов в сутки. Витаминизация рациона, отказ от значительной физической активности. Рекомендации строгие, отступать от них нельзя, если есть желание вылечиться.
ЛЖН столь сложный и комплексный процесс, что однозначного ответа о схеме терапии нет и не может быть.
Прогноз
{banner_banstat10}
Левожелудочковая недостаточность причиной смерти становится в 70% случаев. Исход напрямую зависит от множества факторов:
- Общее состояние здоровья.
- Наличие соматических патологий.
- Рабочий уровень артериального давления.
- Семейная история.
- Время течения ЛЖН и прочих заболеваний.
- Качество проводимого лечения.
- Возраст.
- Пол.
- Телосложение, масса, наличие лишнего веса и ожирения.
- Характер питания.
- Вредные привычки, образ жизни.
- Эмоциональное состояние.
- Гормональный фон.
- Тип профессиональной активности.
В сочетании эти факторы дают неповторимую, уникальную картину. Соответственно, прогноз зависит от массы моментов.
Если примерно формализовать цифры: вероятность выживания на первой стадии — 95% при грамотном лечении. Процесс купируется полностью.
Начиная со второй, значения пропорционально снижаются:
| Стадия | Процент выживаемости |
| 2А | 75% |
| 2В | 30% |
| 3 | 5% |
Возможные осложнения
Среди вероятных последствий длительного или, тем более, острого течения патологического процесса, выделяют:
- Кардиогенный шок. Неотложное состояние. Сопровождается критическим падением уровня артериального давления, частоты сердечных сокращений. Сократительная способность недостаточная, выброс крови в большой круг тоже. Отсюда генерализованные нарушения работы всего тела.
- Остановка сердца и внезапная смерть без перспектив реанимации.
- Инфаркт. Острое нарушение питания миокарда, некроз активных мышечных тканей (о первых признаках прединфаркта читайте здесь).
- Инсульт. Похожее явление. Суть его заключается в гибели нервных клеток и развитии стойкого неврологического дефицита. Какого характера — зависит от локализации. Часто наступает инвалидность.
- Отек легких. В результате недостаточного газообмена. Может привести к смерти от асфиксии. Восстановление в срочном порядке.
- Приступ сердечной астмы.
- Сосудистая деменция при повреждении артерий головного мозга.
Все указанные состояния потенциально смертельны. Лечение незамедлительное, в условиях профильного стационара. Риски велики, потому нужно оказать еще и первую помощь. От качества мероприятия зависит исход.
Причины ОСН
Автоматия сердца — способность ритмично сокращаться может падать из-за сильных нагрузок. Острая сердечная недостаточность может проявиться при снижении эластичности стенок миокарда вследствие воспалений, вызванных из-за попадания в кровь больного патогенных бактерий и инфекций после перенесенного вирусного заболевания (ангина, менингит, пневмония и т. д.). Также ОСН может быть вызвана заболеваниями, связанных с нарушением функций миокарда.
В большинстве случаев сердце больного не может выбросить требуемый объем крови или принять нужное количество в желудочки. Основные причины острой сердечной недостаточности:
- Заболевания, снижающие сократительную работу сердечной мышцы: инфаркт, миокардит, оперативное вмешательство с использованием системы искусственного дыхания.
- Ослабление функции сердечной мышцы, вызванное нарушением коронарного кровообращения.
- Тампонада сердца. Скопление жидкости в полости перикарда, что приводит к неритмичным сокращениям сердца за счет сдавления полостей.
- Гипертоническое заболевание (гипертония), при котором артериальное давление повышается выше нормы.
- Функциональные и морфологические изменения в структуре клапанов сердца и миокарда.
- Артериальная гипертензия, выражающаяся в повышении давления в системе.
- Аритмия — патологическое состояние, которое сопровождается нарушением частоты сердцебиения, изменением последовательности и ритма сокращений сердца.
Также причинами сердечной недостаточности могут стать следующие факторы: очаговое поражение головного мозга при инсульте, электротравме, травма мозга, медикаментозное отравление или интоксикация этиловым спиртом.