- Главная
- Общая хирургия
- Гастроэзофагеальная рефлюксная болезнь
- Рефлюкс эзофагит
В результате регулярно повторяющегося спонтанного заброса в пищевод желудочного и/или кишечного содержимого, обладающего раздражающим действием, в стенке нижнего отдела пищевода развивается воспалительный процесс — рефлюкс-эзофагит. Это хроническое рецидивирующее заболевание можно отнести к наиболее распространенным среди взрослых. Рефлюкс-эзофагит диагностирован у 30% взрослых пациентов, хотя показатели весьма приблизительны, поскольку многие просто не обращаются к врачу.
Причины рефлюкс-эзофагита
Заболевание развивается вследствие контакта содержимого желудка и двенадцатиперстной кишки со слизистой пищевода, попадающего при несостоятельности нижнего пищеводного сфинктера, расположенного на границе желудка и пищевода. В результате нарушения моторики органов гастроэзофагеальной зоны кислое желудочное содержимое, находясь в пищеводе в течение определенного времени, повреждает клетки слизистой.
Факторами, способствующими развитию рефлюкс-эзофагита, являются грыжа пищеводного отверстия диафрагмы — ГПОД, лишний вес, беременность, приводящие к повышению внутрибрюшного давления, прием некоторых медикаментов, курение.
Задать вопросы и записаться на консультацию можно по телефону: +7 (495)222-10-87
или заполните форму ниже
Спасибо, ваш вопрос успешно отправлен, скоро мы с вами свяжемся!
Задать новый вопрос
Информация о заболевании
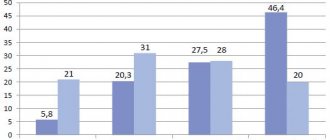
Согласно эпидемиологическим исследованиям, в Москве гастроэзофагеальной рефлюксной болезнью страдает около 23,6% взрослого населения. Особенность состоит в хроническом и рецидивирующем характере заболевания. Заброс желудочного содержимого в нижние отделы пищевода происходит спонтанно. В месте соприкасания со слизистой оболочкой развивается воспалительный процесс, который и становится причиной дискомфорта и плохого самочувствия. В медицинской практике полное название заболевания – гастроэзофагеальная рефлюксная болезнь (ГЭРБ).
Симптомы
Клиническая картина зависит от выраженности воспалительного процесса и состояния сфинктера пищевода, рефлюкс-эзофагит сопровождается комплексом диспептических, пульмонологических и кардиологических нарушений. Основными симптомами рефлюкс-эзофагита являются:
- Изжога, проявляющаяся в виде жжения за грудиной, в зоне мечевидного отростка — наиболее характерный признак, встречающийся у более чем ¾ пациентов. Неприятные и болезненные ощущения могут появляться после еды, при физической нагрузке, наклонах тела и даже в горизонтальном положении, спровоцировать изжогу может ношение тугого пояса.
- Отрыжка, возникающая после еды, газированных напитков — второй по частоте симптом рефлюкс-эзофагита. Может появляться даже в горизонтальном положении тела, но чаще — при физической нагрузке.
- Дисфагия — затрудненное прохождение пищи, возникающие при нарушении моторики верхних отделов пищеварительного тракта или при стриктуре — сужении просвета пищевода.
- Одинофагия — загрудинная или межлопаточная боль, появляющаяся при прохождении пищи по пищеводу. Болезненные ощущения могут отдавать в межреберье и даже напоминать приступ стенокардии.
- Регургитация — срыгивание, при котором содержимое желудка поступает в полость рта. Появляется независимо от положения тела и физической активности человека.
Существуют также внепищеводные проявления, касающиеся других органов, например,
- бронхолегочные: кашель, приступы дыхательного дискомфорта или удушья в ночное время; причиной является попадание небольших частиц содержимого желудка в бронхи;
- отоларингологические: осиплость голоса, признаки ринита, фарингита вследствие попадания рефлюктанта гортань;
- стоматологические: истончение зубной эмали, кариес в результате агрессивного действия кислоты.
При отсутствии лечения рефлюкс-эзофагит может стать причиной тяжелых осложнений. При повреждении стенки пищевода до подслизистого слоя существует риск образования язвы, которая может стать причиной кровотечения. Рубцы, образовавшиеся после заживления, могут привести к стриктуре — сужению пищевода.
Наиболее тяжелым осложнением является синдром пищевода Барретта — плоскоклеточный эпителий, характерный для пищевода, замещается на цилиндрический, свойственный для слизистой оболочки желудка. При метаплазии вероятность развития рака возрастает более чем в 30 раз.
Проявление симптомов и признаков
Рефлюкс-эзофагит симптомы и признаки проявляет с разной степенью выраженности, что зависит от стадии протекания заболевания:
- изжога (самое частое проявление);
- боль в грудной клетке около сердца;
- ком в горле и затруднение глотания;
- частый кашель и воспаление дыхательных путей;
- снижение массы тела;
- охриплый голос;
- плохой сон;
- тошнота и отрыжка;
- вздутие живота;
- рвота.
У вас появились симптомы рефлюкса эзофагита?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону
Классификация
Для оценки состояния пациента и унификации данных используется классификация, в зависимости от степени поражения пищевода различают несколько стадий рефлюкс-эзофагита.
- I — округлые и продольные отграниченные, не сливающиеся очаги воспаления, распространяются к слизистой оболочке пищевода от Z-линии — границы перехода многослойного плоского эпителия слизистой пищевода в цилиндрический эпителий слизистой желудка;
- II — очаги в зоне Z-линии сливаются, но не охватывают всю окружность пищевода;
- III — сливающиеся очаги, охватывающие всю поверхность слизистой;
- IV — хроническое поражение пищевода, при котором развивается фиброзный стеноз, укорочение пищевода, пептические язвы, пищевод Барретта.
Для определения стадии рефлюкс-эзофагита необходимо пройти обследование, по результатам которого назначается лечение.
Виды ГЭРБ, проявление болезни и осложнения
В медицинской классификации различают две разновидности заболевания – острый и хронический эзофагит. Различается типом воспалительного процесса. При острой фазе воздействию подвергаются стенки пищевода, а при хронической – слизистая оболочка с длительностью течения заболевания более 6 месяцев. Рефлюкс-эзофагит начинает развиваться из-за нарушения правил питания, влияния химических веществ, обширных инфекций. В острой фазе возможно повышение температуры, общее недомогание, ощущается дискомфорт во время продвижения пищи по пищеводу. У пациентов отмечается слюнотечение во время приступов, отрыжка и ощущается боль. При злоупотреблении алкоголем, острой или грубой пищей воспалительный процесс прогрессирует. Заболевание переходит в хроническую фазу. При отсутствии лечения происходит изменение пищевода, образовываются рубцы.
Диагностика
Существуют различные диагностические методы, позволяющие с высокой точностью определить степень поражения пищевода. Об этом свидетельствует наличие изменений вследствие воспалительного процесса, эрозий, язв, стриктур, метаплазии. К основным методам диагностики относятся:
- Фиброгастроскопия — обследование верхних отделов желудочно-кишечного тракта с помощью эндоскопического оборудования, в ходе процедуры можно выявить нарушения в стенке пищевода, оценить состояние слизистой, исключить или подтвердить заболевания желудка и двенадцатиперстной кишки. Во время обследования можно провести биопсию — взять частицы ткани с видимых патологических участков с целью дальнейшего гистологического исследования.
- Рентгенография — обследование позволяет обнаружить стриктуру пищевода, язвенное поражение, ГПОД, ее размеры, также возможна оценка моторики пищевода и желудка, наличие рефлюкса при обследовании с использованием бариевой взвеси.
- Суточная рН-метрия — определение уровня секреции желудка и наличие рефлюкса, возможна оценка продолжительности эпизодов рефлюкса, что позволяет подобрать терапию и проконтролировать эффективность используемых препаратов.
- Манометрия пищевода — обследование, позволяющее определить тонус сфинктеров пищевода и их проходимость на основе измерения давления в разных отделах.
- рН-импедансометрия — исследование, целью которого является оценка перистальтики пищевода и дифференцировка гастроэзофагеального рефлюкса, что важно для определения характера заболевания и его причины.
В зависимости от наличия тех или иных симптомов могут быть назначены другие обследования: УЗИ, ЭКГ, консультация отоларинголога и др. В нашей клинике пациентам доступны все необходимые диагностические процедуры, обследование занимает минимум времени.
Лечение пациента с ГЭРБ
- комплекс рекомендаций по немедикаментозной терапии (питание, образ жизни);
- медикаментозную терапию:
ГЭРБ без эзофагита:
- индукционная терапия: при редких (не чаще 2 раз в неделю) симптомах – антациды или Н2-блокаторы (ранитидин 150–300 мг/сут, фамотидин 20–40 мг/сут) в режиме «по требованию»; при частых симптомах – ИПП в стандартной дозе (стандартная доза определяется согласно таблице 11 приложения 6 к настоящему клиническому протоколу) 1 раз в сутки утром за 30–60 мин до еды 4 недели. При недостаточном эффекте доза увеличивается в 2 раза (двойная доза). Дополнительно при необходимости назначаются антациды в режиме «по требованию». При неэрозивной ГЭРБ с внепищеводными проявлениями (хронический кашель, бронхоспазм, осиплость голоса) – ИПП в двойной дозе 12 недель;
- поддерживающая терапия: терапия «по требованию» – при появлении клинической симптоматики однократный прием антацида или Н2-блокатора или ИПП в стандартной дозе (одного из перечисленных) либо непрерывная поддерживающая терапия в виде ежедневного приема половинной дозы ИПП.
ГЭРБ с эзофагитом степени А-В:
- индукционная терапия: ИПП в двойной дозе (стандартная доза 2 раза в день или двойная доза утром) – 4 недели, затем в стандартной дозе еще 4 недели. При отсутствии эффекта доза увеличивается в 2 раза. Дополнительно при необходимости – антациды в режиме «по требованию» или прокинетики в стандартных дозах;
- поддерживающая терапия: ИПП в стандартной дозе в режиме «по требованию», при неэффективности (рецидивы эзофагита) – непрерывная терапия половинной или стандартной дозой ИПП. Минимальная длительность непрерывной терапии – 6 месяцев. При необходимости постоянного многолетнего применения ИПП следует перед началом профилактического лечения оценить наличие инфекции Нр, и если она имеется – провести эрадикационную терапию.
ГЭРБ с эзофагитом степени C-D:
- индукционная терапия: ИПП в двойной дозе (стандартная доза 2 раза в день или двойная доза утром) – 8–12 недель. При недостаточном эффекте доза увеличивается в 2 раза. При необходимости дополнительно – антациды в режиме «по требованию»;
- поддерживающая терапия: непрерывный прием ИПП в стандартной или половинной от стандартной дозе (назначается доза, обеспечивающая отсутствие изжоги). Минимальная длительность непрерывной терапии – 6 месяцев. Перед началом профилактического лечения следует оценить наличие инфекции Hр, и если она имеется – провести эрадикационную терапию.
Контроль эффективности лечения ГЭРБ
- эффективность индукционной терапии неэрозивной ГЭРБ контролируется по исчезновению симптомов рефлюкса в сроки 2–4 недели, внепищеводных симптомов – в сроки 8–12 недель;
- заживление эзофагита контролируется эндоскопически в сроки 4–12 недель (в зависимости от тяжести эзофагита). Допускается ведение пациента без эндоскопического контроля при эзофагите степени А-В и полном исчезновении симптомов рефлюкса на фоне лечения.
Диспансерное наблюдение ГЭРБ
Пациенты с ГЭРБ с эзофагитом С-D или пищеводом Баррета относятся к группе диспансерного наблюдения Д(III) и подлежат наблюдению врачом-гастроэнтерологом, врачом-терапевтом участковым (врачом общей практики) постоянно.
Объем и сроки обследования пациента с гастроэзофагеальной рефлюксной болезнью с эзофагитом C-D при диспансерном наблюдении составляют:
- 1 раз в год: медицинский осмотр в определением ИМТ, ОАК, БИК (билирубин, АСТ, АЛТ, железо), ЭГДС;
- 1 раз в 2 года: ЭГДС с множественной биопсией пищевода.
Другие случаи ГЭРБ, кроме выше перечисленных, относятся к группе Д(II).
Критериями эффективности лечения и диспансерного наблюдения при ГЭРБ являются отсутствие клинической и эндоскопической симптоматики, раннее выявление осложнений.
Лечение
Консервативное лечение показано пациентам с невыраженными проявлениями. Медикаментозная терапия может быть направлена на нейтрализацию содержимого, забрасываемого из желудка в пищевод, на снижение кислотности желудка, на защиту слизистой пищевода.
Существуют различные препараты: антисекреторные средства, прокинетики и антациды, однако они способны лишь устранить симптомы. По окончании курса лечения признаки заболевания вновь возвращаются. Также стоит учесть, что длительный прием медикаментозных средств, которые подавляют выработку желудочного сока, может привести к плохому перевариванию пищи, что повлечет за собой целый ряд нарушений. При использовании медикаментов, влияющих на кислотность, возрастает риск озлокачествления.
Классификация острых и хронических эзофагитов
Обе формы эзофагитов делятся на несколько морфологических видов. Они отличаются причинами возникновения, типами повреждения слизистой оболочки. Острое воспаление возникает в результате бактериального поражения, температурного воздействия или влияния токсических веществ, а также при травмах, например, попадании инородного тела в пищевод. Бактериальная природа воспаления наблюдается как осложнение грибковой инфекции, скарлатины, дифтерии и др.
По морфологическим признакам острый эзофагит делится на следующие разновидности:
- Катаральный. Причиной такого вида заболевания выступает воздействие неблагоприятного фактора: горячей пищи и напитков, острых продуктов, токсических веществ, грубой жесткой пищи и пр. Продукты с высоким содержанием щелочи или йода также могут стать причиной воспаления слизистой пищевода. Также в ряде случаев болезнь возникает при физиологических отклонениях: грыжа пищеводного отверстия диафрагмы, сужение/недостаточность отделов органа, высокое давление в брюшине. В этом случае соляная кислота забрасывается в пищевод и провоцирует раздражение, а как следствие – воспалительную реакцию.
- Эрозивный, язвенный. Лечение эрозивного эзофагита представляется более сложным, поскольку при этом виде заболевания на поверхности слизистой появляются эрозии или язвы, иногда и эрозии и язвы, возникает риск кровотечения, разрывов стенки пищевода, гнойных процессов. Причинами заболевания являются инфекции или агрессивные вещества, разъедающие ткани оболочки органа.
- Отечный. Такая разновидность воспаления выступает следствием своевременно невылеченного катарального эзофагита. Воспаление сопровождается усилением отека, сужением просвета пищевода, затруднением приема пищи.
- Геморрагический. Причиной заболевания являются вирусы и бактериальные инфекции. Это одна из разновидностей эрозивного эзофагита, которая может сопровождаться отслаиванием слизистой оболочки. Проявляется оно сильным кровотечением, рвотой с кровью.
- Псевдомембранозный. Провоцируется инфекциями, на внутренней поверхности пищевода появляется фиброзный экссудат.
- Эксфолиативный. Возникает в результате воздействия химических веществ – щелочей или кислот. Чревато осложнениями в виде нагноения или разрыва стенки пищевода.
- Некротический. Является результатом ответа на инфекции. Крупные участки слизистой оболочки при этом отмирают. Они отделяются, формируя длительно незаживающие язвы.
- Флегмонозный. Формируется вследствие травмирования, например, попадания инородного тела, некачественного проведения эндоскопических процедур и присоединения инфекции. Проявляется в виде разлитого гнойного процесса, что очень опасно для здоровья и жизни.
В зависимости от участков поражения слизистой болезнь классифицируют на тотальный, проксимальный и дистальный эзофагит.
Эзофагиты подразделяют также в зависимости от продолжительности/типа неблагоприятного воздействия:
- Алиментарный. Возникает при употреблении алкоголя и в результате погрешностей диеты.
- Застойный. Связан со стенозом и другими анатомическими/физиологическими особенностями, при которых пища остается в пищеводе долгое время и раздражает слизистые.
- Дисметаболический. Является результатом нехватки железа, гипертензии, гипоксии тканей.
- Аллергический. Возникает в ответ на пищевую аллергию.
Исследователи выделяют также ряд специфических эзофагитов, например, гранулематоз пищевода (стенозирующий эзофагит), рефлюкс-эзофагит и пр. Стоит отметить, что первичное воспаление встречается крайне редко. В большинстве случаев специалисты клиники, занимающиеся эзофагитами, имеют дело с вторичной формой болезни, связанной с другими патологиями.
Хирургическое лечение
При неэффективности консервативного лечения, при появившихся осложнениях, при грыже пищевода, а также при болях за грудиной или при наличии внепищеводных признаков (кашля, осиплости голоса и др.) рекомендовано оперативное лечение — фундопликация. Цель операции при рефлюкс-эзофагите — восстановление нормальных анатомических соотношений в зоне пищевода и желудка, создание механизма, который будет препятствовать забросу желудочного содержимого в пищевод.
Большая часть хирургов отечественных клиник проводит циркулярную фундопликацию по Ниссену, в ходе операции создается манжета — дно желудка оборачивается вокруг пищевода на 360°, что препятствует рефлюксу в дальнейшем. Но сформированный таким образом клапан приводит к утрате естественных защитных механизмов: способности срыгивания и рвоты. Большая порция еды, питье газированных напитков приводят к тому, что в случае необходимости их удаление через кардию невозможно, появляются дискомфорт и боли. Сформированная манжета нередко через 1-2 года соскальзывает, что приводит к рецидиву болезни.
Консервативная терапия
Для консервативной терапии используют следующие группы препаратов:
- антациды и альгинаты
- ингибиторы протонной помпы
- прокинетики
Антациды и альгинаты
Антациды и альгинаты, препараты местного действия чаще всего содержащие соли алюминия и магния, эти препараты действуют местно, не всасываются в кровь и не обладают системным действием. Их плюсом является безопасность применения, но есть и минус, короткое время действия. Как самостоятельный метод лечения антациды не используются, а применяются как средство первой помощи при изжоге, и как усиление терапии для скорейшего заживления эрозий и язв пищевода. Наилучшим образом себя зарекомендовали препараты в виде гелей с альгиновой кислотой, которые при взаимодействии с кислотой в просвете желудка образуют пену, тем самым увеличивая продолжительность действия препарата и его эффективность. Антациды чаще всего назначают через 40 минут после еды и на ночь, либо по требованию в случае появления изжоги.
Ингибиторы протонной помпы (ИПП)
На сегодняшний день являются основными лекарственными средствами в лечении рефлюкс-эзофагита, к ним относятся всем известные омепразол, лансопразол, рабепразол и др. Это препараты системного действия, они блокируют транспорт молекул водорода в обкладочные клетки желудка, ответственные за секрецию соляной кислоты, а как мы помним из школьного курса химии, эта кислота состоит из молекулы водорода и хлора, нет водорода, нет кислоты. Эти препараты произвели революцию в лечении рефлюкс-эзофагита, значительно улучшив результат и уменьшив количество осложнений. Раньше использовали препараты Н2 блокаторы гистаминовых рецепторов, значительно менее эффективных и имеющих больше побочных эффектов. Нужно сказать, что эти препараты иногда применяются и сейчас в комплексе с ИПП, для усиления эффекта. Основным недостатком ингибиторов протонной помпы (ИПП) является достаточно быстрое выведение их из крови, что требует неоднократного их применения в течении дня, и даже при двукратном применении, описаны так называемые кислотные прорывы, когда, чаще ночью, резко повышается кислотность желудочного сока. Чаще всего ИПП назначают по 20 мг два раза в день за 20 мин до еды, утром и вечером в течении 6 — 8 недель. Затем назначают поддерживающую терапию по 10 мг в день или по 10 мг два раза в день.
Прокинетики
Прокинетики препараты улучшающие и нормализующие перистальтику органов желудочно кишечного в том числе и пищевода. Чаща всего назначают итоприд, считающийся наиболее эффективным и безопасным препаратом. Также назначают мотилиум. Ранее популярный церукал в последнее время не рекомендуется из-за своего центрального действия на головной мозг. Прокинетики назначают по 1 таблетке три раза в день за 20 минут до еды. Рекомендуется курс 2 недели.
Проблемы консервативной терапии
Подавляющее количество пациентов с рефлюкс-эзофагитом лечится консервативно, достигая хороших функциональных результатов, но к сожалению, не всегда терапия оказывается эффективной. Как мы писали выше. причина рефлюкс-эзофагита, это заброс (рефлюкс) желудочного содержимого в пищевод. Так вот первая проблема консервативной терапии это то, что она не устраняет причину, а лишь снимает симптомы. При консервативной терапии рефлюкс сохраняется, но уже не кислотный, и потому пациенты не ощущают жалоб. Хотя некоторые исследователи считают, что вследствие нейтрализации кислоты в пищевод начинает забрасываться желчь, так как она перестает инактивироваться в желудке, а желчь еще более агрессивная среда для развития осложнений эзофагита. Хотя необходимо отметить, что это пока теория, не получившая достаточного подтверждения. Но при этом ряд ученых связывают рост рака пищевода именно с этой гипотезой. Так как несмотря на широкое распространение препаратов ИПП, заболеваемость раком пищевода неуклонно растет.
Прием препаратов сам по себе может вызвать осложнения. Получены данные, что ингибиторы протонной помпы повышают риск инсульта, остеопороза и инфаркта, и хотя риск достаточно не высок, около 0,4 — 0,6% в год, но все же он есть.
Ну и пожалуй главное это временный эффект консервативной терапии и не всегда достаточная эффективность. Так через 6 месяцев после прекращения терапии жалобы возвращаются у 40 — 50% пациентов, а через 12 месяцев у 80 — 90%, то есть большинство пациентов вынуждены принимать препараты ежедневно в течение многих лет. Учитывая достаточную безопасность препаратов, возможно это и не страшно, хотя конечно снижает качество жизни. Но проблема кроется в том, что при длительной терапии через три, пять лет эффективность препаратов снижается и у 20 — 30% пациентов вновь появляются жалобы и развиваются осложнения эзофагита, несмотря на постоянный прием назначенных препаратов.
Мой подход к лечению
При хирургическом лечении пациентов с рефлюкс-эзофагитом я использую, как и большинство специалистов европейских клиник, более эффективную методику, лишенную вышеперечисленных недостатков — парциальную фундопликацию по Тупе с оборотом манжеты на 270°. Усовершенствованная мной методика имеет целый ряд преимуществ:
- восстанавливается физиологичная работа пищеводного сфинктера;
- сохранение функционального пищеводно-желудочного клапана позволяет пациенту обходиться без медикаментов на протяжении всей жизни;
- сохраняется способность к отрыжке и рвоте — естественным защитным реакциям организма;
- боли после переедания или газированных напитков отсутствуют;
- количество рецидивов не превышает 2% в течение года после операции, через 5 лет этот показатель составляет около 4%.
На усовершенствованную методику — фундопликацию по Toupet 270° оформлен патент РФ.
Рефлюкс-эзофагит
Показания для госпитализации пациентов с ГЭРБ
- эзофагит степени C, D без осложнений или пищевод Баррета (госпитализация пациента в терапевтическое, гастроэнтерологическое отделения районной организации здравоохранения (далее – РОЗ), городской организации здравоохранения (далее – ГОЗ), областной организации здравоохранения (далее – ООЗ));
- эзофагит с осложнением (кровотечение, пенетрация, стеноз) (госпитализация пациента в хирургическое отделение РОЗ, ГОЗ, ООЗ);
- ГЭРБ с резистентным к лечению течением и необходимостью уточнения диагноза (госпитализация пациента в гастроэнтерологическое отделение ГОЗ или ООЗ).
Как проводится операция по модифицированной методике
Во время операции из верхней части желудка формируется симметричная манжетка, охватывающая пищевод на 270°. Передне-правая сторона пищевода остается свободной; созданная таким способом манжета усиливает нижний сфинктер пищевода и препятствует обратному забросу содержимого желудка. При наличии ГПОД нижняя часть пищевода с верхней третьей желудка предварительно выделяются из спаек и возвращаются в естественное положение. Диафрагмальное отверстие ушивается до нормальных размеров. Для предотвращения рецидива и проведения диафрагмокруропластики я использую сетчатые импланты, что позволяет снизить риск повторного развития болезни с 65% до 1%.
Операция при рефлюкс-эзофагите проводится через лапароскопический доступ: все манипуляции выполняются через несколько небольших проколов на передней брюшной стенке. В дальнейшем следы от проколов становятся практически незаметными. Операция проводится с помощью эндоскопического оборудования, оснащенного миниатюрной видеокамерой, что позволяет проводить все манипуляции под визуальным контролем максимально точно. Поскольку в зоне операции расположены важные структуры (блуждающий нерв, сосуды), то риск их повреждения практически отсутствует.
В ходе операции при выделении пищевода и желудка я использую аппарат дозированного лигирования тканей LigaSure (США), способный «заваривать» сосуды без риска повреждения окружающих тканей, а также развития кровотечения. При этом длительность операции сокращается. Использование современного шовного материала способствует быстрейшему восстановлению.
Публикации в СМИ
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — развитие воспалительного поражения дистальной части пищевода и/или характерных симптомов вследствие повторяющегося заброса в пищевод желудочного и/или дуоденального содержимого. Эндоскопически позитивная гастроэзофагеальная рефлюксная болезнь —эндоскопические выявляют рефлюкс-эзофагит. Эндоскопически негативная гастроэзофагеальная рефлюксная болезнь — эндоскопических проявлений эзофагита нет.
Частота. Симптомы ГЭРБ выявляют почти у половины взрослого населения, эндоскопические признаки — более чем у 10% лиц, подвергшихся эндоскопическому исследованию. Пищевод Берретта развивается у 20% больных рефлюкс-эзофагитом (0,4% населения).
Этиология • Оперативные вмешательства на пищеводном отверстии диафрагмы либо вблизи него: •• Ваготомия •• Резекция кардиального отдела желудка •• Эзофагогастростомия •• Резекция желудка •• Гастрэктомия • Грыжи пищеводного отверстия диафрагмы • Язвенная болезнь желудка и двенадцатиперстной кишки • Пилороспазм или пилородуоденальный стеноз • Склеродермия • Экзогенные интоксикации: •• Курение •• Алкоголь • Беременность • ЛС, способные снижать тонус НПС: •• Антихолинергические препараты •• Агонисты b2-адренорецепторов и теофиллин •• Блокаторы кальциевых каналов и нитраты • Недостаточность кардиального сфинктера при ожирении.
Патогенез. Желудочно-пищеводный рефлюкс вследствие дисфункции НПС. Варианты и причины дисфункции НПС: • сниженный тонус НСП в покое • продолжительное или повторяющееся преходящее расслабление НПС • транзиторное увеличение внутрижелудочного и внутрибрюшного давления (при метеоризме, запорах, ожирении, спазме привратника) • задержка опорожнения желудка • изменения перистальтики пищевода • расширение желудка • ослабление механических факторов, поддерживающих антирефлюксный барьер (ножки диафрагмы и кардиально-пищеводный угол Хиса) • короткий пищевод.
Патологическая анатомия • Изменения локализуются преимущественно в дистальном отделе пищевода: •• ограниченные (единичные эрозии и язвы без тенденции к слиянию) •• диффузные •• сливные, циркулярно охватывающие слизистую оболочку пищевода • В лёгких случаях — умеренная гиперемия и отёк слизистой оболочки • При тяжёлом течении — эрозии, язвы, рубцы, укорочение пищевода, цилиндроклеточная метаплазия эпителия (язва Берретта), продольное сморщивание пищевода (синдром Берретта) • В 8–10% случаев язвы малигнизируются.
Классификация рефлюкс-эзофагита • Степень А — одно (или более) поражение слизистой оболочки менее 5 мм, ограниченное пределами складки слизистой оболочки • Степень В — одно (или более) поражение слизистой оболочки более 5 мм, ограниченное пределами складки слизистой оболочки • Степень С — одно (или более) поражение слизистой оболочки, распространяющееся на 2 и более складки слизистой оболочки, но занимает менее 75% окружности пищевода • Степень D — одно (или более) поражение слизистой оболочки, распространяется на 75% и более окружности пищевода.
Клиническая картина • Изжога — наиболее характерный симптом (83% больных), появляется в результате длительного контакта кислого (рН<4) желудочного содержимого со слизистой оболочкой пищевода. Изжога усиливается при погрешностях в диете, приёме алкоголя, газированных напитков, физическом напряжении, наклонах и в горизонтальном положении • Отрыжка усиливается после еды, приёма газированных напитков • Срыгивание пищи усиливается при физическом напряжении и при положении, способствующем регургитации • Дисфагия перемежающегося характера, что связано с гипермоторной дискинезией пищевода • Боли в надчревье (в проекции мечевидного отростка) или за грудиной — появляются вскоре после еды, усиливаются при наклонах туловища, в горизонтальном положении • Реже возникает одинофагия, ощущение кома в горле при глотании, боль в ухе и нижней челюсти, боли в грудной клетке, которые могут провоцироваться физической нагрузкой • Внепищеводные проявления ГЭРБ — хронический кашель, пневмония, дисфония, бронхообструкция, эрозии зубов и т.д. — обусловлены попаданием желудочного содержимого на соседние органы и вагусным рефлексом между пищеводом и лёгкими.
Диагностика • Рентгенологическое исследование лёжа на спине или в вертикальном положении при сильном наклоне пациента кпереди: заброс сульфата бария в дистальные отделы пищевода, рентгенологическая картина эзофагита • Эндоскопическое исследование с биопсией: рефлюкс-эзофагит различной степени выраженности, пролапс слизистой оболочки желудка в пищевод, истинное укорочение пищевода, заброс желудочного и/или дуоденального содержимого в пищевод. В случае эндоскопически негативной ГЭРБ — признаков эзофагита нет • Эзофаготонокимография (манометрия) — снижение экспираторного давления сфинктера, деструктуризация сфинктера, увеличение количества транзиторных расслаблений НПС, снижение амплитуды перистальтических сокращений грудного отдела пищевода • Суточная рН-метрия — основной метод диагностики ГЭРБ и контроля эффективности лечения. Рекомендуют оценивать: общее время сниженной кислотности с рН<4 (наиболее значимый критерий) в положении стоя и лёжа; общее число рефлюксов за сутки; число рефлюксов продолжительностью более 5 мин; длительность наиболее продолжительного рефлюкса • Билиметрию проводят для выявления щелочных (жёлчных) рефлюксов • Сцинтиграфия показана для выявления моторно-эвакуаторных нарушений пищевода • Омепразоловый тест — клинические симптомы ГЭРБ значительно уменьшаются в течение 3–5 дней ежедневного приёма 40 мг омепразола • Тест Бернстайна — при наличии ГЭРБ введение 0,1 N р-ра HCl в пищевод приводит к появлению клинической симптоматики, в т.ч. и в случае эндоскопически негативной ГЭРБ.
ЛЕЧЕНИЕ
Немедикаментозные мероприятия • Изменение образа жизни •• Прекращение курения •• Нормализация массы тела •• Подъём головного конца кровати •• Избегать нагрузки на мышцы брюшного пресса, работы с наклоном туловища, ношения тугих поясов, ремней • Нежелателен приём ЛС, снижающих тонус НПС (нитраты, антагонисты кальция, теофиллин, прогестерон, антидепрессанты) • Диета: ограничение продуктов, усиливающих газообразование, острой, очень горячей или холодной пищи; избегать приёма алкоголя, продуктов, снижающих тонус НПС (лук, чеснок, перец, кофе, шоколад и др.); избегать переедания, последний приём пищи — не позднее, чем за 3–4 часа до сна.
Лекарственную терапию проводят не менее 8–12 нед с последующей поддерживающей терапией в течение 6–12 мес • Антациды и алгинаты •• Назначают обычно через 1,5–2 ч после еды и на ночь •• Эффективны в лечении выраженных умеренно и нечастых симптомов • Прокинетики — домперидон, метоклопромид, цизаприд по 10 мг 4 р/сут • Ингибиторы протонного насоса (омепразол, лансопразол, рабепразол) в обычной или двойной дозировке. В случае тяжёлого эзофагита обычно требуется назначение их в сочетании с прокинетиками.
Хирургическое лечение • Показания к оперативному лечению •• Осложнения ГЭРБ (стриктуры пищевода, повторные кровотечения, пищевод Берретта) •• Неэффективность медикаментозной терапии у молодых пациентов •• Сочетание ГЭРБ с бронхиальной астмой, рефрактерной к адекватной антирефлюксной терапии • Антирефлюксные операции, например фундопликация по Ниссену.
Осложнения • Доброкачественная стриктура пищевода • Изъязвление пищевода • Кровотечение от скрытого до профузного из изъязвлённой слизистой оболочки пищевода • Рубцовые изменения пищевода, вплоть до его укорочения и стеноза • Ларингоспазм • Лёгочная аспирация • Пищевод Берретта.
Сокращения. ГЭРБ — гастроэзофагеальная рефлюксная болезнь; НПС — нижний пищеводный сфинктер
МКБ-10 • K21 Гастроэзофагеальный рефлюкс
Приложение • Синдром Берретта — хроническая пептическая язва нижнего отдела пищевода с эпителием, напоминающим эпителий слизистой оболочки кардии; стриктура пищевода, чаще развивается в результате гастроэзофагеального рефлюкса « Берретта пищевод • Пищевод Берретта — осложнение ГЭРБ в виде метаплазии слизистой оболочке дистального отдела пищевода в тонкокишечный эпителий. Пищевод Берретта считают предраковым состоянием • Кольца Шатцки — перепонки слизистой оболочки в нижней трети пищевода, суживающие или закрывающие его просвет, неизвестной этиологии; заболевание чаще встречается у пациентов с желудочно-пищеводным рефлюксом. Диагностика — рентгеноконтрастное исследование с использованием сульфата бария подтверждает диагноз при выявлении констрикции в нижней части пищевода. Лечение — дилатация пищевода и антирефлюксная операция. Течение хроническое, прогрессирующее. Синоним. Синдром кольца в нижней части пищевода. МКБ-10. Q39.4 Пищеводная перепонка.
Преимущества лапароскопической операции
- Малотравматичность и отсутствие болевого синдрома в послеоперационный период;
- Короткий срок госпитализации — не больше трех дней;
- Быстрое восстановление — через две недели пациенты возвращаются к привычному образу жизни.
Поскольку у пациентов нередко имеются другие заболевания, требующие хирургического лечения, при лапароскопическом доступе можно провести так называемые симультанные операции. Подобные вмешательства я выполняю на протяжении более чем двух десятков лет. При проведении симультанной операции в ходе одной анестезии можно избавиться сразу от 2-5 хирургических патологий (например, калькулезного холецистита, желчнокаменной болезни, опухолей, кист и др.).
Многие, испытывая даже мучительные приступы изжоги, не спешат обращаться к врачу, пытаясь облегчить состояние различными способами, в том числе с помощью медикаментов. А нужно ли лечить рефлюкс-эзофагит, если симптомы устраняются с помощью препаратов, которые можно купить в любой аптеке? Безусловно, поскольку существует риск развития тяжелых осложнений. К тому же при отсутствии адекватного лечения придется на протяжении всей жизни принимать медикаменты и придерживаться строгих ограничений в питании. При этом действие препаратов весьма непродолжительно, и любая физическая активность тут же вызывает неприятные и даже болезненные ощущения. Чтобы определить степень заболевания и выбрать наиболее подходящую тактику лечения, достаточно обратиться ко мне, воспользовавшись электронной почтой или записавшись на консультацию.
Проведение хирургических вмешательств при заболеваниях пищевода и желудка предполагает отличное владение техникой операций, в том числе — эндоскопическим швом, что без соответствующего опыта невозможно. За более чем 25-летний опыт работы мною проведено более 2000 оперативных вмешательств по поводу рефлюкс-эзофагита, ГЭРБ и ГПОД. Я являюсь автором монографий и более чем 50-и научных работ, посвященных данным проблемам. Я также регулярно провожу семинары и мастер-классы, посвященные данным заболеваниям, на которых присутствуют специалисты различных клиник и центров.
Рефлюкс без патологии
Проблема рефлюкса знакома каждой беременной женщине на поздних сроках беременности. Она не связана ни с инфекционным поражением, ни с перееданиями. Провоцирует выброс кислоты из пищевода плод. Растущая матка с будущим ребенком внутри давит на органы, в том числе на желудок, не позволяя ему расправиться и вместить в себя пищу.
Вынужденный находиться в скованном состоянии, желудок не в силах удерживать поступившую еду. В результате чего кислота и фрагменты жидкой пищи и напитков легко выходят в пищевод, особенно, когда беременная женщина занимает горизонтальное положение.
Прием препаратов даже из группы антацидов нежелателен во время вынашивания плода, поскольку может повлиять на течение беременности. Поэтому, беременным женщинам рекомендуют врачи на последних сроках питаться часто, но небольшими порциями. После еды 40-60 минут посидеть или походить. Не пить много жидкости за один прием, так как напитку проще попасть в пищевод, когда размер желудка ограничен.
Если дробное питание не помогает избавиться от проблемы, нужно посоветоваться с участковым врачом на предмет подбора безопасного варианта нейтрализации кислоты.
Лечение эзофагита
Лечение неэрозивного эзофагита заключается в выявлении причин, воздействии на них (например, борьба с инфекцией, удаление инородного тела, замена постоянно принимаемого препарата и пр.). При кислотном рефлюксе врач подберет препарат, подавляющий выработку кислоты или нейтрализующий ее. Консервативная терапия может заключаться в следующем:
- прием прокинетиков, антисекреторных, обвалакивающих средств;
- физиотерапевтические методы (электрофорез, электростимуляция и пр.);
- лазерное лечение (эндоскопическая лазерная терапия).
Лечение язвенного эзофагита может включать прием препаратов, ускоряющих заживление, общеукрепляющих и других средств.
Хирургическое лечение требуется реже, лишь по строгим показаниям, таким как пищевод Барретта, частые кровотечения, высокий риск разрывов, объемные образования пищевода.
Эффективная терапия немыслима без соблюдения диеты. Врач подбирает ее индивидуально, учитывая факторы риска, причины, общее состояние здоровья. Под запретом – алкогольные напитки, крепкий чай и кофе, цитрусовые, кислые соки, томаты. Предпочтительнее придерживаться принципов дробного питания, отказаться от жирной пищи, острых, копченых блюд, маринадов, соусов с добавлением уксуса. В периоды обострения лучше питаться мягкой пищей, которая не потревожит слизистую оболочку пищевода.
Существует ряд продуктов, которые способны ускорить заживление слизистой. К ним относят пюре, рисовые каши, овсянку, яичный белок. Рекомендуется употреблять отварную курицу, нежирные бульоны, травяной чай.
Профилактика эзофагитов
Лучшей профилактикой эзофагитов и других заболеваний ЖКТ является:
- Режим.
- Правильное питание.
- Нормированный прием биостимуляторов.
- Потребление теплой (но не горячей) пищи.
- Отказ от курения и чрезмерного потребления спиртного.
- Не принимать антибиотики и другие препараты без назначения врача.
При хроническом течении эзофагита пациент должен проходить регулярное диспансерное обследование у лечащего врача и один-два раза в год отправляться на санаторно-курортное лечение.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Последствия при эзофагите
Распространенные осложнения эзофагита:
- флегмона, абсцесс;
- стеноз – сужение пищевода;
- перфорации – разрыв стенок пищевода;
- пептическая язва (при диагнозе Баррета);
- метаплазия – перерождение поверхностного эпителия пищевода (предраковое состояние).
Своевременная диагностика заболевания поможет избежать осложнений и необратимых патологий в работе ЖКТ. После прохождения курса терапии пациент должен длительное время соблюдать диету, рекомендованный режим питания и проходить контрольное обследование.