Рак сигмовидной кишки часто в течение продолжительного времени не проявляется клиническими симптомами. По этой причине зачастую диагноз устанавливают на поздней стадии опухолевого процесса. Врачи Юсуповской больницы рекомендуют даже при незначительных проявлениях кишечного дискомфорта незамедлительно обращаться за помощью.
В Юсуповской больнице онкологи применяют новейшие методы диагностики заболеваний сигмовидной кишки. Обследование пациентов проводят с помощью новейшей аппаратуры ведущих мировых производителей. Лаборанты выполняют исследование крови, кала и других биологических материалов, используя качественные реагенты, что позволяет получить точные результаты анализов.
Хирурги клиники онкологии виртуозно выполняют традиционные и инновационные оперативные вмешательства. Химиотерапевты назначают пациентам эффективнейшие противоопухолевые препараты, которые оказывают минимальное побочное действие. Радиологи проводят лучевую терапию современными аппаратами, позволяющими прицельно воздействовать на патологический очаг, не повреждая окружающие опухоль ткани.
Что такое рак ободочной кишки?
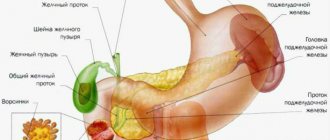
Это злокачественная опухоль, которая входит в тройку лидеров среди других онкологических заболеваний по частоте возникновения и смертности во всем мире. Рак ободочной кишки берет начало из слизистой оболочки толстой кишки, он может распространяться на все слои кишечной стенки, поражать близлежащие органы и структуры.
Раком ободочной кишки чаще болеют мужчины. Наиболее часто данное заболевание диагностируется в возрасте от 50 до 75 лет, однако в последнее время чаще, чем раньше, оно выявляется и у молодых пациентов.
Показания
Существует целый ряд патологий, для лечения которых возникает необходимость проведения этого оперативного вмешательства:
- травматические повреждения (в этом случае необходима экстренная операция);
- доброкачественные новообразования, которые приводят к частичной или полной обтурации просвета кишечника либо есть высокий риск злокачественного перерождения опухоли;
- злокачественные новообразования (если имеет место онкологическое заболевание, то операция проводится с регионарной лимфаденэктомией для предотвращения развития рецидива);
- осложненный дивертикулит (дивертикулы – это мешкообразные выпячивания кишечной стенки, которые могут появляться в любом отделе желудочно-кишечного тракта, но чаще возникают в толстом кишечнике);
- заворот сигмовидной кишки, приводящий к кишечной непроходимости;
- язвенное поражение слизистой оболочки, которое приводит к сильному дискомфорту пациента (боли, запоры, частые кровотечения) и не поддается медикаментозному лечению.
Причины и факторы риска развития
Среди факторов риска развития рака ободочной кишки выделяют: рацион питания с высоким содержанием жира, красного мяса и низким процентом клетчатки, употребление алкоголя, курение, низкую физическую активность, наличие сахарного диабета, хронических воспалительных заболеваний толстой кишки (неспецифический язвенный колит, болезнь Крона), наличие в семье случаев колоректального рака.
У 3-5% пациентов рак ободочной кишки связан с наличием наследственных синдромов (семейный аденоматоз толстой кишки и MUTYH-ассоциированный полипоз, синдром Линча).
2.Причины
Этиопатогенез рака, – то есть появления и безостановочного деления незрелых клеток с развитием из них опухоли, прорастающей в соседние структуры, формирующей собственную сеть кровоснабжения и способной к метастазированию в другие участки организма, – выходит за рамки данной статьи. Отметим лишь, что этот механизм, общий для любой онкопатологии, до сих пор остается предметом напряженных исследований; это, разумеется, не означает, что он совершенно неизвестен, однако непосредственные причины фатального «пробоя» иммунной системы (одной из задач которой является идентификация и уничтожение незрелых клеток) предстоит еще установить и уточнить, что в конце концов и позволит разработать средства надежного предотвращения и лечения.
Факторы риска, способствующие запуску ракового процесса в сигмовидной кишке, известны достаточно хорошо:
- нездоровое питание с преобладанием «прошедшего кулинарную обработку красного мяса» (формулировка ВОЗ), жиров, сахара и всех тех пищевых добавок, большинство из которых являются однозначными и агрессивными канцерогенами; недостаточное потребление растительной пищи и жидкости;
- гиподинамия, избыточная масса тела;
- употребление алкоголя и табакокурение (данные факторы включены вовсе не в пропагандистских целях: давно и достоверно доказано, скажем, что в отношении рака толстого кишечника курение не только является патогенетическим фактором, но и удваивает летальность вопреки терапии);
- зрелый и пожилой возраст, особенно при наличии вышеприведенных факторов риска;
- воспалительные и/или язвенные процессы в кишечнике;
- склонность к запорам вследствие гипотонии и ослабленной перистальтики;
- наследственная предрасположенность;
- наличие бессимптомных полипов и папиллом в кишечнике (некоторые генетически обусловленные формы полипоза практически гарантируют малигнизацию, т.е. злокачественное перерождение кишечных полипов).
Посетите нашу страницу Онкология
Рак ободочной кишки. Симптомы
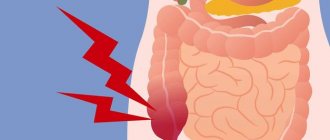
Ранние формы рака ободочной кишки длительно не вызывают каких-либо симптомов; в большинстве случаев они выявляются при проведении колоноскопии у пациентов без каких-либо жалоб. По мере роста опухоли у пациента появляются и нарастают диспепсические явления (ухудшение аппетита, отрыжка, тошнота, иногда рвота, вздутие живота или метеоризм, чувство тяжести в эпигастральной области), расстройства стула, появляется слизь и кровь в каловых массах. У пациентов с поражением левых отделов кишечника нередко возникает кишечная непроходимость. Также пациенты жалуются на постоянную слабость и повышенную утомляемость, беспричинную потерю веса, характерна прогрессирующая железодефицитная анемия.
Нередко пациенты обращаются к врачу только после появления выраженных симптомов: следов крови и слизи в кале, длительных запоров, изменения вида кала, болевых ощущений и значительного ухудшения общего состояния.
Классификация
С учётом особенностей роста опухоли онкологи выделяют два типа рака сигмовидной кишки: экзофитный и эндофитный. Экзофитные опухоли растут в просвет кишечника. Они представляют собой выступающие узлы на толстой ножке. При прогрессировании патологического процесса рак сигмовидной кишки часто изъязвляется. Возникает кровотечение и инфицирование.
Эндофитный рак сигмовидной кишки растёт преимущественно вглубь кишечника. Опухоль распространяется по кишечной стенке и может циркулярно охватывать кишку. В её центре возникают участки изъязвления. Вследствие циркулярного роста рака сигмовидной кишки происходит сужение просвета кишечника, затрудняется движение каловых масс. Этот тип роста наиболее характерен для рака сигмовидной кишки.
Гистологи различают три вида рака сигмовидной кишки:
- Аденокарцинома происходит из клеток железистого эпителия. Бывает высокодифференцированной, умеренно дифференцированной и низкодифференцированной;
- Слизистая (мукозная) аденокарцинома является разновидностью низкодифференцированной аденокарциномы, представлена муцинозными клетками, которые выделяют большое количество слизи. Опухоль быстро растёт и рано даёт метастазы;
- Перстневидно-клеточный рак сигмовидной кишки представлен атипичными клетками перстневидной формы, которые образуются вследствие внутриклеточного скопления муцина, отодвигающего ядра клеток к периферии. Оухоль агрессивна, протекает неблагоприятно.
Рак ректо-сигмоидного отдела толстой кишки представлен двумя формами: скирром и аденокарциномой.
Диагностика рака ободочной кишки
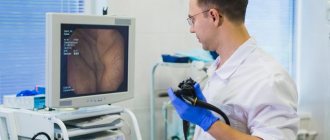
Золотым стандартом в диагностике заболеваний толстой кишки является колоноскопия. Исследование позволяет не только визуализировать опухоль, определить локализацию и размеры, макроскопический тип, оценить угрозу возникновения осложнений (перфорации, кровотечения), но и получить образцы ткани для гистологического исследования.
При выявлении рака ободочной кишки на колоноскопии назначают КТ грудной клетки и брюшной полости с контрастированием, чтобы исключить наличие метастазов опухоли.
В качестве дополнительных методов исследования могут быть выполнены: МРТ органов брюшной полости и малого таза с использованием контрастирования, в сложных случаях применяют ПЭТ-КТ – позитронно-эмиссионная томография.
Стадии и способы лечения рака ободочной кишки
Способы лечения рака ободочной кишки зависят от стадии процесса. Так, при 0 и 1 стадии возможно проведение малоинвазивной эндоскопической операции в ходе колоноскопии.
Стадия 2-3 требует удаления участка кишечника с опухолью и всех региональных лимфатических узлов. Способ выполнения такой операции определяет врач. Может быть использован открытый способ, лапароскопический или роботический метод. Для улучшения отдаленных результатов лечения иногда прибегают к предоперационной химиотерапии.
Если у пациента диагностирован рак ободочной кишки 3 стадии, то после операции такому пациенту назначают адъювантную химиотерапию – она позволяет снизить риск рецидива опухоли.
В случае 4 стадии стратегия лечения разрабатывается на мультидисциплинарном консилиуме с учетом локализации и распространения первичной опухоли и метастазов, сопутствующих заболеваний. Может применяться как химиотерапия, так и хирургическое лечение, или их комбинация.
Прогноз
Прогноз выживаемости больных раком сигмовидной кишки зависит от гистологического типа новообразования, уровня дифференцировки клеток, распространённости злокачественного процесса, наличия сопутствующих заболеваний и возраста пациента.
Средняя пятилетняя выживаемость – 65,2%. Боле оптимистичный прогноз после операции по поводу аденокарциномы сигмовидной кишки, поскольку опухоль растёт медленно и практически не метастазирует. При выявлении рака сигмовидной кишки первой стадии пятилетний рубеж преодолевает 93,2% пациентов, второй – 82,5%, третьей – 59,5%. До пяти лет доживает 8,1% больных раком сигмовидной кишки 4 стадии. Поэтому обращайтесь к врачу при появлении первых признаков дисфункции кишечника.
Чтобы установить точный диагноз на ранних стадиях рака сигмовидной кишки, при появлении первых признаков кишечных расстройств, звоните по телефону Юсуповской больницы. После комплексного обследования в случае подтверждения диагноза онкологи проведут адекватную терапию. После проведенного лечения врачи клиники онкологии проводят диспансерное наблюдение, цель которого – своевременное выявление и лечение ранних метастазов. Это позволяет улучшить качество и увеличить продолжительность жизни пациентов, у которых выявлен рак сигмовидной кишки.
Записаться на приём
Операции, выполняемые при раке ободочной кишки
Правосторонняя гемиколэктомия – используется при опухолях восходящей ободочной и слепой кишке, печеночного изгиба ободочной кишки. Хирург удаляет конечный участок тонкой и правую половину ободочной кишки.
Левосторонняя гемиколэктомия – требуется при поражении левых отделов ободочной кишки опухолями.
Резекция поперечно-ободочной кишки – выполняется редко при расположении опухоли в средней трети поперечной ободочной кишки. Чаще всего в подобных ситуациях прибегают к расширенной правосторонней гемиколэктомии или расширенной левосторонней гемиколэктомии.
Резекция сигмовидной кишки – удаление сигмовидной кишки с опухолью.
Если радикально удалить опухоль невозможно, то для профилактики развития осложнений выполняется паллиативная или симптоматическая операция (формирование отключающей кишечной стомы, стентирование толстой кишки, формирование обходного анастомоза и др.), которая помогает улучшить состояние пациента и дает возможность безопасно начать химиотерапию.
Симптоматика
Коварство злокачественных опухолей сигмовидной кишки заключается в том, что на начальных стадиях нет никаких признаков болезни. Клиническая картина разворачивается, когда процесс переходит в 3-4 стадию.
При этом выделяют общие и локальные симптомы. Из общих отмечают похудание, хроническую усталость, повышенную утомляемость, бледность и пастозность кожных покровов (на фоне хронической железодефицитной анемии).
К локальным симптомам относят:
- Абдоминальные боли. Боль может иметь различные причины, от нарушения перистальтики кишечника, до прорастания опухоли в смежные ткани и органы.
- Нарушение регулярности стула. Пациентов беспокоят хронические запоры, которые сменяются зловонными поносами. Это происходит из-за того, что каловые массы скапливаются выше места расположения опухоли, что, в свою очередь, приводит к усилению процессов брожения и гниения, кишечное содержимое разжижается, и запор сменяется диареей. Из-за воспаления кишечной стенки и травмирования опухоли, в стуле могут быть прожилки крови. При обтурации (закупорке) просвета кишки опухолью, развивается кишечная непроходимость, которая сопровождается схваткообразными болями, вздутием живота, нарастанием симптомов интоксикации, тошнотой и рвотой. Такое состояние требует экстренной госпитализации с хирургический стационар для немедленного оказания медпомощи.
Помимо этого, признаками рака сигмовидной кишки могут быть:
- Повышенное газообразование.
- Тошнота и вздутие живота.
- Выделение из заднего прохода слизи, крови или гноя.
Лечебные мероприятия после операции
После операции пациента переводят в отделение реанимации и интенсивной терапии, где врачи осуществляют контроль за жизненно-важными функциями (артериальное давление, насыщение крови кислородом, функция почек), а также проводят необходимую терапию. При благоприятном течении послеоперационного периода пациента переводят в палату стационара, где он получает дальнейшее лечение. Режим питания для пациента в послеоперационном периоде врач подбирает индивидуально, в зависимости от объема и характера вмешательства. Главная задача после операции – ранняя реабилитация пациента. Тактика последующего лечения после выписки определяется на основании результатов гистологического исследования на онкологическом консилиуме
Возможные осложнения
Возможные осложнения:
- кровотечения из-за неадекватного гемостаза;
- несостоятельность швов послеоперационной раны или анастомоза;
- инфекционные осложнения (могут развиваться такие жизнеугрожающие состояния, как перитонит и сепсис);
- динамическая кишечная непроходимость (парез кишечника);
- спаечная болезнь;
- послеоперационная грыжа.
Сигмоидэктомия – серьезное оперативное вмешательство. Однако при правильном выполнении операции квалифицированными хирургами и соблюдении пациентом всех рекомендаций возможно достижение хорошего качества жизни больного после резекции.
Метастазы рака ободочной кишки
Метастазы могут быть региональными – в лимфатические узлы, собирающие лимфу от кишки, и отдаленные. Самой частой локализацией отдаленных метастазов при раке ободочной кишки являются печень и легкие. Реже метастазы могут поражать селезенку, надпочечники, кости, забрюшинные лимфатические узлы. Самыми сложным в лечении являются метастазы по брюшине – канцероматоз брюшины.
Важно помнить, что 4 стадия — это не приговор! Правильно выработанная тактика лечения позволяет добиться 15-летней выживаемости у 11% пациентов.
Стадии
Онкологи различают 4 стадии рака сигмовидной кишки:
При первой стадии опухоли размер новообразования не превышает двух сантиметров. Опухоль располагается в пределах подслизистого слоя или слизистой оболочки. Регионарные лимфатические узлы не поражены атипичными клетками.
Опухоль в случае второй А стадии рака занимает размер менее половины окружности кишки, не прорастает стенку. Метастазы в лимфатических узлах и внутренних органах отсутствуют. Раковая опухоль при 2В стадии располагается в стенке кишечника, но не выходит за его пределы. Онкологи выявляют метастазы в лимфатических узлах. Отдалённые метастазы отсутствуют.
При 3А стадии рака сигмовидной кишки размер опухоли превышает половину длины окружности кишки. Атипичные клетки в регионарных лимфатических узлах отсутствуют. При 3В стадии опухоли метастазами поражаются регионарные лимфатические узлы.
Опухоль при 4 стадии рака перекрывает просвет сигмовидной кишки. Выявляются гематогенные метастазы в других органах. При 4 стадии рака сигмовидной кишки поражаются близлежащие органы, образуются кишечно-пузырные свищи и конгломераты.
Восстановление после операции
В Ильинской больнице реализована концепция хирургии ускоренной реабилитации (ERAS — enhanced recovery after surgery).
Этот комплекс мер направлен на максимально быструю физическую и психологическую реабилитацию пациента после даже обширных хирургических вмешательств, а также социальную адаптацию. Идеология основана на результатах многолетних международных клинических исследований, признана и внедрена во всех развитых странах. Она включает в себя: предоперационную подготовку — преабилитацию, особенную технику проведения наркоза во время операции в сочетании с малоинвазивной техникой оперирования, раннюю мобилизацию пациента (можно садится в постели, делать дыхательную гимнастику, вставать на ноги вскоре после перевода в палату), раннюю алиментацию (можно начинать есть и пить вскоре после операции). Это помогает быстрее восстановить работу кишечника, избежать развития осложнений со стороны дыхательной и сердечно-сосудистой систем.
Все пациенты, перенесшие операцию по поводу рака ободочной кишки, остаются под наблюдением онколога, регулярно проходят плановые исследования для своевременного выявления прогрессирования заболевания и корректировки индивидуального плана лечения.
Преимущества обращения в Ильинскую больницу
В основу стратегии лечения больных раком ободочной кишки в Ильинской больнице положена концепция мультидисциплинарного комбинированного и комплексного подхода, сочетающего применение современных хирургических технологий с достижениями лучевой, лекарственной и иммунотерапии. Каждый клинический случай разбирается на онкологическом консилиуме (Tumor-board), в котором участвуют: химиотерапевт, хирург-онколог, врач лучевой диагностики, радиолог, онкопсихолог, врач-реабилитолог. Такое подход позволяет выработать наиболее эффективную персонализированную тактику лечения пациента, учесть все индивидуальные нюансы и добиться максимальной эффективности.