Прямая кишка
Прямая кишка представляет собой трубку с мышечными стенками, состоящими из продольных и поперечных слоев, она фиксирована в малом тазу связками и имеет длину около 15 см. Далее прямая кишка переходит через ректосигмоидное соединение в сигмовидную кишку. Ректосигмоидный переход имеет вид изгиба 70-120 градусов. На протяжении 10-15 см от заднего прохода прямая кишка практически не имеет болевых окончаний и не контактирует с расположенным в животе тонким кишечником. Вследствие данных особенностей при проведении ректороманоскопии дискомфорт возникает лишь при необходимости осмотреть ректосигмоидный отдел и конечный сегмент сигмовидной кишки и обусловлен прохождением через ректосигмоидное соединение и контактом через стенку сигмовидной кишки с тонким кишечником, на поверхности которого много болевых рецепторов, диагностика же самой прямой кишки практически безболезненная.
Причины появления свищей
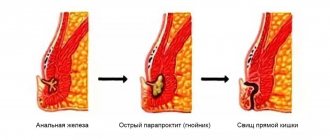
Если у вас возникли симптомы, характерные для свища прямой кишки, в подавляющем большинстве случаев причиной для этого послужил воспалительный процесс в анальной железе (Рис.2). В свою очередь, воспалению железы обычно предшествует микротравма анального канала. Причиной такой травмы чаще всего является избыточное раздражение и\или травматизация анального канала при прохождении слишком твёрдых каловых масс через анальный канал при запорах или же, наоборот, при диарее. Относительно редкими причинами возникновения так называемых специфических свищей анального канала и прямой кишки являются воспалительные заболевания кишечника (болезнь Крона, язвенный колит), туберкулёз, опухоли прямой кишки, последствия лучевой терапии органов малого таза. Воспаление железы сопровождается развитием абсцесса (гнойника) в мягких тканях промежности и характеризуется, обычно, резким болевым синдромом, что и заставляет пациента обратиться к врачу. Своевременное и правильно выполненное вскрытие гнойника приводит к быстрому облегчению состояния, однако по современным данным, около половины всех гнойников сопровождаются последующим формированием свища и требуют повторного вмешательства.
Именно это повторное вмешательство направлено на радикальное избавление от свища и требует не только крайне вдумчивого подхода к выбору лечебной тактики, но и большого хирургического опыта у хирурга.
Важно! Вскрытие гнойника является относительно простой операцией, но при неправильном выполнении именно на этом этапе чаще всего повреждается мышечный комплекс анального канала, что приводит к нарушению функции контроля кишечного содержимого!
В случае, если Ваш визит к врачу откладывается, абсцесс может вскрыться самостоятельно с выделением гноя, после чего самочувствие, как правило, улучшается и боль в области промежности резко снижается. Симптомы могут стихнуть или полностью исчезнуть на период от нескольких недель или месяцев до многих лет. Несмотря на улучшение общего самочувствия, самопроизвольное вскрытие абсцесса – относительно неблагоприятный вариант развития событий, т.к. при этом не происходит полной эвакуации содержимого гнойной полости, а происходит отток лишь части гнойного отделяемого через сформировавшееся отверстие, которое вскоре может закрыться вновь. Правильное лечение абсцесса заключается в создании адекватного дренирования путем формирования достаточного отверстия, эвакуации содержимого, промывании полости абсцесса растворами антисептиков и, по возможности, удалении воспаленной железы, являющейся причиной воспаления.
Важно! Иногда, в руках хирурга экспертного уровня, при относительной простоте свищевого хода возможно радикальное иссечение свища на этапе хирургического вскрытия гнойника, однако выполнение данного вмешательство крайне опасно в руках недостаточно опытного специалиста и сегодня не рекомендовано в большинстве международных рекомендаций.
При самопроизвольном вскрытии абсцесса вероятность возврата острого заболевания увеличивается и процесс приобретает хроническое течение с формированием свища. Длительное течение болезни с периодическим обострением приводит к рубцовому изменению окружающих тканей и, что особенно важно, мышц-сфинктеров, отвечающих за функцию держания. Кроме того, в условиях постоянного воспаления относительно простой свищевой ход может давать дополнительные ходы и затеки, что значительно затрудняет последующее лечение.
Своевременное обращение к врачу на ранней стадии заболевания может снизить вероятность развития свища и таких грозных осложнений воспалительного процесса, как флегмона малого таза. Поэтому даже незначительные симптомы, не влияющие существенно на качество жизни, требуют внимания и оценки квалифицированным специалистом.
Анальный канал
Анальный канал — это конечная часть прямой кишки, он заканчивается заднепроходным отверстием и имеет выраженную мышечную стенку – комплекс сфинктеров анального канала. Данный комплекс состоит из наружного и внутреннего сфинктеров, которые отвечают за произвольное и непроизвольное удержание кала и газов. В анальном канале происходит переход слизистой прямой кишки в эпителий (анодерму) анального канала, который далее переходит в кожу перианальной области. В кожной части анального канала находится очень большое количество болевых рецепторов, а на слизистой оболочке они практически отсутствуют. При развитии трещины анального канала, она располагается на кожной части, ее дном является подкожная/поверхностная порция сфинктера (составляющая не более 1/10 общего его объема), и при механическом раздражении (опорожнение кишечника) развивается выраженный спазм этой мышцы, а также развивается интенсивный болевой синдром. Именно поэтому выполнение лекарственной блокады или дозированной сфинктеротомии в случае трещины с болевым синдромом, не поддающейся консервативному лечению приводит к ее быстрому заживлению.
Симптомы острого парапроктита зависят от локализации процесса, вида патогенных микроорганизмов и реактивности организма. Заболевание начинается остро после короткого продромального периода с недомогания, слабости, головной боли. Появляются лихорадка, головная боль, нарастающая боль в промежности, тазе. Если воспалительный процесс в параректальной клетчатки не ограничивается и протекает по типу флегмоны, возникают септические признаки. По мере формирования гнойника боль нарастает и приобретает пульсирующий характер. Этот период составляет от 2 до 10 дней. В дальнейшем гнойник прорывается в прямую кишку или на кожу промежности. В 70 % случаев прорыв гнойника проявляется кратковременным улучшением состояния. В 30-70 % случаев острый парапроктит переходит в хронический. Если острый воспалительный процесс возникает на фоне свищей, то такую форму называют хроническим рецидивирующим парапроктитом. После вскрытия гнойника внутреннее отверстие остается открытым. На коже отверстие не закрывается, и из него периодически появляются сукровичные или гнойные выделения. Временное закрытие внутреннего отверстия приводит к ремиссии. Период временного благополучия может длиться несколько месяцев, а то и лет. Подкожный парапроктит. Это самая частая форма, которая составляет 50 % всех видов парапроктитов. Больные жалуются на быстронарастающую боль в области заднего прохода, промежности, пульсирующего характера, усиливающуюся при перемене положения тела, кашле, дефекации. Имеет место задержка стула. При локализации гнойника спереди прямой кишки могут быть дизурические явления. Температура тела повышается до 38-39°С с ознобами.
При осмотре: кожа промежности на стороне поражения гиперемирована. Радиальная складчатость у заднего прохода сглаживается. Появляется выпячивание кожи, которое приобретает шарообразную форму. При расположении гнойника в области ануса последний деформируется, становится щелевидным, порой зияет. В таких случаях наступают недержание газов, жидкий кал, подтекание слизи. Пальпация резко болезненна. В 50 % случаев определяется флюктуация. При пальцевом исследовании прямой кишки определяются болезненный инфильтрат, сглаженный анальный канал. Инструментальные исследования резко болезненны и даже невозможны. Острый подслизистый парапроктит — легкая форма парапроктита. Встречается в 2-6 % случаев. Больные жалуются на нерезкую боль в прямой кишке, усиливающуюся при акте дефекации. В течение недели гной, как правило, прорывается в просвет прямой кишки и наступает выздоровление. При осмотре подслизистый парапроктит проявляется тогда, когда процесс распространяется ниже гребенчатой линии (отек соответствующего полукруга ануса). При пальцевом исследовании обнаруживают болезненное, округлое, туго-эластичное образование под слизистой оболочкой над гребенчатой линией. Ишиоректальный парапроктит. Встречается в 35-40 % случаев. Вначале больные жалуются на ухудшение общего состояния, лихорадку, плохой сон. Впоследствии появляются нечеткая тяжесть и тупые боли в прямой кишке. К концу 1-й недели состояние больного ухудшается. Повышается температура до 39-40°С. Боль становится острой, пульсирующей, усиливается при дефекации, резких движениях. При локализации гнойника в зоне простаты, мочеиспускательного канала возникают дизурические расстройства.
На 5-7 день болезни появляются отечность, припухлость, легкая гиперемия кожи промежности,
Как вести себя после операции?
После операции Вы будете находиться в стационаре от 1 до 5 суток, в зависимости от сложности перенесённой операции. Вам будет назначена, при необходимости, антибактериальная терапия, выполняться перевязки с ранозаживляющими мазями. После операции может потребоваться задержка стула для заживления раны.
Ваш лечащий врач обучит Вас уходу за раной и эти рекомендации крайне важно соблюдать неукоснительно. Одной из важных рекомендаций является орошение раны струей воды 3-4 раза в день с целью механической ее очистки и периодический врачебный контроль правильного заживления в направлении «от дна раны». После обучения, как правило, перевязки Вы сможете выполнять самостоятельно в домашних условиях.
К какому врачу нужно обратиться при возникновении симптомов
В случае появления у вас или ваших близких описанных жалоб, следует в максимально ранние сроки обратиться к врачу-колопроктологу, который после консультации и осмотра установит предварительный диагноз и определит дальнейшую тактику и срочность лечения или же при сомнениях в диагнозе, перечень необходимых дополнительных исследований.
В случае, если понадобится операция, Вам предложат госпитализацию в стационар, где, после оценки результатов проведенных исследований, которые, как правило, не занимают много времени и просты в исполнении, будет проведена операция.
Анатомия прямой кишки, запирательного аппарата и параректальных клетчаточных пространств
Прямая кишка
Длина прямой кишки составляет в среднем 15 см. Традиционно различают два ее основных отдела: тазовый и промежностный, первый лежит выше диафрагмы таза, а второй – ниже. А.Н.Рыжих (1960) выделяет три отдела прямой кишки: промежностный, ампулярный и ректосигмоидный [16]. По данным М.Г.Привеса (1974), прямую кишку удобнее подразделять на пять отделов: промежностный, нижнеампулярный, среднеампулярный, верхнеампулярный и надампулярный (ректосигмоидный), приблизительная длина каждого из них 3–4 см [14]. Зарубежные источники, в которых описана хирургическая анатомия прямой кишки, подразделяют ее на три отдела: верхнюю треть, среднюю треть и нижнюю треть, длина каждого из отделов приблизительно составляет 5 см [18,19].
Анатомические границы прямой кишки также остаются дискутабельными. Одни авторы проксимальной границей прямой кишки считают третий крестцовый позвонок [13,16], другие – промонториум [14]. Нет единодушия и по вопросу о принадлежности ректосигмоидного отдела толстой кишки. В отечественной литературе он традиционно относится к прямой кишке и называется надампулярным отделом прямой кишки [1, 13, 16]. В зарубежных источниках ректосигмоидный отдел толстой кишки называется ректосигмоидным соединением (rectosigmoid junction) и трактуется как самостоятельный отдел пищеварительного тракта длиной около 3 см, признаками которого являются постепенная утрата брыжейки и гаустраций и слияние свободной и сальниковой тений в единую переднюю [17]. В Международной классификации болезней МКБ-10 ректосигмоидный отдел толстой кишки также называется ректосигмоидным соединением и рассматривается в качестве самостоятельной анатомической единицы.
Рис. 1. Анатомия прямой кишки: 1 – серозная оболочка (брюшина) ректосигмоидного отдела толстой кишки; 2 – ампула прямой кишки; 3 – заднепроходный канал; 4 – внутренний сфинктер заднего прохода; 5 – наружный сфинктер заднего прохода; 6 – задний проход; 7 – заднепроходный гребень; 8 – заднепроходные колонны Морганьи; 9 – заднепроходная пазуха; 10 – мышца, поднимающая задний проход; 11 – поперечная складка прямой кишки; 12 – слизистая оболочка; 13 – мышечная оболочка
Прямая кишка характеризуется отсутствием тений, жировых подвесков, гаустраций и брыжейки. Верхняя треть прямой кишки покрыта брюшиной спереди и латерально, средняя треть – только спереди, а нижняя треть расположена экстраперитонеально – под тазовой брюшиной (рис. 1).
В дистальной части анального канала выделяют белую линию Хилтона – линию прикрепления дистальных волокон прямокишечных леваторов. В этой области пальпаторно может определяться желобок [16], дистальнее которого анальная слизистая постепенно переходит в кожу [15]. Кожный эпителий в этой области истончен, гладкий, бледный, лишен волосяных луковиц и желез. Еще дистальнее появляется волосяной покров, сальные и потовые железы, что уже характеризует кожу как перианальную. На анальной слизистой имеются продольные углубления – крипты Морганьи, в которые открываются устья анальных желез в количестве от 4 до 12. Крипты разделены продольными складочками или колоннами Морганьи, их число колеблется от 8 до 14. У основания колонн Морганьи расположены анальные сосочки в виде небольших возвышений. В норме они не превышают 2–3 мм, но в ряде случаев возможна их гипертрофия до нескольких сантиметров в длину. В этой же области определяется и зубчатая линия, представляющая границу плоского эпителия заднего прохода и переходного эпителия клоакогенной зоны колонн Морганьи. Последняя зона имеет длину от 0,5 до 1 см, выше нее находится цилиндрический эпителий ампулы прямой кишки.
Внутренний анальный сфинктер представляет собой утолщенные дистальные 3–4 см циркулярного гладкомышечного слоя прямой кишки. Находясь в непрерывном тоническом напряжении, он является барьером для непроизвольной эвакуации кала и газов. Наружный анальный сфинктер представляет собой поперечно-полосатую мышцу, конусообразно охватывающую задний проход, суживаясь книзу. Сфинктер состоит из трех порций: подкожной, поверхностной и глубокой. Все они разделены друг от друга, а также от внутреннего анального сфинктера тонкими фиброзными перегородками, через которые проходят сверху вниз волокна рудиментарной соединяющей продольной мышцы, вплетающейся в перианальную кожу. Глубокая порция сфинктера анатомически (но не эмбриологически) связана с пуборектальной мышцей и леватором.
Рис. 2. Полости вокруг прямой кишки, заполненные жировой клетчаткой (Littmann I.): 1 – spatium ischiorectale, 2 – spatium pelvirectale, 3 – spatium perianale
Мышца, поднимающая задний проход, представляет собой диафрагму таза, или основной элемент тазового дна. Она состоит из пары широких симметричных волокон, подразделяющихся на три основные компонента: подвздошно-копчиковую мышцу, лонно-копчиковую мышцу и лонно-прямокишечную (пуборектальную) мышцу. Возможно также наличие и вариабельного четвертого компонента – рудиментарной седалищно-копчиковой мышцы, представленной несколькими мышечными волокнами на поверхности lig. sacrospinale.
Параректальные пространства
Выделяют следующие клинически значимые околопрямокишечные пространства: ишиоректальное, перианальное, интерсфинктерное, подслизистое, поверхностное постанальное, глубокое постанальное, супралеваторное и ретроректальное. Первые два пространства – ишиоректальное и перианальное – разделены между собой тонкой горизонтальной фасцией. Верхние две трети ишиоректальной ямки составляет ишиоректальное пространство, расположенное по обеим сторонам от прямой кишки, имеющее пирамидальную форму и ограниченное медиально прямой кишкой, латерально – боковой стенкой таза, сверху – леватором (рис. 2). Верхнелатерально проходит срамной нерв и внутренние срамные артерия и вена. В клетчатке ишиоректальной ямки также обнаруживаются нижние прямокишечные артерия и вена. В основании вышеописанной пирамиды находится перианальное пространство, окружающее нижнюю часть анального канала и распространяющееся латерально на подкожно-жировую клетчатку ягодиц, а медиально – на интерсфинктерное пространство. Оно ограничено также подкожной порцией наружного сфинктера, нижней частью внутреннего сфинктера и волокнами продольной мышцы. В перианальном пространстве расположено наружное геморроидальное сплетение, сообщающееся с внутренним в области зубчатой линии. Данная область является типичным местом образования перианальных гематом, свищей и абсцессов.
Лечение до и после операции
Химиотерапия и лучевая терапия показаны для больных с опухолями 2 и выше стадиями.
Если до операции были выявлены метастазы в нескольких лимфоузлах, а опухоль проросла мышечный слой, то на этапе подготовки к операции проводят лучевую терапию коротким курсом в течение 5 дней. Это позволяет уничтожить ранние метастазы, уменьшить размер самого образования.
Лечение рака прямой кишки после хирургического вмешательства проводится после получения патоморфологических данных об удаленных тканях. Решается вопрос о проведении облучения или его сочетании с химиотерапией. Лучевая терапия после операции уничтожает оставшиеся клетки в зоне первичной опухоли и предупреждает ее рецидив. У неоперабельных больных она облегчает состояние.
Чувствительность к химиотерапии выявляется у 30% больных. Ее назначают с лечебной целью для уничтожения метастазов.
Также химиотерапию проводят адьювантно – для предупреждения распространения карциномы, если выявлялось поражение нескольких лимфоузлов. Этот способ терапии улучшает качество и продолжительность жизни пациентов с метастазами. Применяют препараты платины, 5-фторурацил, лейковарин, фолинат кальция. Лекарства вводятся внутривенно капельно, курсами по несколько дней. Также применяют химиотерапию в сочетании с лучевой до проведения операции при местнораспространенной форме рака. Такое комбинированное лечение проводят в течение 1-1,5 месяца, а после окончания облучения через 6 месяцев выполняют операцию.
Что это за процедура?
Это диагностическое исследование прямой кишки, суть которого заключается в визуальном осмотре стенок прямой кишки посредством эндоскопа. Данный прибор оснащён высококачественной камерой, передаваемой изображение на монитор. Благодаря этому врач может оценить состояние органа со всех сторон, изучить его строение и правильность функционирования. Эта процедура назначается не только с диагностической, но и с леченой целью. Строение этого устройства даёт возможность параллельно проводить небольшие хирургические вмешательства (удаление полипов, стентирование, остановка кровотечений, удаление инородных тел и другие).
Введение
Парапроктит – острое или хроническое воспаление околопрямокишечной клетчатки – является весьма распространенным заболеванием. В структуре проктологических заболеваний он занимает четвертое место после геморроя, анальных трещин, колитов. Среди лиц с заболеваниями прямой кишки больные с острым парапроктитом составляют в среднем 15,1%. Парапроктит чаще встречается у лиц мужского пола преимущественно в работоспособном возрасте (от 20 до 50 лет).
Упоминание об этом страдании встречается еще до эпохи Гиппократа, однако лечение парапроктита имеет свои особенности и остаётся трудной задачей и в настоящее время.
Больные острым парапроктитом часто попадают в дежурные стационары к хирургам общего профиля, поэтому их компетентность в вопросах диагностики и лечения данной патологии крайне важна.
В предлагаемом издании мы постарались доступно изложить современные методы диагностики и лечения парапроктита.
Лечение сложных свищей должно быть разделено на 2 этапа
На первом этапе в свищевой ход устанавливается дренирующая лигатура – тонкий, практически незаметный шовный материал (Рис.7). Основными целями этого этапа лечения являются: формирование вокруг лигатуры прямого свищевого хода, дренирование возможных затеков, уменьшение воспалительного процесса, предотвращение самостоятельного закрытия наружного отверстия для постоянного дренирования воспалительного и/или гнойного отделяемого.
Рисунок 7. Дренирующая лигатура
На втором этапе после стихания острого воспаления (через 4-6 недель) проводится основное хирургическое лечение – иссечение свища.
Важно! Двухэтапное оперативное лечение обеспечивает условия, при которых выполнение радикального оперативного вмешательства становится возможным с минимальными осложнениями.
В настоящее время при лечении свищей прямой кишки широко используются различные биологические материалы на основе соединительной ткани (Permacol), фибриновый клей, коллагеновая паста, которые вводятся в свищевой ход, тампонируя его. Данные методы в меньшей степени влияют на замыкательный аппарат прямой кишки, их использование не приводит к формированию массивного раневого дефекта. Однако частота возврата заболевания значительно выше радикального хирургического вмешательства.
Перспективными современными методиками лечения свищей являются технологии эндоскопического (VAAFT) и лазерного (FiLaC) удаления пораженных тканей. Данные технологии практически исключают возможность повреждения сфинктерного аппарата, однако, на сегодняшний день, эффективность в ведущих клиниках мира не превышает 50-60%.