Шейный остеохондроз – заболевание, при котором поражаются позвонки и межпозвоночные диски. Шейный остеохондроз относится к деформирующим дорсопатиям. Инволютивные изменения в дисках наблюдаются уже в 20 лет. При этом они становятся более чувствительными к нагрузкам, менее эластичные, теряют смазывающую жидкость.
Чаще всего патология встречается у лиц пожилого возраста, однако в настоящее время наблюдается значительный рост заболеваемости среди детей и юношей. Неврологи Юсуповской больницы выявляют шейный остеохондроз с помощью новейших диагностических исследований. После уточнения диагноза проводят комплексную терапию эффективнейшими лекарственными средствами, физиотерапевтическими процедурами и инновационными методами физической реабилитации.
Название болезни состоит из двух греческих терминов «остеон» (кость) и «хондрос» (хрящ). Шейный остеохондроз начинается изменениями в центральной части диска. Межпозвоночный диск теряет влагу, уменьшается в размерах, это приводит к сближению тел позвонков и ущемлению нервных корешков с сосудами. Позвонки получают питательные вещества из окружающих тканей, что наносит вред организму. Сдавление нервов и сосудов приводит к защитному спазму мышц, который по мере развития заболевания становится причиной боли.
Какой врач лечит данное заболевание
В Юсуповской больнице лечение остеохондроза является полем деятельности врачей-неврологов. Однако при появлении симптоматики остеохондроза шеи возможно обращение к врачу-терапевту. Врач-невролог подберет лекарства при шейном остеохондрозе, оказывающие наименьшую нагрузку на организм, что немаловажно при медикаментозной терапии.
Чтобы определить наличие патологического процесса в хрящевой ткани и шейно-плечевой остеохондроз, пациента направляют на комплексное обследование в диагностический центр Юсуповской больницы. Тактика того, как лечить шейный остеохондроз разрабатывается в соответствии с результатами исследований.
Междисциплинарное сотрудничество позволяет также лечить сопутствующие патологии, имеющиеся у пациента. Кроме этого, при обращении в Юсуповскую больницу пациент получает полное информационное сопровождение: план лечения, выписку о стоимости услуг, предоставление информации о консультациях специалистов и диагностических мероприятиях.
Записаться на приём
Противопоказания к остеолечению.
Остеопатическая наука оперирует щадящими средствами регулирования внутренних процессов спинного отдела. Ограничения в ее применения обусловлены лишь наличием хронических заболеваний и индивидуальными особенностями организма пациента.
Остеопатия применяется с осторожностью при:
- Онкологических процессах.
- Очагах инфекции.
- Некоторых видах психиатрических отклонений
Альтернативой остеопатии при данных противопоказаниях может служить массаж или лечебная гимнастика.
Причины
Шейный остеохондроз развивается под воздействием разнообразных провоцирующих факторов. Определенной причины шейного остеохондроза не выявлено. Часто болезнь связана с нарушением обмена веществ и старением позвонков.
Исследователи предполагают, что шейный остеохондроз развивается по следующим причинам:
- Чрезмерная нагрузка на позвоночник. Высокая нагрузка на позвоночник наблюдается при ношении неправильной обуви, плоскостопии, ожирении, длительном сидячем положении;
- Нарушения обмена веществ. Дефицит витаминов, минеральных веществ, нарушения кальциевого обмена могут прослужить причинами дегенеративных процессов в позвонках;
- Врождённые и приобретенные аномалии развития позвоночника и связочного аппарата (утолщения связок, люмбализации, сакрализации);
- Патологии желудочного-кишечного тракта, приводящие к недостаточному усвоению питательных веществ;
- Инфекции, интоксикации;
- Травмы ушибы, переломы позвоночника, в результате которых нарушается кровоснабжение и иннервация позвоночного столба, что вызывает их дистрофические нарушения;
- Стрессы;
- Ношение обуви на каблуках;
- Беременность, особенно многоплодная;
- Аутоиммунные поражения соединительной ткани, патологическое строение коллагена 1 и 2 типа;
- Профессиональные вредности (подъём тяжёлых грузов, длительная вибрация, работа в сидячем положении с постоянным наклоном головы);
- Атеросклеротические и другие изменения позвоночных артерий;
- Искривление позвоночника (кифоз, сколиоз, кифосколиоз).
Важный фактор риска развития шейного остеохондроза – отягощённая наследственность. Этот факт доказывает наличие остеохондроза у детей, когда позвоночник ещё не перегружен.
Симптомы шейного остеохондроза у женщин
Как правило, симптомы шейного остеохондроза у женщин проявляются на 5-10 лет позже, чем у мужчин. В первую очередь, это связано с более поздним наступлением климакса и анатомическими особенностями (в т.ч. более легкой костной структурой).
До массового распространения компьютеров и спроса на “сидячие” профессии средний возраст появления симптомов шейного остеохондроза у женщин варьировался от 50 до 55 лет. Но сейчас болезнь “помолодела” до 40-45 лет.
В отличие от аналогичной проблемы у мужчин, симптомы шейного остеохондроза у женщин чаще включают:
- резкие скачки давления, в особенности, на погоду;
- бледность лица, синева на губах и кожных покровов;
- сниженная чувствительность, вплоть до онемения, кожи лица и шейно-воротниковой зоны, которая сопровождается покалыванием или мурашками;
- чувство тошноты, которое особенно усиливается в стрессовых ситуациях.
Следует помнить, что шейный остеохондроз — это заболевание всего организма, поэтому он может отрицательно сказаться на зачатии и течении беременности. Также симптомы шейного остеохондроза у женщин могут стать причиной дисфункции яичников и нарушения месячного цикла.
Степени
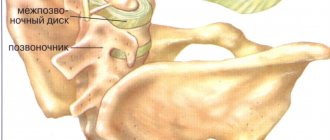
Благодаря специальному строению позвоночника, он способен выполнять свои функции. Основной структурной единицей считают позвоночно-двигательный сегмент (ПДС). Он состоит из двух рядом расположенных позвонков, межпозвоночного диска и мышечно-связочного аппарата. Остеохондроз приводит к дистрофично-дегенеративным процессам сначала в межпозвоночном диске, затем и в позвонке. При поражении одного позвонка, выполнение его функций обеспечивают смежные. Это приводит к увеличению нагрузки и потере подвижности пораженного сегмента.
В развитии шейного остеохондроза врачи выделяют несколько стадий:
- Первая степень шейного остеохондроза. Так как межпозвоночный диск лишён собственного кровоснабжения и получает питательные вещества из окружающих тканей, он подвержен дегенеративным изменениям. Остеохондроз на 1 стадии развития характеризуется разрушением пульпозного ядра и трещинами в фиброзном кольце. Клинически это проявляется острыми или постоянными местными болями в шее (цервикалгией) и скованностью;
- Остеохондроз второй степени шейного отдела. На этой стадии продолжается разрушение фиброзного кольца, появляется патологическая подвижность, нестабильность позвонков. Больные жалуются на боли в шее, усиливающиеся при физических нагрузках, наклонах головы или в определенной позе;
- Третья стадия заболевания характеризуется полным разрушением фиброзного кольца. Студенистое ядро не фиксировано. Могут возникать межпозвоночные грыжи, которые становятся причиной сильной боли. На этой стадии в связи с плохой фиксацией ПДС может формироваться искривление позвоночника;
- На четвёртой стадии болезни межпозвоночный диск замещается соединительной тканью, поражаются другие, рядом лежащие сегменты. Развивается спондилоартроз, арахноидит. Суставы становятся полностью неподвижными – развивается анкилоз. Вокруг пораженного участка разрастается костная ткань – образуется остеон. При четвёртой степени шейного остеохондроза наблюдается яркая симптоматика: сильная боль, которая отдаёт в руку, грудину, в область между лопатками, расстройства чувствительности.
Вероятные осложнения
Отсутствие своевременного лечения может привести к серьезным осложнениям, среди которых:
- выпячивание межпозвоночных дисков
(формирование грыжи/протрузии);
- разрыв межпозвоночного диска,
сопровождающийся ущемлением нервов и сосудов, что может стать причиной летального исхода;
- радикулопатии
(поражение нервных корешков), формирование остеофитов (шипы на теле позвонка) с проявлением многочисленных парезов и параличей.
Симптомы и признаки
Признаки шейного остеохондроза на начальных этапах могут быть неспецифичными: головокружение, головные боли, слабость, хруст при движениях головы. По мере прогрессирования заболевания развиваются следующие симптомы:
- Сильная боль в шее и плечах;
- Онемение руки;
- Головокружение;
- Повышение артериального давления;
- Нарушение координации движений;
- Усиление потоотделения.
Существует несколько синдромов, которые появляются при развитии патологического состояния мышц спины и шейного отдела позвоночника:
- Синдром шейной мигрени.
- Синдром позвоночной артерии.
- Гипертензионный синдром.
- Кардиальный синдром.
- Корешковый синдром.
Они возникают при травме нервных окончаний, сдавливании артерий и вен в процессе развития заболевания. Самым опасным осложнением считается синдром позвоночной артерии. Происходит нарушение кровотока по артерии, питающей головной и спинной мозг. У больного снижается слух, падает зрение, развиваются постоянные головокружения. Больной может потерять сознание во время движения из-за резкого нарушения кровотока.
В результате сдавливания нервов, отвечающих за иннервацию мышц груди и диафрагмы, появляется боль в области сердца, не связанная с заболеваниями сердца, но в то же время может развиться тахикардия, аритмия и гипотензия. Сдавливание вен приводит к развитию гипертензивного ликворного синдрома. Увеличивается внутричерепное давление, появляется тошнота, рвота, сильная головная боль из-за нарушения оттока крови от мозга.
В результате сдавливания шеи происходит развитие корешкового синдрома – появляется сильная боль в области шеи, плеч, лопаток, затылка. При этом синдроме немеют руки и область шеи. При синдроме шейной мигрени больного беспокоит сильная боль в области затылка, которая нередко сопровождается тошнотой и рвотой.
Рефлекторные синдромы возникают, когда ещё не поражены спинномозговые корешки. Пациенты жалуются на боль в области шеи, головы (особенно затылка), в руках с одной или обеих сторон. Боль рефлекторного характера, в отличие от корешковой, не сочетается с нарушениями чувствительности. Цервикалгия может быть тупой, ноющей. Острые резкие «прострелы» боли называются цервикаго. Возникает спазм и боль мышц, болезненность околопозвоночных точек. Признаки шейного остеохондроза усиливаются в неудобном положении, при наклонах головы, кашле, физических нагрузках. Признаки эпикондилеза, плечелопаточного периартроза и синдрома «плечо-кисть» появляются из-за нервных импульсов от фиброзного кольца пораженного сегмента, что вызывает компенсаторный спазм мышц.
Корешковые синдромы сопровождаются нарушением двигательной активности и чувствительности. При этом ущемляются нервы, сосуды, нарушается венозный и лимфатический отток в патологическом очаге в результате уменьшения межпозвоночного канала. Боль при корешковом синдроме острая, интенсивная. Частая причина ущемления спинномозговых нервов – образование грыжи. В области патологического очага снижается тонус мышц. При радикулоишемии кроме нервов сдавливаются сосуды.
Если в патологический процесс вовлекается диафрагмальный нерв, возникает кардиальный синдром. Он проявляется жгучей, острой болью в левой половине грудной клетки с иррадиацией в руку, междулопаточную область. Название синдрома связано с тем, что характер боли сходен с приступом стенокардии. Главное отличие боли при стенокардии – она облегчается после приема нитроглицерина, может возникнуть в покое и сочетается с перебоями сердечного ритма (тахикардией, аритмией).
Признаки шейного остеохондроза зависят от локализации патологического процесса. При поражении верхних шейных позвонков нарушается кровоснабжение головного мозга из-за сдавления мозговых артерий. Это приводит к головным болям (особенно в затылочной области), головокружениям, обморокам, высокому артериальному давлению. Головокружение при шейном остеохондрозе обусловлено уменьшением притока крови к внутреннему уху. Пациентов также беспокоит тошнота, возникают вестибулярные и глазные симптомы.
При сочетанном поражении позвонков говорят о шейно-грудном остеохондрозе. Заболевание проявляется следующими признаками:
- Головокружением;
- Болью в шее и руке;
- Покалыванием, ощущением ползания мурашек по верхней конечности;
- Межреберной невралгией.
Записаться на приём
В чем опасность шейного остеохондроза
Жизненно важные артерии и капилляры находятся именно в шейных участках. Появляются жалобы на головные боли и боли в плечах, хроническую усталость и снижение работоспособности. Данные признаки не стоит игнорировать. Не начатое вовремя лечение часто сопровождается многими неприятными синдромами:
- поражения позвоночника: защемление нерва, следствием чего является появление грыж, протрузий хронического характера;
- нарушения в работе вегетососудистой системы: повышенное артериальное давление, учащенное сердцебиение, тахикардия;
- гипертония и гипотония: головные боли, головокружения, нарушения нервной системы;
- нарушения работы вестибулярного аппарата: ухудшение зрительно-слуховых функций, дезориентация в пространстве, шум и потемнения в глазах, тошнота и рвота;
- гортанный синдром и изменение голоса;
- эндокринные патологии.
Чтобы избежать необратимых последствий, нужно как можно скорее обратиться к врачу. В нейрохирургическом отделении доктора Завалишина Е.Е. применяют современные методы диагностики и лечения таких опасных заболеваний как остеохондроз и межпозвоночная грыжа.
Диагностика
Шейный остеохондроз – хроническое заболевание, которое может приводить к образованию грыж и компрессии спинного мозга. Поэтому важно своевременно установить точный диагноз и начать терапию. Для выявления шейного остеохондроза используют следующие виды инструментальной диагностики:
- Спондилографию или рентгенографию позвоночника. Данный метод исследования безболезненный, высокоинформативный и не требует специальной подготовки. Рентген позвоночника позволяет оценить его анатомические и функциональные особенности. На снимке обращают внимание на строение позвонков, отношение их друг другу, расстояние между ними, просвет спинномозгового канала;
- Компьютерную томографию – дает информацию преимущественно о состоянии костной ткани, позволяет выявить сужение спинномозгового канала и грыжу диска;
- Магнитно-резонансную томографию – позволяет определить изменения мягких тканей. На снимке МРТ хорошо видны изменения межпозвоночных дисков и спинного мозга.
В Юсуповской больнице пациент проходит комплексное обследование. Врачи учитывают индивидуальные особенности его организма и сопутствующие заболевания. Важное преимущество клиники неврологии – наличие современного, качественного оборудования и специалистов узкой направленности: неврологов, нейрохирургов, онкологов.
Диагностика остеохондроза шейного отдела позвоночника
Если вы столкнулись с одним из перечисленных выше симптомов – желательно незамедлительно обратиться за медицинской помощью. Чем раньше будет диагностирована проблема, тем выше вероятность ее полного устранения. Диагностикой и лечением шейно-грудного остеохондроза позвоночника занимается невролог.
После обращения пациента невролог опросит больного и на основе его жалоб сделает вывод о наличии заболевания. Чаще всего пациенты жалуются на боль, на дискомфортные ощущения, на проблемы с движением верхних конечностей. После опроса доктор проведет визуальный осмотр больного. Будут оцениваться:
- Правильность осанки;
- Под каким углом располагаются лопатки, плечи и подвздошные кости;
- Расположение линии остистых отростков по протяженности позвоночника.
Визуальный осмотр позволяет определить, какие патологические процессы начались в позвоночнике, как сильно они затронули позвоночник и окружающие ткани.
Окончательный диагноз не ставится только на основе осмотра и опроса пациента. Обязательно назначаются дополнительные обследования. Чаще всего больного направляют на рентгенографию, компьютерную томографию. В случае, если по тем или иным причинам поставить окончательный диагноз невозможно, больного направляют на магнитно-резонансную томографию. К дополнительным обследованиям можно отнести допплерографию, процедура позволяет выяснить, в каком состоянии находится кровеносная система в шейном отделе.
Медикаментозное лечение
Лечение остеохондроза шейного отдела позвоночника состоит из медикаментозной и немедикаментозной терапии. Даже после полного излечения для исключения рецидивов заболевания неврологи Юсуповской больницы проводят профилактические мероприятия. В острый период для лечения остеохондроза шейного отдела врачи назначают пациентам лекарственные препараты следующих фармакологических групп:
- Ненаркотические анальгетики (анальгин, баралгин, триган). Их принимают внутрь или для быстрого достижения эффекта вводят внутримышечно;
- Нестероидные противовоспалительные препараты (диклофенак, ибупрофен, кетанол);
- Витамины группы В в больших дозах.
С целью уменьшения задержки жидкости в области спинномозгового корешка и окружающих тканей применяют диуретики (фуросемид, триампур, лазикс). Потенцируют действие анальгетиков антигистаминные препараты (димедрол, супрастин, пипольфен). Спазм мышц устраняют миорелаксанты (сирдалуд, миорикс, мидокалм, флексен). При длительном выраженном болевом синдроме неврологи выполняют блокаду нервов.
Для улучшения обменных процессов в межпозвоночном диске применяют хондропротекторы (алфлутоп, эвалар). Эти лекарственные препараты увеличивают содержание гликозаминогликанов, повышают упругость, эластичность и амортизацию межпозвонковых дисков.
Таблетки от головокружения
Больные часто испытывают головокружения при шейном остеохондрозе. Для их уменьшения врачи назначают нестероидные противовоспалительные препараты. НПВП, относящиеся к разным группам, отличаются механизмом действия и эффектом, поэтому определить подходящий препарат может только квалифицированный специалист.
Важно помнить, что лекарства при остеохондрозе шейного отдела нельзя принимать без назначения лечащего врача. Нестероидные противовоспалительные препараты обладают побочными эффектами, поэтому перед их назначением врач-невролог определяет наличие противопоказаний у пациента и необходимую дозировку. Препараты от головокружения при шейном остеохондрозе позволяют улучшить качество жизни пациента.
Уколы при остеохондрозе
Уколы при остеохондрозе шейного отдела помогают в период обострения снять болевые ощущения. При данном способе введения препаратов эффект наступает быстро. Врачи-неврологи используют различные уколы.
Медицинские сёстры вводят растворы лекарственных средств подкожно, внутримышечно или внутривенно. В период обострения заболевания препараты, которые вводят инъекционным путём, при шейном остеохондрозе обладают исключительно симптоматическим действием. Для лечения болезни обращайтесь в клинику неврологии Юсуповской больницы.
Записаться на приём
Лечение головной боли
Головная боль – симптом, возникающий при различных нарушениях. Однако шейный остеохондроз характеризуется приступами интенсивной головной боли. Движения головы усиливают симптоматику, поэтому для её устранения врачи назначают таблетки анальгетиков и нестероидных противовоспалительных средств.
Лечение остеохондроза шеи.
С каждым годом болезнь «молодеет». Остеохондрозом шейного отдела болеют люди 30-35 лет и даже моложе. В связи с тем, что подростки проводят немало времени в статичной позе у компьютера, болезнь поражает даже школьников. Остеохондрозу шейного отдела сопутствует повышенное внутричерепное давление, ухудшение зрения. Боль заставляет обращаться к врачу для лечения. Даже самая легкая форма остеохондроза требует работы по восстановлению. Важно объективно оценить характер болезни.
Каждый случай заболевания индивидуален, но существуют общие этапы лечения:
- Начальная ступень посвящена снятию боли. Пути блокировки боли бывают разными: иногда экстрено необходимы болеутоляющие препараты до начала полноценного лечения.
- Реставрация дисков. Такой длительный труд требует терпения и упорства. Есть широкий диапазон медицинских средств. Главная задача – определить, какому отдать предпочтение.
- Активизация кровоснабжения пораженной области. Важный этап, способствующий лучшему питанию тканей, доставке к ним нужных аминокислот и микроэлементов.
- Восстановление тонуса мышц. Предоставляет возможность для правильного расположения всех фрагментов скелета.
- Профилактика и построение восстановительной программы дают длительный эффект. Реабилитация продолжается даже при устранении воспаления.
Люди думают, что специалист в первую очередь назначит обезболивающие препараты. Медицина же предлагает разные пути решения вопроса: «К какому врачу обращаться для коррекции остеохондроза?».
Самый простой путь к облегчению страданий — медикаментозное лечение. Прием одной таблетки за короткое время лечит боль, убирает симптомы. Но специалист скажет, что короткий путь – не всегда лучший. Многие препараты предназначены для действия на отдельный орган. Характер их влияния на другие не изучен. Биологическое строение позвоночника представляет сложнейшую систему взаимосвязанных элементов. Для лечения остеохондроза универсальное средство, которое лечит одно и не вредит другому, пока не изобретено. Но существует объединенный подход к устранению патологий при шейном остеохондрозе с учетом взаимосвязи элементов.
Остеохондроз демонстрирует важность комплексного лечения шейного отдела. Скелет, мышцы, связочный аппарат, вены, артерии, лимфопротоки расположены в шее в непосредственной близости друг от друга и действуют в полной взаимной синхронизации.
Остеопатия – специализация восстановительной медицины, основанная на всеобъемлющем подходе к исцелению организма. Лечение органов при остеохондрозе рассматривается в их тесной взаимосвязи. В этой медицинской области при возникновении боли ставится задача ее устранения, лечения диска и общего регулирования процессов.
Безмедикаментозное лечение направлено на активизацию защитных резервов. Врач-остеопат стимулирует скрытые способности, ищет пути к самоизлечению и саморегуляции. Среди нескольких остеопатических ответвлений при шейном остеохондрозе в реабилитации наиболее эффективно используются следующие методы:
структуральный
фасциальный
висцеральный
краниосакральный
1. Структуральный метод лечения остеохондроза.
Структуральная терапия наиболее часто используется в корректировке остеохондроза шеи, она направлена на регулирование опорно-двигательного аппарата. Шейный отдел — фрагмент позвоночного столба. Функциональные сбои вызываются повреждениями суставных отростков. Твердая основа скелета в шее разрастается, появляются остеофиты – наросты. Подобные образования часто называют шипами или продуктами отложения солей. При такой патологии надо обратиться к специалисту. Остеофиты травмируют мягкие ткани, диски. В ходе болезни:
- мышцы теряют способность поддерживать хребет и приходиться обращаться к поддерживающему корсету.
- связки утрачивают эластичность, деформируют скелет, позвонки сращиваются и остов теряет гибкость.
- Нервные окончания сдавливаются, причиняя болезненные ощущения.
При сильной боли в шее надо получить лечение: невролог определит характер патологии.
Структуральный принцип излечения позволяет урегулировать дисбаланс внутренних частей позвоночника. Медицинские препараты не используются.
2. Фасциальный метод коррекции.
Фасциальная остеотерапия регулирует состояние соединительной ткани, вен, артерий. При наличии остеохондроза шеи данное направление также эффективно, как и структуральное. Хрящи и ткань диска взаимодействуют со скелетом. Шейный или грудной остеохондроз чаще других наблюдается по причине ухудшения состояния фиброзной субстанции. Для сохранения функции позвоночника бесценно всестороннее лечение, которое обеспечит специалист-остеопат.
3. Висцеральный метод лечения.
Нервные окончания, мышцы, мягкие ткани шеи, крово- и лимфопути функционируют в рамках единой системы. Постоянные воспалительные заболевания горла сказываются на состоянии шейного участка: воспаление распространяется на мягкие ткани, появляются боли и отеки с последующим сдавливанием спинного мозга. Ухудшается пополнение межпозвоночных дисков нужными веществами – возникает остеохондроз. Висцеральное остеонаправление устраняет ситуации, мешающие эффективному взаимодействию внутренних органов. Какой из подходов наиболее предпочтителен — решает врач-терапевт.
Остеонаука прослеживает связи между различными зонами человеческого тела и регулирует их взаимодействие, устраняя заболевание. Доктор лечит остеохондроз шейного отдела с помощью пациента.
4. Краниосакральный метод коррекции остеохондроза.
При корректировке остеохондроза шеи врач часто выбирает краниосакральную терапию. Теоретическая основа полноценного раздела восстановительной медицины заключается в исследовании костей черепа, имеющих способность к ритмической микроподвижности.
Между твердыми частями черепа есть соединительный фиброзный слой. Он малоподвижен, но под влиянием импульсов происходит малозаметный сдвиг костных пластин. Сбой ритма свидетельствует об отклонении в нейронных связях или отклонении от физиологических норм не только в головном мозге, но и в других связанных с ним органах.
При развитии остеохондроза шеи наблюдается сбой импульсов. При таком течении дел возникает дисбаланс в перемещении жидкостей внутри черепной коробки, добавляется головокружение, голову можно повернуть с трудом. Обеспечение пульпы диска важными веществами ухудшается.
Особенно плохо сложившаяся ситуация сказывается на состоянии наиболее мелких позвонков. Из упругого шарика, выполняющего роль амортизатора, ядро пульпы превращается в твердую жесткую субстанцию. Основная тяжесть ложится на диск, он на протяжении достаточно короткого времени разрушается.
Регулирование черепных импульсов устраняет первоисточник проблемы: нормализация циркуляции жидкостей улучшает снабжение диска нужными для жизнедеятельности компонентами. Активно применяется мануальный массаж. Остеохондроз шейного подразделения отступает.
Мануальная и остеотерапия — уникальные методики из арсенала восстановительной медицины, где врач лечит остеохондроз с помощью самого чуткого инструмента – рук.
После избавления от боли скорее всего понадобятся сеансы для закрепления успеха. Параллельно рекомендуются прохождение
- Психотерапии – реализуется при отсутствии органических и инфекционных поражений для снятия стресса и перестройки на улучшение качества жизни.
- Диетотерапии – эффективное действие по уменьшению силы давления на скелет. Безуглеводный рацион, ограничение употребления жиров быстро исправят ситуацию.
- Лечебной физкультуры – проводится в условиях клиники под руководством инструктора-реабилитолога.
- Физиотерапии – вспомогательное средство, активно используется в остеолечении для стимулирования некоторых направлений саморегулирования.
Немедикаментозные методы терапии
Комплексная немедикаментозная терапия шейного остеохондроза позвоночника включает:
- Охранительный режим – при ущемлении корешков пациенты лежат на твёрдой поверхности,
- Массаж;
- Лечебную физкультуру;
- Вытяжение позвоночника;
- Физиотерапевтические процедуры.
Массаж при шейном остеохондрозе применяется для уменьшения боли и отека, улучшения периферического кровоснабжения, устранения спазма мышц. Противопоказание к выполнению данной процедуры – наличие острых болей. Массажируют шею и спину по направлению оттока лимфы. Особое внимание уделяют межлопаточным и паравертебральным зонам.
Лечебная гимнастика при остеохондрозе шейного отдела позвоночника направлена на устранения спазма мышц и укрепление мышечного каркаса. Так как в шейном отделе часто возникает нестабильность позвонков, инструктор ЛФК проводит индивидуальные занятия, во время которых обучает пациента безопасному выполнению упражнений. Некоторые авторы рекомендуют проводить занятия лечебной физкультуры в воротнике Шанца.
Для улучшения подвижности позвонков шейного отдела реабилитологи рекомендуют выполнять следующие упражнения:
- Сгибание и разгибание шеи. Наклоните голову вперед к грудине, не оттягивая плечи вперед, затем назад. Удерживайте наклон 3 секунды, повторите каждое упражнение 8-10 раз;
- Повороты шеи. Поворачивайте шею сначала влево до упора, затем вправо, не изменяя положение плеч и уровень подбородка;
- Опустить голову вниз до упора. Затем отклоните голову назад, не изменяя уровень плеч. Удерживать положение 5 секунд.
Для укрепления мышц шеи разработаны следующие упражнения:
- Положите руку на затылок. Наклоняйте голову назад, упираясь в руку;
- Расположите руку в височной области. Наклоняя голову, сопротивляйтесь рукой;
- Руку положите на лоб, сопротивляясь ей, наклоняйте голову вперед;
- Правой рукой наклоняйте голову в сторону, левая рука должна быть за спиной. Повторите упражнение на другую руку.
Аутогравитационная терапия – точное название процедуры вытяжения позвоночника. Она проводится при помощи специальных аппаратов. Цель терапии – снижение мышечного спазма и восстановление правильного положения позвонков. Во избежание осложнений вытяжение позвоночника проводит врач.
Для улучшения кровоснабжения в патологическом очаге, снятия отечности и устранения боли в Юсуповской больнице применяют следующие физиотерапевтические процедуры:
- Диадинамические токи. При этой процедуре с помощью специального аппарата подаются низкочастотные токи, которые стимулируют мышцы, снимают спазм и боль. Оказывают положительное влияние, улучшая трофику тканей;
- Ультрафиолетовое облучение. Под воздействием УФ-излучения улучшается обмен витамина D, увеличивается содержание кальция, костная ткань становится крепче;
- Воздействие ультразвука – используют для ускорения кровотока, спазмолитического и репаративного действия. Ультразвук способен проникать глубоко в ткани, иногда его используют для лучшего всасывания лекарственных веществ;
- Амплипульстерапию – позволяет снять боль, блокируя нервные импульсы из болевого очага.
В остром периоде болезни, который длится 4-7 дней, для уменьшения боли применяют болеутоляющие, спазмолитики, раздражающие вещества. Больному обеспечивают покой. Иммобилизацию шейного отдела проводят с помощью воротника Шанца. ЛФК и массаж противопоказаны. Применяют ультрафиолетовое излучение.
Длительность подострого периода – 29 дней. После полного выздоровления больной несколько дней должен принять покой. Затем можно приступить к курсу реабилитационной терапии. При хроническом течении заболевания пациенту назначают миорелаксанты, хондропротекторы, витамины группы В, при боли – анальгетики, НПВС. Проводятся занятия лечебной физкультурой, массаж. Пациенту отпускают физиотерапевтические процедуры (амплипульс, воздействие переменным током), делают вытяжение позвоночника.
В Юсуповской клинике врачи обладают большим опытом успешного лечения остеохондроза шейного отдела. Пациентам предоставляется возможность пройти полный курс реабилитации: физиотерапевтические процедуры, массаж, вытяжение позвоночника. В клинике неврологии работают специалисты высшей врачебной категории, профессора, которые применяют авторские методики лечения остеохондроза.
Физиотерапия
Физиотерапевтические процедуры преследуют сразу ряд целей:
- Локализация воспалительного процесса;
- Снятие мышечного спазма;
- Купирование болевого синдрома;
- Запуск регенеративных процессов;
- Повышение общего и местного иммунитета;
- Восстановление нормального положения нервных волокон, устранение сдавливания и защемления.
Чаще всего при шейном остеохондрозе назначаются следующие процедуры:
- Ударно-волновая терапия. С помощью специального приспособления акустическая волна направляется прямо на хрящевую ткань позвоночника, которая была повреждена. В результате запускают обменные процессы, разрушаются отложения соли и кальция, которые мешают нормальному перемещению суставов и позвонков. Процедура характеризуется накопительным эффектом, часто первые результаты становятся заметны только через 2-3 месяца после начала лечения.
- Иглорефлексотерапия. Иглоукалывание часто применяется для лечения и профилактики шейного остеохондроза. Важно, чтобы процедуру проводит только квалифицированный врач, в ином случае можно не только столкнуться с отсутствием эффекта, но и усугублением текущего состояния. Суть процедуры – специальные иглы устанавливаются на биологически активных точках, заставляя организм запускать обменные процессы, стимулировать выработку естественных болеутоляющих веществ.
- Массаж. Основная цель – уменьшение болевого синдрома и улучшение кровообращения в поврежденной области шейного сегмента позвоночника. При правильном массировании мышцы приобретают утраченный тонус, в итоге удается исключить риск возникновения рецидива остеохондроза в дальнейшем. При посещении первых сеансов массажа пациент сталкивается с сильными болевыми ощущениями, важно не прекращать лечение из-за боли, а пройти все процедуру, назначенные доктором.
Хирургическое лечение
Преимущественно назначается на запущенных стадиях заболевания, когда применение медикаментов и посещение физиотерапевтических процедур не приносит никаких результатов. Показанием к хирургическому вмешательству является катастрофическое сужение позвоночного канала.
Современные методики оперирования позволяют пациенту уже через 3-5 суток выписаться из больницы и перейти на амбулаторное лечение симптомов шейно-грудного остеохондроза. В течение последующих трех месяцев пациент проходит реабилитацию.
Лечебная физкультура
Правильно выбранный комплекс упражнений при остеохондрозе позволяет не только улучшить общее состояние пациента, но и ускорить процесс лечения заболевания. Существует несколько эффективных упражнений:
- Повороты и наклоны головы в разные стороны. Упражнение выполняется в сидячем положении, важно не делать рывков, все движения должны быть плавными с постепенным увеличением количества повторов и амплитуды наклона.
- Наклоны головы в стороны с сопротивлением. Положение тела – сидя за столом, один локоть стоит на столе, ладонь при этом давит на висок. Наклоняйте голову в сторону руки, создавая при этом легкое сопротивление.
- Подъем плеч. Поднимите плечи максимально высоко и зафиксируйтесь в таком положении на некоторое время.
- Самостоятельное разминание затылка и шеи кончиками пальцев. Важно, чтобы движения были мягкими и не вызывали болевые ощущения. Выполнять самостоятельный массаж можно в любом удобном положении.
Важно не заниматься лечением остеохондроза шейного отдела в домашних условиях без консультации невролога, комплекс упражнений обязательно должен быть согласован с лечащим врачом.
Питание
Правильное питание при остеохондрозе – важное условие достижения ремиссии. Прогрессирование шейно-грудного остеохондроза прекращается при соблюдении диеты и лечебных мероприятий. Врачи-неврологи Юсуповской больницы знают, как лечить остеохондроз шейного отдела, поэтому составляют комплекс лечебных мероприятий, включающий процедуры, занятия ЛФК, правильное питание и смену образа жизни.
Многие пациенты обращаются к врачам-неврологам с вопросом о том, чем лечить остеохондроз шейного отдела позвоночника и существуют ли какие-либо ограничения в питании. Специалисты Юсуповской больницы составляют индивидуальные программы питания, в которых учтены предпочтения пациента. Диета при остеохондрозе основывается на сбалансированной, нежирной пище, которая богата полезными веществами. В ежедневный рацион больного включают продукты с высоким содержанием кальция.
Менее распространенные симптомы
Чем больше шейный отдел позвоночника дегенерирует, тем вероятнее, что позвоночный канал будет сужаться и увеличивать риск компрессии спинного мозга. Если возникает компрессия спинного мозга , то будет развиваться миелопатия и появятся такие симптомы , как:
- Трудность перемещения рук и / или ног
- Проблемы с координацией и / или балансом
- Потеря контроля кишечника и / или мочевого пузыря
- Слабость и / или онемение в любом месте ниже шеи
- Простреливающие боли в конечностях, которые могут усиливаться при наклоне вперед
Цервикальная миелопатия — это серьезное состояние, которое требует немедленной медицинской помощи. Обычно это состояние возникает у людей старше 50 лет.
Как спать при шейном остеохондрозе
Для пациентов с заболеваниями опорно-двигательной системы актуален вопрос о том, как правильно спать при шейном остеохондрозе. Сон на животе провоцирует дальнейшее развитие болезни, поэтому лучше избегать спать в этом положении. Наиболее оптимальны положения на спине и боку.
Шейный остеохондроз прогрессирует во время отдыха на кровати с мягким матрасом. Поэтому специалисты рекомендуют отдавать предпочтение упругим матрасам, а также в меру мягким подушкам. Если у пациента диагностирован шейно-грудной остеохондроз, опытные специалисты Юсуповской больницы расскажут о том, какие постельные принадлежности для сна безопасны.
Симптомы шейного остеохондроза у мужчин
Симптомы шейного остеохондроза у мужчин обычно проявляются в возрасте 40-45 лет. Нередко пациенты замечают их во время физических нагрузок (например, занятий в зале или поднятия тяжестей). Запоздалая самодиагностика симптомов шейного остеохондроза у мужчин связана не только с нежеланием идти к врачу, но и с физиологическими предпосылками. У мужчин позвонки более прочные и толстые, чем у женщин, а сосуды более прочные. Поэтому дискомфорт они могут заметить лишь тогда, когда изменения уже затронули межпозвоночные диски. Характерные симптомы шейного остеохондроза у мужчин включают:
- снижение общей силы и выносливости;
- ухудшение либидо и эректильную дисфункцию;
- раздражительность, иногда — неврозы;
- ухудшение моторики (“неловкие пальцы”);
- головные боли, которые не проходят после приема анальгетиков.
Позвоночные грыжи при симптомах шейного остеохондроза у мужчин встречаются чаще, чем у женщин.
Профилактика
Для предупреждения возникновения или прогрессирования остеохондроза шейного отдела врачи рекомендуют:
- Правильно держать осанку;
- Вести активный образ жизни, делать перерывы на работе;
- Регулярно делать лечебную физкультуру;
- Спать на твердой и ровной поверхности, ортопедическом матрасе и подушке;
- Избавиться от вредных привычек, особенно от курения;
- Обувь выбирать с учетом физиологического строения стопы;
- Не носить сумки на одной руке, это приводит к изгибу позвоночника;
- Вести здоровый образ жизни, правильно питаться, есть много фруктов и овощей;
- Не находится долго в сидячем положении с наклоненной головой;
- Заниматься плаваньем.
В целях улучшения кровообращения следует регулярно проходить лечебный массаж.
Развитие болезни
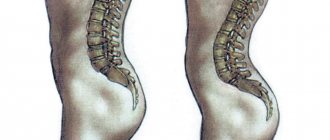
Шейный отдел позвоночника наиболее уязвим в отношении различных травм и дегенеративных изменений. Это связано с тем, что этот сегмент наиболее подвижный, а мышцы здесь слабые. Мелкие шейные позвонки ежедневно выдерживают сильную нагрузку, что приводит к постепенному разрушению межпозвонковых дисков. Позвонки давят друг на друга, из-за чего хрящевые прокладки между ними теряют много жидкости, начинают деградировать и деформироваться.
Кроме того, остеохондроз шейного отдела позвоночника развивается из-за недостаточного питания хрящевой ткани. А спинномозговой канал на этом участке узкий, поэтому часто пережимается, что вызывает неврологические симптомы.
Патология у женщин на ранних стадиях проявляется тяжестью в затылке, покалыванием в руках и т. д. Нередко пациентки путают первые признаки заболевания с переутомлением.
На участке шеи расположено большое количество кровеносных сосудов и нервных корешков, при их компрессии тоже могут возникнуть неврологические расстройства. Особенно опасно, если деформированный диск или позвонки сжимают позвоночную артерию, которая питает важные отделы головного мозга. При ее сжатии нарушается координация движений, женщина может терять равновесие, у нее ухудшается зрение, слух, повышается риск инсульта.
Справка. По статистике, чаще всего шейный остеохондроз обнаруживают у пациенток от 25–40 лет. Это связано с массовым снижением физической активности, сидячей работой. У женщин чаще обнаруживают заболевание, чем у мужчин, так как они имеют более хрупкие позвонки и тонкую костную ткань.
Медики выделяют 4 стадии остеохондроза ШОП:
- 1 стадия – межпозвонковый диск теряет часть влаги, его высота снижается, на фиброзном кольце (наружная оболочка) могут появиться трещины. Это стадия шейного хондроза, которую тяжело выявить, так как она имеет невыраженные симптомы. Шея быстро устает, возникает дискомфорт, тяжесть на поврежденном участке, иногда появляется незначительная боль, которая быстро проходит.
- 2 стадия – трещины на поверхности диска увеличиваются, пульпозное ядро (гелеобразное содержимое диска) смещается, может выпячиваться через поврежденные участки. Так проявляются протрузии хрящевой прокладки, которые могут сжимать спинной мозг и его корешки. Периодически появляется выраженная боль, слабость, ограничение подвижности, может возникать онемение лица, шеи, плеч, рук.
- 3 стадия – выпячивание прорывает наружную оболочку диска, так формируется грыжа. Боль становится более выраженной, присутствуют неврологические расстройства.
- 4 стадия – диск практически полностью разрушен, позвонки трутся друг о друга, на их краях появляются костные наросты (остеофиты), которые призваны стабилизировать поврежденный сегмент. Ущемляются нервные окончания, спинной мозг, кровеносные сосуды. Начинают повреждаться соседние суставы. Клинические признаки ярко выражены.
Легче всего остановить дегенеративно-дистрофические изменения на первых двух стадиях остеохондроза ШОП. На 3 стадии комплексное лечение поможет остановить дальнейшее разрушение позвоночного сегмента. На последнем этапе не обойтись без операции.
Лечение в Москве
В Юсуповской больнице врачи занимаются лечением шейного остеохондроза на протяжении многих лет. Для реабилитации и восстановления работоспособности больных остеохондрозом в клинике реабилитации есть все необходимое оборудование. Стоимость лечения вы можете узнать на официальном сайте больницы.
Записывайтесь на приём к неврологу онлайн или звоните по номеру телефона контакт-центра. В клинике неврологии работают лучшие врачи Москвы, ведущие специалисты в области лечения дегенеративно-деструктивных заболеваний позвоночника. Пациентам предлагают комплексную программу реабилитации, стоимость которой ниже, чем использование отдельных процедур.
Записаться на приём
Стадии развития остеохондроза
Существует 4 основные стадии развития шейного остеохондроза позвоночника:
- 1 стадия – болезненность, хруст при повороте шеи, снижение подвижности, головные боли, нарушение сна;
- 2 стадия – истончение межпозвонковой дисковой капсулы, ущемление нервных окончаний и сосудов;
- 3 стадия – возникновение протрузий, грыж, деформаций позвонков, результатом чего является головокружение, боль, расстройства координации движения, нарушение снабжения кровью мозга;
- 4 стадия – постоянная боль, возможны неврологические осложнения, потеря сознания, нарушение зрения, и даже паралич.
Постановка диагноза
Если вы заметили симптомы остеохондроза, то отправляйтесь к терапевту. После визуального осмотра специалист направит вас к ортопеду, вертебрологу или неврологу.
Для диагностики шейного остеохондроза применяются такие методы:
- Рентген позволяет узнать, что у пациентки смещены позвонки, на их краях присутствуют остеофиты, расстояние между позвонками уменьшилось и т. д. Для этого исследование проводят в разных плоскостях. Чтобы детализировать характерные изменения, врач делает прицельные снимки.
- КТ шейного отдела дает подробную информацию о патологических изменениях позвонков. Этот метод позволяет получить объемные снимки для более детального исследования, его применяют в тяжелых диагностических случаях.
- МРТ применяется для точной оценки состояния мягких тканей (нервы, кровеносные сосуды, связки, мышцы) на пораженном участке.
- Электромиография позволяет проверить проводимость нервного волокна.
Также врачи могут назначить УЗДГ (ультразвуковая допплерография магистральных артерий мозга), чтобы определить состояние кровотока на этом участке.
Рекомендации по образу жизни
Чтобы быстрее избавиться от неприятных симптомов остеохондроза и остановить дегенеративно-дистрофические изменения шейного сегмента, нужно корректировать образ жизни. Для этого пациентка должна соблюдать такие рекомендации:
- Выходить на пешие прогулки ежедневно, избегать бега, прыжков и других взрывных нагрузок.
- Нельзя носить тяжелые предметы.
- Нельзя долго сидеть, в крайнем случае носить корсет и периодически принимать горизонтальное положение.
- Выполнять специальные физические упражнения для мышц спины в домашних условиях.
- Спать на ортопедическом матрасе и специальной подушке.
- Соблюдать диету, пополнить рацион продуктами, богатыми магнием, кальцием (орехи, молочные продукты, морепродукты, бобовые), а также растительной клетчаткой, хондроитином (холодец, желе). Отказаться от жирной, жареной, слишком соленой пищи, алкоголя. Подробнее о правилах питания проконсультирует врач. Но в любом случае оно должно быть правильное.
Нельзя допускать переохлаждения, прогревание пойдет на пользу при отсутствии воспалительного процесса.
Хирургическое лечение
Операцию назначают на последних стадиях остеохондроза ШОП, которые сопровождаются серьезным разрушением костно-хрящевых структур. Также без хирургического вмешательства не обойтись, если консервативные методики оказались неэффективными или спинномозговой канал значительно сузился.
В вышеописанных случаях проводится передняя шейная дискэктомия. Во время процедуры врач обездвиживает поврежденный сегмент позвоночного столба и удаляет грыжу, которая сжимала спинальный нерв. Потом позвонки, между которыми удалили диск, сращивают. При необходимости пространство между позвонками заполняют синтетической вставкой (кейдж).
Через 3–5 дней пациентку выписывают домой. Срок реабилитации – около 12 недель. Чтобы ускорить восстановление, нужно принимать лекарственные препараты, носить корсет, вести правильный образ жизни, ходить на физиотерапевтические процедуры, а со временем выполнять ЛФК.
Профилактические меры
В идеале заниматься профилактикой остеохондроза ШОП нужно еще в период внутриутробного развития. Будущая мать должна исключить факторы, которые негативно влияют на развитие плода: инфекции, кислородное голодание, интоксикации. Если имела место родовая травма, то новорожденный должен пройти лечение.
Чтобы уменьшить вероятность развития остеохондроза ШОП, женщина должна соблюдать такие рекомендации:
- Равномерно нагружайте позвоночник, например, носите груз в обеих руках или по очереди в правой, а потом левой.
- Не поднимайте слишком большие тяжести самостоятельно.
- Старайтесь избегать травм шеи, переохлаждений.
- Во время работы на садовых участках делайте перерыв через каждые 1,5 часа, ложитесь отдыхать на 20 минут.
- Выбирайте обувь с упругой подошвой, которая будет смягчать удары во время бега или прыжков.
- При длительном сидении используйте стул с высокой спинкой и подголовником или надевайте корсет.
Также важно правильно питаться, контролировать вес, избегать стрессов, принимать витаминные препараты по медицинским показаниям, вовремя лечить патологии, которые могут вызвать остеохондроз. На стадии ремиссии рекомендуется посещать санатории, чтобы пройти курс лечения.