Вы можете ознакомиться с другими заболеваниями на букву «Г»: Ганглионеврит, Ганглионейробластома, Ганглионит крылонебного узла, Гематома мягких тканей, Гематомиелия, Гемибаллизм, Геморрагический инсульт, Ганглионеврома, Гемангиобластома, Гемифациальный спазм, Генерализованная эпилепсия, Герминома головного мозга, Гидроцефалия, Гипервентиляционный синдром, Гиперкинезы, Гиперсомния, Гипертензивный церебральный криз, Гипертоническая энцефалопатия , Гипническая головная боль, Глиома головного мозга
Гипертоническая энцефалопатия: как сохранить здоровье мозга
Хроническое прогрессирующее поражение мозговых тканей, вызванное патологией церебральной гемодинамики, которую спровоцировала длительная гипертензия, называется гипертоническая энцефалопатия. Она развивается у пациентов с плохо контролируемым резким повышением артериального давления. Характерными симптомами ГЭ являются признаки дисциркуляторной энцефалопатии. Для постановки диагноза требуется не только осмотр невролога, но также консультация психиатра и кардиолога, проведение магнитно-резонансной томографии головного мозга и исследование мозговой динамики. Терапия требует приема антигипертензивных препаратов для стабилизации АД и подключения ноотропных, нейропротекторных и симптоматических лекарств.
Причины возникновения дисциркуляторной энцефалопатии
Патология развивается преимущественно у пожилых людей на фоне следующих состояний:
- Отложение тромбов внутри вены, артерии;
- Ангиоспазм при значительном повышении артериального давления;
- Атеросклероз артерий мозга;
- Холестериновые бляшки внутри стенки сосуда;
- Повреждение сосудистой стенки бактериальными токсинами (ботулизм, стрептококки);
- Дегенеративно-дистрофические болезни шейного отдела позвоночника;
- Вегето-сосудистая дистония (ВСД);
- Воспалительные процессы артериальной стенки (васкулит).
Для прогнозирования клинических симптомов рационально разделить этиологические факторы на пять категорий:
- Венозная;
- Гипертоническая;
- Атеросклеротическая;
- Неврологическая (ВСД, ревматизм);
- Смешанная.
Самые частые причины развития нозологии у пожилых людей – гипертоническая болезнь, атеросклероз, варикозное расширение вен.
Общие сведения о болезни
Дисциркуляторную энцефалопатию наиболее часто вызывает атеросклероз. Второе место среди причин, провоцирующих патологию, занимает гипертония. ГЭ вынесен в отдельную категорию в МКБ-10. Она возникает у пациентов на фоне хронической симптоматической гипертензии или гипертонической болезни. Термин появился в 1985 году. В употребление его ввели нейрофизиологи Н.В. Лебедева и И.В. Ганушкина. Гипертоническая энцефалопатия протекает с поражением мелких сосудов. Это ее отличает от атеросклеротической формы. Но различие условно, так как на фоне ГЭ бурно прогрессируют атеросклеротические изменения.
Причины ее провоцирующие
Болезнь развивается на фоне высокого уровня артериального давления вне зависимости от того имеет ли гипертония первичный характер или вторичный, формируясь на фоне эндокринных расстройств, поражения почек или атеросклероза аорты. Гипертензию могут провоцировать такие патологии, как хронический пиелонефрит, гломерулонефрит, гиперкортицизм, феохромоцитома, гиперальдостеронизм. Развитие гипертонической энцефалопатии вызывают такие факторы, как:
Гипертонические кризы, поскольку стремительный подъем артериального давления истончает и увеличивает проницаемость сосудистой стенки. Из-за этого происходят геморрагические пропитывания церебральных тканей в месте истончения;- Неконтролируемое высокое АД приводит к более быстрому изменению в сосудах, чем у пациентов, которые регулярно получает гипотензивную терапию. Стоит отметить, что даже с применением медицинских препаратов в ряде случаев скорректировать гипертонию не получается;
- Высокое пульсовое давление усугубляет течение патологии, поскольку обуславливает дополнительную нагрузку на мышечный аппарат и сосудистые стенки. По исследованиям негативной является разница между диастолическим и систолическим давлением 40 мм рт. ст;
- Ночная гипертензия опасна тем, что протекает скрыто. Из-за этого своевременно некорректируется и приводит к продолжительным спастическим состояниям мозговых сосудов с развитию ишемии в тканях ЦНС.
Артериальная гипертония и дисциркуляторная энцефалопатия: алгоритм лечения
О
сновной задачей настоящей статьи является рассмотрение вопроса о лечении больных с цереброваскулярной патологией, имеющих повышенный уровень артериального давления. Вопросам коррекции артериального давления у больных с церебральными инсультами уделяется много внимания, что понятно, так как эти состояния непосредственно угрожают жизни больных [1,2,3]. Вместе с тем артериальная гипертония (АГ) может формировать не только локальные, но и диффузные или многоочаговые поражения вещества головного мозга с прогрессирующим нарушением его функции, в результате недостаточности церебрального кровообращения – гипертензивную дисциркуляторную энцефалопатию [4]. Термин дисциркуляторной энцефалопатии подразумевает широкий круг этиологических факторов, приводящих к патологии мозгового кровотока, причем не только относящихся к состоянию стенки мозговых сосудов (атеросклеротическая), но и гемодинамических (при патологии сердца), реологических (заболевания крови) или связанных с патологией венозных синусов и сосудов. Дисциркуляторная энцефалопатия, обусловленная преимущественно АГ, относится к наиболее часто встречающимся вариантам этой цереброваскулярной патологии.
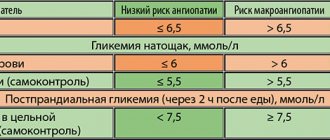
Основным признаком наличия АГ является повышение АД до 140/90 мм рт.ст.
, зафиксированное неоднократно и вне связи с какой–либо ситуацией (физическая нагрузка, эмоциональное переживание и т.д.).
Распространенность АГ в России очень высока и встречается почти у 40% населения, одинаково часто у мужчин и женщин. В 95% случаев речь идет о гипертонической болезни, в то время как симптоматическая АГ выявляется только у 5% больных. Показано значение полиморфизма не одного, а нескольких генов в развитии предрасположенности к повышению артериального давления, причем не меньшее значение имеют средовые (курение, алкоголизм, стресс) или внутренние факторы (развитие инсулинорезистентности), действие которых приводит к развитию генетически детерминированной гипертонической болезни.
Рассматривая внешние и внутренние факторы, ответственные за развитие АГ, с последующим формированием гипертензивной энцефалопатии (табл. 1) можно понять пути профилактического и лечебного воздействия. Воздействие на внешние факторы возможно только при мотивации больного на борьбу с АГ. В России способность больных, особенно мужчин, изменить образ жизни, добиваясь ликвидации основных внешних факторов, влияющих на АГ, крайне низка. Большинство из них не принимает даже необходимые фармакологические препараты, что тут говорить о соблюдении диеты с низким содержанием соли, отказе от курения и алкоголя, рациональном режиме труда и отдыха, занятиях физкультурой, необходимости похудеть, а иногда приеме антидепрессантов или анксиолитиков. Наиболее радикальным для профилактики гипертензивной энцефалопатии является создание школ для больных с АГ с выработкой у них мотивации на постоянный контроль АД, а в качестве сверхзадачи – обучение больных самостоятельно менять гипотензивную терапию в зависимости от уровня АД. Этот вовсе не выглядит утопией, если вспомнить, что основной задачей для школ для больных с сахарным диабетом является их обучение самостоятельно менять сахароснижающую, в том числе инсулиновую, терапию. Другое дело, что этот потребует огромных человеческих (врачебных) и материальных затрат, но за этим будущее.
Гипертензивная энцефалопатия может развиваться по двум сценариям
. Первый – достаточно редкий в настоящее время –
острая гипертензивная энцефалопатия
. Она возникает на фоне тяжелой длительной АГ или в результате быстрого подъема АД до очень высоких цифр. В некоторых случаях это происходит в результате неоправданной отмены гипотензивных препаратов или при приеме больными АГ препаратов, повышающих АД, а иногда при заболеваниях, которые могут приводить к неожиданным подъемам АД до высоких цифр (феохромоцитома, токсикоз беременных, расслоение аорты). Заболевание развивается стремительно в течение нескольких часов на фоне диастолического АД 120 мм рт.ст. и выше, проявляется диффузной головной болью, тошнотой, рвотой, зрительными феноменами в виде мерцания, галлюцинаций, иногда затуманиванием зрения. Возможно нарушение сознания, вплоть до комы, психомоторное возбуждение, развитие эпилептических припадков. Очаговой неврологической симптоматики может и не быть, а ее появление спустя какое–то время чаще всего свидетельствует о развитии геморрагии или инфаркта мозга. Общее нарушение гемодинамики может проявляться левожелудочковой недостаточностью, отеком легких, реже анурией. Диагностика должна основываться на обнаружении объективных признаков отека мозговой ткани: отек зрительных нервов при офтальмоскопии, отек мозга по данным КТ или МРТ. Следует избегать гипердиагностики этой болезни в тех случаях, когда имеются только головные боли, тошнота и рвота, но нет признаков отека мозга. Кроме того, геморрагический или ишемический инсульты могут в начале своего развития имитировать острую гипертензивную энцефалопатию, так как часто возникают на фоне высоких цифр АД. Считается, что
основным механизмом возникновения острой гипертензивной энцефалопатии является нарушение ауторегуляции мозгового кровотока
, что приводит к расширению мозговых артерий, гиперперфузии и отеку мозга, со вторичным сдавлением капилляров и замедлением церебрального кровотока. Отсюда следуют основные принципы терапии – снижение артериального давления и борьба с отеком мозга. Для быстрого снижения артериального давления внутривенно вводят нитропруссид натрия (0,3 мкг/кг в 1 мин) или лабеталол (2 мг/мин). Основная задача снизить АД в течение часа на 20–30% (не ниже 90 мм рт.ст диастолического АД), затем в течение суток АД можно довести до обычных для больного цифр. В дальнейшем проводится подбор пероральных препаратов, добиваясь стабильных адекватных для конкретного больного цифр АД. Для уменьшения отека мозга используют фуросемид (40–80мг внутривенно каждые 4–12 часов), маннитол (20% раствор в дозе 1г/кг) или глицерол (10% раствор на изотоническом физрастворе из расчета 1–2 мг/кг за 2 часа). Динамика АД, состояния глазного дна, КТ, МРТ картины, самочувствия больного и неврологической симптоматики позволяют оценить успешность лечения. Прогноз не всегда благоприятный даже при своевременной госпитализации и адекватной эффективной терапии. К счастью, современная фармакотерапия АГ свела такие случаи до минимума.
Другим вариантом развития поражения структур головного мозга при АГ является неуклонно прогрессирующее поражение вещества головного мозга, связанное с плохо контролируемым повышением артериального давления, обуславливающим дефицит кровообращения в мозговых сосудах, – гипертензивная хроническая энцефалопатия.
. Рассмотрение патоморфологических изменений в сосудах головном мозге при АГ в виде плазматического и геморрагического пропитывания, а также некроза стенки сосудов с ее последующим истончением, адаптивное утолщение стенок экстрацеребральных сосудов позволило предложить термин «гипертоническая ангиоэнцефалопатия» [5]. Раннее поражение преимущественно белого вещества головного мозга при АГ и представляющее собой деструкцию миелина центральных проводников, мелкие полости, расширенные из–за наличия отека периваскулярные пространства (креблюры), спонгиоз, обусловлено поражением корково–медуллярных артерий и имеет типичную картину при КТ (снижение интенсивности сигнала) и МРТ томографии (повышение интенсивности сигнала). Этот феномен, выявляемый обычно в зонах так называемого «терминального» кровоснабжения, особо чувствительных к колебаниям АД, т.е. в околовентрикулярных участках головного мозга, получил название «гипертонической лейкоэнцефалопатии» или «лейкореоза». В МКБ–10 упоминается только «гипертензивная энцефалопатия», термин «гипертоническая лейкоэнцефалопатия» не применяется, как и «гипертоническая ангиоэнцефалопати», а имеющийся в классификации термин «прогрессирующая сосудистая лейкоэнцефалопатия» подразумевает, что гипертоническая болезнь не является исключительной причиной этого процесса. Интерес представляет с этой точки зрения «субкортикальная атеросклеротическая энцефалопатия» (болезнь Бинсвангера), которая рассматривается некоторыми авторами как вариант «гипертензивной энцефалопатии», а другими – как самостоятельная нозологическая единица, так как АГ имеется у подавляющего большинства, но не у всех больных, а кроме того, не всегда удается провести параллель между величинами систолического и диастолического АД и прогрессированием заболевания.
Существенным отличием «гипертензионной энцефалопатии» от «атеросклеротической энцефалопатии» можно считать преимущественное поражение при АГ не крупных внечерепных и внутричерепных сосудов, а массивное поражение в основном мелких ветвей сосудов мозга. Вместе с тем, разделение «гипертонической» и «атеросклеротической» энцефалопатии всегда достаточно условно. АГ достаточно быстро стимулирует развитие атеросклеротических изменений в мозговых сосудах. Далеко не всегда при ультразвуковом исследовании и МРТ в режиме ангиографии у больных с АГ удается выявить атеросклеротические изменения экстрацеребральных и церебральных сосудов, однако чувствительность этих методов не настолько велика, чтобы полностью исключить наличие атеросклероза и уверенно поставить диагноз «гипертонической энцефалопатии». Видимо, в большинстве случаев речь идет о «смешанной энцефалопатии». Возможность клинического разделения этих состояний также весьма сомнительна.
При гипертензивной энцефалопатии, как и при всех других формах дисциркуляторных энцефалопатий, можно выделить три стадии заболевания. При I стадии
в клинике доминируют субъективные нарушения в виде общей слабости и утомляемости, эмоциональной лабильности, нарушений сна, снижения памяти и внимания, головных болей. Неврологическая симптоматика не формирует отчетливые неврологические синдромы, а представлена анизорефлексией, дискоординацией, симптомами орального автоматизма. Нарушения памяти, праксиса и гнозиса удается выявить, как правило, только при проведении специальных батарей тестов. При
II стадии
усугубляются субъективные жалобы, а неврологическая симптоматика уже может быть разделена на отчетливые синдромы (пирамидный, дискоординаторный, амиостатический, дисмнестический), причем обычно доминирует какой–то один неврологический синдром. Профессиональная и социальная адаптация больных снижается. При
III стадии
, наряду с нарастанием неврологической симптоматики, появлением отчетливого псевдобульбарного синдрома, пароксизмальных состояний (в том числе эпилептических припадков), выраженные когнитивные нарушения приводят к нарушению социальной и бытовой адаптации, утере работоспособности. Таким образом, дисциркуляторная энцефалопатия, в том числе гипертензивная, в конечном итоге приводит к формированию сосудистой деменции. При гипертензивной энцефалопатии, как правило, формируется субкортикальная деменция.
При II и III стадиях гипертензивной энцефалопатии диффузные изменения вещества головного мозга обычно сочетаются с очаговыми поражениями в виде лакунарных инфарктов – небольших полостей размером от 0,1 до 1,0 см, образующихся в местах очагов ишемии мозга. Возможно либо бессимптомное развитие лакунарного инфаркта, либо формирование транзиторной ишемической атаки, инсульта, что определяется локализацией и объемом очага ишемии. Образование множественного мелкоочагового поражения головного мозга – лакунарного состояния – значительно ухудшает прогноз течения гипертензивной энцефалопатии и снижает возможности медикаментозного улучшения состояния больных, даже при достижении хорошего контроля артериальной гипертензии.
Не вызывает сомнения, что эффективная терапия артериальной гипертензии на самых ранних стадиях заболевания может предотвратить развитие энцефалопатии, но сложность ситуации заключается в том, что многие больные длительное время не ощущают повышенного АД. Обратиться к врачу их заставляет уже развившаяся сосудистая катастрофа (инфаркт, ТИА, инсульт). Основа профилактического лечения больных с АГ для предотвращения развития гипертензивной энцефалопатии заключается в достижении хорошего контроля АГ. Вопрос о целесообразности назначения больным с АГ, не имеющим церебральной симптоматики, дополнительных фармакологических препаратов, влияющих на реологические качества крови, улучшающих эндотелий–зависимые реакции сосудистой стенки и метаболическое обеспечение ткани головного мозга, уменьшающих содержание свободных радикалов, не изучен. Хотя имеется отчетливая связь между контролем АГ и развитием гипертензивной энцефалопатии, у лиц пожилого возраста с липогиалинозом стенок мелких сосудов целесообразно проводить курсы лечения препаратами, улучшающими мозговой кровоток и обладающих нейропротективными свойствами, даже при хорошем контроле АД. Предпочтение должно быть отдано таблетированным препаратам, имеющим комбинированный эффект на состояние эндотелия и стенки сосудов головного мозга, мозговой кровоток и метаболизм нервной ткани. Это могут быть такие препараты, как винпоцетин и Актовегин. Назначение этих препаратов курсами по 2–3 месяца с перерывами в 6–8 месяцев может замедлить развитие патологии сосудов и вещества головного мозга. Исследований, посвященных вопросам профилактики развития гипертензивной энцефалопатии, пока не проводилось, хотя имеется настоятельная необходимость в ответе на вопрос о том, достаточно ли только хорошего контроля АД для профилактики поражения головного мозга при АГ. Основные данные по профилактике сосудистых церебральных нарушений связаны с изучением риска развития инсультов. Мета–анализ 17 рандомизированных плацебо контролируемых исследований (47 653 больных) показал, что регулярный прием гипотензивных препаратов в течение нескольких лет приводит к снижению частоты развития инсульта на 35–40% [6]. В связи c вопросом о профилактике гипертензивной энцефалопатией интересно рассмотреть результаты мультицентрового рандомизированного двойного слепого плацебо контролируемого исследования «Progress»
, опубликованные в 2001 [7]. Показано, что комбинированная терапия ингибитором ангиотензинпревращающего фермента (иАПФ) (периндоприл) и диуретиком (индапамид) снижает риск развития повторного мозгового инсульта на 28%. Вместе с тем крайне важны другие факты, полученные в данном исследовании и опубликованные в 2003 году [8]. Отмечено снижение вероятности развития нарушений когнитивных функций и деменции при монотерапии периндоприлом или при комбинированной терапии, причем эффект не зависел от исходного наличия или отсутствия АГ. Из этого следует, что этот факт следует связать не только с хорошим контролем АГ, но и с другими эффектами проводившейся терапии, например репарацией структуры стенок мозговых артерий, улучшением эндотелий–зависимых реакций (вазодилятация и вазоконстрикция), уменьшением толщины комплекса интима/медиа. Таким образом, опять ставится вопрос о том, что профилактическое лечение поражения мозговых структур при АГ должно быть связано не только с хорошим контролем АГ, но и с дополнительным лечением, направленным на улучшение мозгового кровотока и метаболического обеспечения вещества головного мозга.
Основными факторами риска развития гипертензивной энцефалопатии, непосредственно связанными с тяжестью и течением АГ, являются плохо контролируемая АГ, гипертонические кризы, высокая вариабельность АД, нарушенный суточный ритм АД с высокой ночной артериальной гипертензией, спонтанные или ятрогенные падения АД.
Стратегией антигипертензивной терапии является достижение такого уровня АД – целевого уровня, при котором угроза риска развития цереброваскулярных осложнений сведена к минимуму. Тактически это решается назначением гипотензивных препаратов и коррекцией имеющихся факторов риска. Целевой уровень АД может значительно варьировать в зависимости от наличия факторов риска развития цереброваскулярных осложнений (сахарного диабета, почечной недостаточности и т.д.). Так, целевой уровень в общей популяции больных с АГ составляет для систолического АД <140 мм рт.ст., а для диастолического <90 мм рт.ст, в то время как для больных с ХПН – <120 мм рт.ст. и <75 мм рт.ст соответственно. Достижение целевого уровня АД, особенно при первоначально высоких цифрах АД у больных с цереброваскулярной патологией, не должно происходить в сжатые сроки, так как это чревато развитием ишемического инсульта. В зависимости от уровня исходного АД и его продолжительности, степени выраженности церебральных нарушений этот срок должен варьировать от 6 до 12 недель. Современный подход к гипотензивной терапии подразумевает использование комбинированной терапии несколькими препаратами, принимаемыми в меньших дозах, чем при монотерапии– низкодозовая комбинированная антигипертензивная терапия.
Все антигипертензивные фармакологические средства можно разделить на препараты основного и резервного ряда. К препаратам основного ряда относятся:
- диуретики (тиазидные и тиазидноподобные – ксипамид, гипотиазид; петлевые – фуросемид; калийсберегающие – спиронолактон, триамтерен)
- иАПФ – лизиноприл, фозиноприл и др.
- Блокаторы медленных кальциевых каналов – нифедипин, верапамил и др.
- b-адреноболокаторы – без вазодилятирующих свойств (бисопролол, атенолол, соталол) и с вазодилатирующими свойствами (пиндолол, дилатренд)
- a-адреноблокаторы
- Антогогисты рецепторов ангиотензина II (АТ1–рецепторов)
К препаратам резервного ряда относятся агонисты центральных a2–адренорецепторов (клонидин), агонисты I1–имидазолиновых рецепторов (цинт), периферические адреногенргические ингибиторы (октадин), прямые вазодилятаторы (апрессин, миноксидил), антисеронинергические (кетансерин)
Столь широкое разнообразие фармакологических препаратов, используемых для лечения АГ, затрудняет выбор оптимального препарата или их комбинации и подбор адекватной терапии иногда требует значительного времени. Общие принципы заключаются: в начале лечения с монотерапии и минимальных доз препарата; переходе к лекарственным средствам с другим механизмом действия при неэффективности лечения; предпочтение препаратов длительного действия; при использовании комбинированной терапии препараты должны иметь разные механизмы действия и не быть антагонистами по отношению друг к другу. Для получения представления об оптимальности проводимого лечения в современных условиях недостаточно разовых, хотя и частых измерениях АД. Для наиболее полного представления о вариабельности АД, наличия «гор» (подъемов АД до высоких цифр) и «ущелий» (излишнего снижения АД) в течение дня и ночи, что может нарушать механизмы ауторегуляции мозгового кровотока, необходимо проведение исследования суточного профиля АД с целью подбора оптимальной гипотензивной терапии [9].
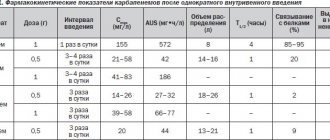
Выбор гипотензивной терапии у конкретного больного зависит не только от тяжести АГ, но и от его возраста (табл. 2).
В ситуации, когда имеется I стадия гипертензивной энцефалопатии, к лечению необходимо добавлять препараты, улучшающие мозговой кровоток и метаболизм нервной ткани, а также препараты, действующие на внутренние факторы, способные повлиять на прогрессирование энцефалопатии. С целью предупреждения нарастания атеросклеротических процессов необходима нормализация жирового обмена: снижение индекса массы тела, диета с низким содержанием жира, назначение статинов (симвастатина, правастатина). При хорошем и удовлетворительном контроле АД возможно назначение антиагрегантов с целью улучшения реологических свойств крови (ацетилсалициловая кислота, тиклопедин, клопидогрель, дипиридамол). Во всяком случае, в исследованиях
CAPRIE
и
ESPS–2
было показано, что применение ацетилсалициловой кислоты, клопидогреля и дипиридамола уменьшает риск развития мозговых ишемий [10]. На этой стадии гипертензивной энцефалопатии применение препаратов с действием на сосудистую стенку, улучшающих метаболизм мозговой ткани и обладающий нейропротективными свойствами, является обязательным. К таким препаратам относится Актовегин и танакан. Актовегин, депротеинизированный экстракт крови молодых телят, содержащий аминокислоты, электролиты и микроэлементы, олигосахариды, гликолипиды и супероксиддисмутазу, улучшает транспорт глюкозы и кислорода в ткани головного мозга, в результате чего увеличивается энергетический клеточный потенциал, обладает также антиоксидантным эффектом и применяется в виде драже (200 мг активного вещества) в дозе 6–9 драже в сутки (по 2–3 драже 3 раза в день в течение 3–4 месяцев [11]. Церебролизин, пептидергический препарат, в составе которого содержатся нейротрофические факторы, вводится внутривенно в дозе 10–15мл курсами по 10 инфузий 1–2 раза в год. Возможно использование также винпоцетина, инстенона, пентоксифиллина.
При II и III стадиях гипертензивной энцефалопатии общие принципы терапии остаются прежние, но меняются в первую очередь дозировки препаратов, действующих на мозговой кровоток и метаболическое обеспечение мозговых структур. Лечение Актовегином начинают с внутривенного введения 250 мл 20% раствора в течение 2–3 недель, а затем переходят на прием 9 драже в день в течение 3–4 месяцев.
Гипертензивная энцефалопатия, вариант дисциркуляторной энцефалопатии, тяжелое прогрессирующее заболевание, формирующее разнообразные неврологические синдромы, угрожающее развитием инсультов и приводящее к сосудистой деменции. Своевременно начатое лечение может на долгие годы сохранить профессиональную, социальную и бытовую адаптацию больного, улучшает прогноз в отношении продолжительности жизни больного. Принцип лечения гипертонической энцефалопатии заключается в ликвидации внешних факторов, влияющих на повышение артериального давления, постоянной антигипертензивной терапии и применении препаратов улучшающих мозговой кровоток, метаболизм нервной ткани и обладающих нейропротекторным эффектом.
Литература:
1. Шевченко О.П., Праскурничий Е.А., Яхно Н.Н., Дамулин И.В. Артериальная гипертония и церебральный инсульт. М., «Реафарм», 2001, 191 стр.
2. Виберс Д.О., Фейгин В.Л., Браун Р.Д. Руководство по цереброваскулярным заболеваниям. Пер. с англ. М., 1999, 672 стр.
3. Виленский Б.С. Инсульт: профилактика, диагностика и лечение. СПб, 1999, 336 стр.
4. Болезни нервной системы. Под ред. Яхно Н.Н., Штульмана Д.Р. М., Медицина, 2001, стр. 231–302.
5. Верещагин Н.В., Моргунов В.А., Гулевская Т.С. Патология головного мозга при атеросклерозе и артериальной гипертонии. М., Медицина, 1977, 228 стр.
6. Chalmers J., MacMahon S., Anderson C. et al. Clinician’s manual on blood pressure and stroke prevention. Second ed., London, 2000, 129 P.
7. PROGRESS Collaboratory Group. Randomised trial of a perindopril –based blood pressure lowering regimen among 6,105 individuals with previous stroke or transient ischaemic attack. Lancet, Vol. 358, P.1033–1041.
8. The PROGRESS Collaboratory Group. Effects of blood preassure lowering with perindopril and indapamide therapy on dementia and cognitive decline in patients with cerebrovascular disease. Arch Intern Med, 2003, Vol.163, P.1069–1075.
9. Калашникова Л.А., Кулов Б.Б. Факторы риска субкортикальной артериосклеротической энцефалопатии. Журн.неврол. и психиатр. им.С.С.Корсакова, Инсульт (приложение), 2002, №7, стр.3–8.
10. Antithrombotic Trialists Collaboration. Collaborative meta–analysis of randomized trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. British Med J., 2002, Vol.324, P.71–86.
11. Шмырев В.И., Остроумова О.Д., Боброва Т.А. Возможности препарата Актовегин в профилактике и лечении деменции. Русс.медиц.журн., 2003, т.11, №4, стр. 216–220.
Механизм развития
При повышении артериального давления проявляется компенсаторный механизм, заставляющий сужаться мелкие сосуды артериол, чтобы предупредить их разрыв. Патогенез связан с тем, что регулярный подъем артериального давления приводит к гипертрофии мышечного слоя стенок артериол, что приводит к утолщению стенок сосудов и сужению их просвета. Процесс происходит во всех тканях, но наиболее быстро поражаются: мозг, сердце, почки. При уменьшении просвета церебральных артериол начинается падение мозговой перфузии и развитие хронической ишемии ЦНС. Ткани мозга страдают от постоянного недостатка кислорода и питательных веществ, что приводит к дегенеративным процессам. Атеросклеротические изменения еще больше усугубляют недостаточность мозгового кровообращения и усиливают ее симптоматику.
Это приводит к раннему поражению белого вещества, расширению пеиваскулярных пространств, димиелинизации нервных волокон. Дегенеративные процессы сопровождаются отдельными локальными фокусами – лакунарными инфарктами. Но в основном изменения отличаются диффузным характером и симметричны в обоих полушариях. Они начинается с боковых желудочков и распространяется перивентрикулярно.
Классификация энцефалопатии
ГЭ прогрессирует постепенно. Происходит усугубление симптоматики и ухудшение состояния церебральных тканей. Для назначения эффективной терапии разработана классификация, позволяющая установить на каком этапе находится патология. Неврологи различают три стадии гипертонической энцефалопатии:
На первой стадии можно отметить наличие субъективных ощущений пациента, включающих жалобы на утомление, ухудшение памяти, головные боли. Объективная симптоматика не выражена. Когнитивные расстройства выявляются только при помощи тщательного тестирования;- На второй стадии появляются выраженные неврологические симптомы: атактический, пирамидальный, вестибулярный, подкорковый, дисмнестический синдром. Чаще всего один из симптомов является доминирующим. Когнитивные нарушения остаются умеренными, но социальная адаптация снижена. Наблюдаются объективные затруднения предпрофессиональной деятельности;
- На третьей стадии происходит нарастание симптоматической картины и присоединение других синдромов. Возможен дебют паркинсонизма, псевдобульбарного синдрома, эпилептических приступов. Есть грубые когнитивные нарушения, в том числе деменция. Бытовая и профессиональная адаптация нарушена.
Симптомы дисциркуляторной энцефалопатии
Опишем основную симптоматику всех форм ДЭП:
- Расстройства функционирования мозжечка – плавность речи, нарушения ходьбы, неустойчивость при движениях;
- Аффективные нарушения;
- Сосудистая деменция;
- Пирамидальная спастичность;
- Псевдобульбарные проблемы;
- Замедление речи;
- Вегетативные вестибулярные расстройства;
- Нестабильность артериального давления;
- Плавность и замедление речи.
Однозначно определить симптоматику дисциркуляторной энцефалопатии сложно, так как проявления строятся на функциональных нарушениях мозгового кровообращения.
Основные признаки алкогольной энцефалопатии:
- Снижение памяти на кратковременные события;
- Психические и эмоциональные расстройства;
- Апатия, отсутствие интереса к любимым занятиям;
- Сильные головные боли;
- Слабость и головокружение;
- Рвотный рефлекс;
- Головокружение;
- Рассеянный склероз;
- Неврологические очаговые симптомы.
Для дисциркуляторной энцефалопатии характерно появление симптомов ближе к ночи. При первой степени начальные симптомы возникают после тяжелой физической нагрузки:
- Неустойчивость ходьбы;
- Снижение памяти;
- Патология внимания;
- Падение самокритики;
- Депрессивный синдром;
- Слабоумие;
- Мышечный тремор;
- Недержание мочи;
- Псевдобульбарный синдром;
- Раздражительность;
- Атаксия.
Появление любого признака требует выполнения МРТ или КТ-ангиографии с целью верификации изменений кровообращения мозга.
Клинические проявления
На первоначальном этапе наблюдается медленно прогрессирующая неспецифическая симптоматика. Она включает:
Цефалгию;- Хроническую усталость;
- Ухудшение памяти;
- Снижение концентрации внимания.
При развитии патологии присоединяются отдельные неврологические синдромы. Дисмнестический синдром проявляется нарушением памяти. При подкорковом нарушении доминирует тремор, вторичный паркинсонизм, гиперкинезы. Вестибулярный характеризуется шаткостью походки, пирамидальный – мышечной слабостью по типу легкого гемипареза.
Также наблюдается:
- Сужение круга интересов;
- Ухудшение скорости и продуктивности мышления;
- Апраксия, то есть сложности с организацией деятельности;
- Проблемы мотивации;
- Повышенная эмоциональная лабильность;
- Проблемы когнитивной сферы возникают из-за отсутствия критического отношения к собственному состоянию;
- Поведенческие и аффективные расстройства.
Клиническая картина отличается транзиторным улучшением состояния и мерцанием симптоматической картины.
Третья стадия заболевания сопровождается грубыми когнитивными и органическими нарушениями:
Агнозией;- Апраксией;
- Дизартрией;
- Распадом интеллектуальных способностей;
- Изменением личности;
- Психическими нарушениями;
- Потерей профессиональных навыков;
- Псевдобульбарным параличом;
- Сосудистой деменцией с распадом личности;
- Насильственным плачем;
- Расстройством глотания;
- Эпилептическими пароксизмами, вызванными лакунарными инфарктами;
- Синкопальными состояниями;
- Нарастаниями атактического, пирамидального и паркинсонического синдрома, которые ограничивают возможность бытового обслуживания и самостоятельного передвижения.
Степени дисциркуляторной энцефалопатии
Стадии ДЭП определяют клиническую картину заболевания:
- Первая (I) степень – появляется снижение памяти;
- Вторая (II) степень – возникают изменения личности, снижается самокритика;
- Третья (III) степень – существует одновременно несколько синдромов, утрачивается способность самообслуживания.
ДЭП 1 стадии распространена среди населения. Медицинские источники утверждают, что каждый второй житель имеет нозологию. Нарушения церебрального кровообращения (дисциркуляция) развивается из-за постоянных стрессов, загрязнения окружающего воздуха.
Энцефалопатия дисциркуляторная 2 степени возникает в пожилом возрасте. Развитие нозологии провоцирует инфаркты мозга, инсульты. В зависимости от симптоматики формируется несколько клинических вариантов течения нозологии:
- Социальная дезадаптация;
- Двигательные расстройства;
- Полиневропатия.
Одна из распространенных разновидностей заболевания – атеросклеротическая дисциркуляция. Дисбаланс жирового обмена обуславливает нарушения проходимости мозговых артерий из-за присутствия атеросклеротических бляшек внутри просвета.
Венозная дисциркуляторная энцефалопатия возникает из-за застоя венозной крови в организме. Полнокровие вен обеспечивает образование кровяных сгустков. Миграция тромбов из первичного очага внутрь мозговых сосудов провоцирует инсульт.
Возможные осложнения
Гипертоническая энцефалопатия в хронической форме часто сопровождается острыми эпизодами, которые возникают на фоне стремительного подъема АД. Они обусловлены гипотонической дилатацией интрацеребральных сосудов и срывом сосудистой регуляции. Вызывает это состояние пропотевание плазмы крови с образованием периваскулярного отека. При отсутствии адекватного своевременного лечения острая форма ГЭ может привести к геморрагическому или ишемическому инсульту, лакунарному инфаркту. Возникающий на фоне патологии псевдобульбарный синдром приводит к дисфагии, что приводит к возможным застреваниям пищи в гортани и асфиксии, а также забросам частиц еды в дыхательные пути, грозящим развитием аспирационной пневмонии.
Методы диагностики
Если на фоне гипертонии развивается характерная симптоматическая картина, специалист предполагает гипертоническую энцефалопатию. Диагностика требуется чтобы исключить другие церебральные патологии, а также оценить степень изменения ЦНС и сосудов. К основным этапам диагностики относятся:
Консультация невролога, призванная оценить неврологический статус пациента. На начальных стадиях заболевания он остается без изменений. Возможно развитие анизорефлексии. Также проводится когнитивное тестирование, определяющие незначительные мнемостические, гностические и праксические изменения;- Кардиологическое обследование позволяет подтвердить наличие гипертонии. Специалист может назначить ЭхоКГ, ЭКГ, суточный мониторинг артериального давления;
- Обследование психической сферы проводи нейропсихологии, психиатр, если появились подозрения на психические отклонения. Во время консультации проводится сбор анамнеза, беседа, тестирование и наблюдения;
- Исследование церебральной гемодинамики при помощи дуплексного сканирования церебральных сосудов, магнитно-резонансной томографии сосудов головного мозга, транскраниальное УЗДГ. Диагностика позволяет выявить сужения просвета артериол, определить, где локализованы наиболее выраженные изменения, а также уточнить из степень;
- Лабораторные анализы, позволяющие выявить уровень липидного спектр и холестерина в крови. Помимо этого требуется проба Реберга, биохимический анализ крови и анализ мочи для оценки функции почек;
- МРТ головного мозга наиболее информативный метод, позволяющий максимально визуализировать состояние мозговых тканей и обнаружить нарушения на самых ранних стадиях. Выявляет диффузные дегенеративные изменения, очаги перенесенных лакунарных инфарктов при II-III стадии гипертонической энцефалопатии и исключают органические патологии ЦНС.
Консультация эпилептолога и электроэнцефалография позволяют выявить пароксизмальную активность. При выявлении при помощи анализов мочи почечной дисфункции нужна консультация нефролога и УЗИ почек.
Во время диагностики очень важно различать гипертоническую энцефалопатию от болезни Паркинсона, медленных инфекций ЦНС, энцефалита, опухоли головного мозга, Альцгеймера, демиелинизирующих заболеваний и болезни Крейтцфельдта-Якоба. Сосудистый характер поражения выявляют следы лакунарных инфарктов, заметные при проведении МРТ.
Способы терапии
Насколько эффективным окажется лечение в первую очередь зависит от того удастся ли стабилизировать артериальное давление. Неврологическая терапия осуществляется на фоне приема гипотензивных препаратов и лечения первичного заболевания, провоцирующего гипертонию. Лечение гипертензивной энцефалопатии направлено на улучшение церебральной перфузии, восстановление функций центральной нервной системы, поддержание метаболизма мозговых тканей. Для этого назначаются:
Препараты для улучшения микроциркуляции крови. Курсом принимаются антикоагулянты, например дипиридамол, ацетилсалициловая кислота. Улучшить микроциркуляцию способен также прием пентоксифиллина;- Сосудорасширяющие средства помогают купировать спазм артериол, то есть основное патогенетическое звено развития ГЭ. Выбор препаратов должен учитывать наличие побочного синдрома обкрадывания. Надо остановиться на таких лекарствах как: блокаторы кальциевых каналов, ингибиторы фосфодиэстеразы, антагонисты a2–адренорецепторов;
- Симптоматические средства, которые назначают в зависимости от клинической картины, сопровождающей энцефалопатию. При гиперлипидемии показано назначение препаратов группы статинов. Если отмечается снижение когнитивных способностей, необходим прием ноотропов. Когда имеют место психические отклонения, необходимы нормотимики, седативные фармпрепараты, транквилизаторы. При эпилептических пароксизмах – антиконвульсанты;
- Нейропротекторы позволяют повысить устойчивость нервных клеток к уменьшенному поступлению питательных веществ и хронической гипоксии. К этой группе препаратов относятся антиоксиданты: липоевая кислот, этилметилгидроксипиридина сукцинат и аминокислотные препараты: глицин, аминомасляная кислота.
Медикаментозная терапия гипертензивной энцефалопатии
Гипертензивная энцефалопатия – прогрессирующее поражение вещества головного мозга, обусловленное дефицитом кровообращения в мозговых сосудах вследствие плохо контролируемого повышения артериального давления (АД). Патоморфологические изменения в сосудах головного мозга при артериальной гипертензии (АГ), такие как плазматическое и геморрагическое пропитывания, некроз стенки сосудов с ее последующим истончением и адаптивное утолщение стенок экстрацеребральных сосудов, определяют термином «гипертоническая ангиоэнцефалопатия».
Раннее поражение преимущественно белого вещества головного мозга при АГ, представляющее собой деструкцию миелина центральных проводников, мелкие полости, расширенные вследствие отека периваскулярные пространства (креблюры), спонгиоз, обусловлено поражением корково‑медуллярных артерий и имеет типичную картину при КТ (снижение интенсивности сигнала) и МРТ (повышение интенсивности сигнала). Этот феномен, выявляемый обычно в зонах так называемого терминального кровоснабжения (околовентрикулярные участки головного мозга), особо чувствительных к колебаниям АД, получил название гипертонической лейкоэнцефалопатии, или лейкореоза. В МКБ-10 упоминается только гипертензивная энцефалопатия, термины «гипертоническая лейкоэнцефалопатия» и «гипертоническая ангиоэнцефалопатия» не применяются, а имеющийся в классификации термин «прогрессирующая сосудистая лейкоэнцефалопатия» подразумевает, что гипертоническая болезнь не является единственной причиной этого процесса. С этой точки зрения представляет интерес субкортикальная атеросклеротическая энцефалопатия (болезнь Бинсвангера), которая некоторыми авторами рассматривается как вариант гипертензивной энцефалопатии, а другими – как самостоятельная нозологическая единица, поскольку АГ выявляется не у всех больных с поражением мозга, а кроме того, не всегда удается провести параллель между величинами систолического и диастолического АД и прогрессированием заболевания. Существенным отличием гипертензивной энцефалопатии от атеросклеротической энцефалопатии можно считать преимущественное поражение при АГ мелких ветвей сосудов мозга, а не крупных внечерепных и внутричерепных артерий. Вместе с тем разделение гипертензивной и атеросклеротической энцефалопатии достаточно условно. АГ довольно быстро приводит к развитию атеросклеротических изменений в сосудах мозга. Далеко не всегда при ультразвуковом исследовании и МРТ в режиме ангиографии у больных с АГ удается выявить атеросклеротические изменения экстрацеребральных и церебральных сосудов, однако, учитывая невысокую чувствительность этих методов, нельзя в таких случаях полностью исключать наличие атеросклероза и уверенно ставить диагноз «гипертензивная энцефалопатия». Видимо, в большинстве случаев речь идет о «смешанной» энцефалопатии. Разделить данные виды энцефалопатии на основании клинических проявлений вряд ли возможно. Клиническим проявлениям энцефалопатии, ее течению посвящено немало работ, однако точного представления о патогенезе гипертензивной энцефалопатии не существует. Многие исследователи искусственно расширяют понятие «энцефалопатия», обозначая этим термином начальные признаки сосудисто-мозговой недостаточности, которая не во всех случаях имеет прогредиентный характер. Другие считают, что гипертензивная энцефалопатия – это всегда следствие злокачественного варианта гипертонической болезни, которая характеризуется также поражением почек.
При гипертензивной энцефалопатии, как и при всех других формах дисциркуляторных энцефалопатий, можно выделить три стадии заболевания. На I стадии
в клинической картине доминируют субъективные нарушения в виде общей слабости и утомляемости, эмоциональной лабильности, нарушений сна, снижения памяти и внимания, головных болей. Неврологические нарушения представлены анизорефлексией, дискоординацией, симптомами орального автоматизма. Отчетливые неврологические синдромы на этой стадии отсутствуют. Нарушения памяти, праксиса и гнозиса удается выявить, как правило, только при проведении специальных батарей тестов. На
II стадии
усугубляются субъективные ощущения, формируются отчетливые неврологические синдромы (пирамидный, дискоординаторный, амиостатический, дисмнестический), как правило, с доминированием одного из них. Профессиональная и социальная адаптация больных снижается.
III стадия
, наряду с нарастанием неврологической симптоматики, характеризуется появлением псевдобульбарного синдрома, пароксизмальных состояний (в том числе эпилептических припадков), выраженных когнитивных нарушений, которые становятся причиной социальной и бытовой дезадаптации и утраты работоспособности. Таким образом, гипертензивная энцефалопатия в конечном итоге приводит к формированию сосудистой деменции (как правило, субкортикальной).
При II и III стадиях гипертензивной энцефалопатии диффузные изменения вещества головного мозга обычно сочетаются с очаговыми поражениями в виде лакунарных инфарктов – небольших полостей размером от 0,1 до 1,0 см, образующихся в местах очагов ишемии мозга. Возможно либо бессимптомное развитие лакунарного инфаркта, либо формирование транзиторной ишемической атаки, инсульта, что зависит от локализации и объема очага ишемии. Образование множественного мелкоочагового поражения головного мозга – так называемого лакунарного состояния – значительно ухудшает прогноз течения гипертензивной энцефалопатии и снижает возможности медикаментозной коррекции состояния больных, даже при достижении хорошего контроля АГ. Лечение гипертензивной энцефалопатии включает несколько направлений:
- лечение артериальной гипертензии;
- воздействие на факторы, усугубляющие течение гипертензивной энцефалопатии, – гиперхолестеринемию, повышенную агрегацию тромбоцитов и вязкость крови, сахарный диабет, мерцательную аритмию, курение, злоупотребление алкоголем и др.;
- улучшение кровоснабжения мозга;
- улучшение метаболизма нервных клеток, находящихся в условиях ишемии и гипоксии.
Не вызывает сомнения, что эффективная терапия АГ на самых ранних стадиях заболевания может предотвратить развитие энцефалопатии, но проблема заключается в том, что многие больные длительное время не ощущают повышенного АД. Основой профилактики гипертензивной энцефалопатии у больных с АГ является достижение контроля над АГ, а именно целевого уровня АД, при котором угроза риска развития цереброваскулярных осложнений минимальна. Тактически это решается назначением гипотензивных препаратов и коррекцией имеющихся факторов риска. Целевой уровень АД может значительно варьировать в зависимости от наличия факторов риска развития цереброваскулярных осложнений (сахарного диабета, почечной недостаточности и т. д.). Так, целевой уровень систолического АД в общей популяции больных с АГ составляет менее 140 мм рт. ст., диастолического – менее 90 мм рт. ст, в то время как для больных с хронической почечной недостаточностью – менее 120 мм рт. ст. и 75 мм рт. ст. соответственно. Достижение целевого уровня АД, особенно при исходно высоких цифрах АД у больных с цереброваскулярной патологией, не должно происходить в короткие сроки, так как это чревато развитием ишемического инсульта. В зависимости от исходного уровня АД, продолжительности заболевания, степени выраженности церебральных нарушений этот срок должен составлять от 6 до 12 недель.
Вопрос о целесообразности назначения больным с АГ без церебральной симптоматики дополнительных фармакологических препаратов, которые влияют на реологические качества крови, стимулируют эндотелий-зависимые реакции сосудистой стенки, улучшают метаболические процессы в ткани головного мозга, уменьшают содержание свободных радикалов, до конца не изучен. У лиц пожилого возраста с липогиалинозом стенок мелких сосудов курсы лечения препаратами, улучшающими мозговой кровоток и обладающими нейропротективными свойствами, целесообразно проводить даже при хорошем контроле АД. Применение этих препаратов курсами продолжительностью 2–3 месяца с перерывами 6–8 месяцев может замедлить развитие патологии сосудов и предотвратить поражение вещества головного мозга. Профилактика повреждения мозговых структур при АГ должна включать не только эффективный контроль АГ, но и дополнительное лечение, направленное на улучшение мозгового кровотока и метаболических процессов в головном мозге.
На I стадии гипертензивной энцефалопатии к основной терапии необходимо добавлять препараты, улучшающие мозговой кровоток и метаболизм нервной ткани, а также препараты, действующие на внутренние факторы, способные повлиять на прогрессирование энцефалопатии. При II и III стадиях гипертензивной энцефалопатии общие принципы терапии остаются прежними, но меняются, в первую очередь, дозировки препаратов, действующих на мозговой кровоток и метаболическое обеспечение мозговых структур. Для предупреждения прогрессирования атеросклеротических процессов необходима нормализация жирового обмена, что подразумевает снижение индекса массы тела (соблюдение диеты с низким содержанием жира) и прием статинов. При хорошем и удовлетворительном контроле АД возможно назначение антиагрегантов с целью улучшения реологических свойств крови. Применение препаратов с сосудистым протективным действием, которые улучшают метаболизм мозговой ткани и обладают нейропротективными свойствами, является обязательным на всех стадиях гипертензивной энцефалопатии. Одним из высокоэффективных препаратов комбинированного действия является Мексидол.
Мексидол (2‑этил-6‑метил-3‑гид-роксипиридина сукцинат) относится к группе антигипоксантов с антиоксидантными, ноотропными и анксиолитическими свойствами. Препарат улучшает мозговой метаболизм и кровоснабжение головного мозга, микроциркуляцию, реологические свойства крови, уменьшает агрегацию тромбоцитов, обладает гиполипидемическим действием, снижает уровень содержания общего холестерина и ЛПНП. Мексидол улучшает энергетический обмен клетки, синаптическую передачу, активирует энерго-синтезирующие функции митохондрии, влияет на содержание биогенных аминов, ингибирует свободнорадикальное окисление липидов и синтез тромбоксана А, усиливает синтез простациклина, повышает активность антиоксидантных ферментов, СОД. Гиполипидемическое действие данного препарата заключается в уменьшении количества общего холестерина и ЛПНП, снижении соотношения холестерин/фосфолипиды. Также Мексидол модулирует рецепторные бензодиазепиновый, ГАМК-ергический, ацетилхолиновый комплексы мембран мозга, усиливает их способность к связыванию, стабилизирует биологические мембраны, мембраны эритроцитов и тромбоцитов.
Ноотропное действие препарата осуществляется благодаря стимуляции передачи возбуждения в центральных нейронах, улучшению церебрального кровотока, метаболических процессов и обмена информацией между полушариями, что способствует улучшению памяти, обучения, сохранению памятного следа и противодействует процессу угасания привитых навыков и рефлексов. Препарат устраняет симптомы гипомнезии, повышенной рассеянности, улучшает способность к концентрации внимания и счету, кратковременную и долговременную память. Мексидол ускоряет восстановление двигательных функций у больных, перенесших инсульт. Препарат повышает степень контроля коры большого мозга над субкортикальными структурами, обеспечивает психоанальгетический, анксиолитический эффект, уменьшает экстрапирамидные дисфункции. Выраженное антигипоксическое и противоишемическое действие обусловлено прямым влиянием на эндогенное дыхание митохондрий с активацией их энергосинтезирующей функции. Антигипоксическое действие препарата обусловлено наличием в его составе сукцината, который, поступая во внутриклеточное пространство, в условиях гипоксии способен окисляться компонентами дыхательной цепи. Мексидол обладает выраженным геропротекторным действием, способствует восстановлению эмоционального и вегетативного статуса, сглаживает проявления неврологического дефицита. Для лечения гипертензивной энцефалопатии, Мексидол рекомендуется вводить либо по 100 мг (2 мл) на 10,0 мл физиологического раствора NaCl внутривенно струйно ежедневно в течение 10 дней; либо по 200 мг (4 мл) внутримышечно ежедневно курсом 10 дней. После парентерального курса лечения Мексидолом целесообразен прием таблетированной формы по 0,125 г три раза в сутки в течение 2–6 недель. Можно также начинать лечение с приема таблетированной формы по 0,125 г три раза в день курсом не менее 4–6 недель.
В ряде работ представлены доказательства высокой эффективности и безопасности Мексидола. На базе Красноярской государственной медицинской академии исследовали эффективность и безопасность Мексидола у больных с разными формами хронической цереброваскулярной недостаточности [5]. После трехнедельного применения препарата было отмечено субъективное улучшение состояния пациентов (уменьшились жалобы на шум в голове, слабость и чувство тревоги). Мексидол оказывал положительное влияние на память, улучшал концентрацию внимания и эмоциональный настрой пациентов. На кафедре нервных болезней Военно-медицинской академии Санкт-Петербурга изучали динамику изменений неврологических симптомов и синдромов у пациентов с хроническими нарушениями мозгового кровообращения на фоне комплексной терапии с применением препарата Мексидол [6]. На фоне терапии Мексидолом были выявлены ранняя нормализация координаторных функций и преодоление астенического синдрома, а также показана зависимость выраженности краниалгического синдрома от степени дисциркуляторных нарушений в венах головного мозга и устранение его проявлений. На базе НИИ неврологии РАМН было проведено комплексное клинико-биохимическое исследование эффективности Мексидола у больных с хроническими цереброваскулярными заболеваниями с детальным анализом взаимосвязи между клинической эффективностью препарата и количественными характеристиками окислительного стресса. Анализ результатов исследования продемонстрировал перспективность применения Мексидола в качестве нейропротектора при сосудистых заболеваниях головного мозга. Был сделан вывод, что применение Мексидола у больных с хроническими цереброваскулярными заболеваниями приводит к улучшению состояния пациентов и уменьшению выраженности наиболее часто встречающихся клинических проявлений данной патологии – астенического синдрома, психоэмоциональных расстройств и кохлеовестибулярных нарушений. Максимальный терапевтический эффект Мексидола наблюдается у больных с изначально повышенным содержанием продуктов перекисного окисления липидов и истощением антиоксидантных систем организма, что указывает на значение окислительного стресса в патогенезе хронических цереброваскулярных заболеваний. Биохимической основой терапевтического действия Мексидола является его антиоксидантная активность: препарат существенно уменьшает повреждение липопротеиновых структур, восстанавливая активность эндогенной антиоксидантной системы [7].
Гипертензивная энцефалопатия – прогрессирующее заболевание, характеризующееся разнообразными неврологическими синдромами, высоким риском развития инсультов и приводящее к сосудистой деменции. Своевременная и правильно подобранная терапия позволяет на долгие годы сохранить профессиональную, социальную и бытовую адаптацию больного, улучшает прогноз в отношении продолжительности жизни больного. Эффективность лечения гипертензивной энцефалопатии повышается при сочетании антигипертензивных препаратов с препаратами, улучшающими мозговой кровоток, метаболизм нервной ткани и обладающими нейропротекторным действием.
Прогноз
Делать прогноз можно только с учетом стадии гипертонической энцефалопатии, возможности полноценной коррекции давления, наличия основного заболевания или таких сопутствующих патологий, как нарушения эндокринной системы и атеросклероз. При первой стадии ГЭ комплексное неврологическое лечение и стабилизация давления способны обеспечить трудоспособность и длительную интеллектуальную сохранность больного. А при III стадии терапия только замедляет прогрессирование болезни и облегчить ее проявления.