Причины
Несмотря на многочисленные исследования, причины гестоза до конца остаются неизвестными. Полагают, что основная причина — воздействие на материнский организм чужеродных (отцовских) компонентов плодного яйца. Важную роль в развитии заболевания играют нарушения взаимоотношений центральной нервной системы и внутренних органов. Особенно предрасположены к развитию раннего гестоза женщины с заболеваниями желудочно-кишечного тракта, печени, астеновегетативными нарушениями. Значительное влияние на появление симптомов раннего гестоза у беременных оказывают психогенные факторы (отрицательные эмоции, страх за исход беременности, семейные конфликты), а также нежелательность настоящей беременности или неготовность к ней.
При легком течении гестоза беспокоит повышенная чувствительность к запахам, тошнота, рвота не более 2-3 раз в день, чаще натощак. В случае, когда рвота наступает более трех раз в день, снижается аппетит, нарушаются вкусовые и обонятельные ощущения, слюнотечение может быть 1л в сутки и более, снижается масса тела, тогда ранний гестоз при беременности нуждается в лечении.
Опасность гестоза при вынашивании ребёнка
Гестоз считается одним из серьёзных осложнений при беременности, но все зависит от стадии. Естественно, что в начале патологии можно купировать симптомы и нормализовать состояние, благополучно доносить ребёнка до срока. Но, при запущенной степени поздний токсикоз может быть летально опасен для матери и малыша.
Отёчность распространяется на внутренние органы женщины, может спровоцировать даже поразить мозг. Негативно влияет на плаценту, вызывает гипоксию и в тяжёлых случаях смерть ребёнка. При такой угрозе роженице проводят срочное кесарево сечение.
Лечение
Лечение гестоза легкой степени проводится амбулаторно, в домашних условиях. При более тяжелых формах лечение проводится в стационаре. В первую очередь используются немедикаментозные методы лечения — физиотерапия, иглорефлексотерапия, психотерапия, электросон, гипноз. Медикаментозное лечение гестоза должно быть комплексным. Используются средства, нормализующие функцию центральной нервной системы и угнетающие рвотный рефлекс. Проводятся внутривенные вливания солевых растворов, глюкозы, витаминов. Обычно вводится до 2-2,5 литров растворов за сутки. В ряде случаев назначаются средства, заменяющие обычное питание. При лечении беременных, страдающих ранним гестозом, необходимо следить за биохимическими показателями крови, анализами мочи. В редких случаях, при чрезмерной (т.н. неукротимой) рвоте, которая сопровождается общим истощением, приходится ставить вопрос о прерывании беременности.
Рекомендации специалистов
Несколько советов женщинам, у которых есть симптомы раннего гестоза:
- Прислушивайтесь к своим вкусовым желаниям, ешьте только то, что хочется. Пища должна быть легкоусвояемой, содержать достаточно витаминов;
- Ешьте небольшими порциями каждые 3-4 часа. При тошноте облегчение приносит процесс жевания (сухофрукты, орешки, сушки, соленые сухарики, лимон и др.);
- Если тошнота начинается утром, после подъема, то можно организовать завтрак в постель. В любом случае рекомендуется что-нибудь съесть – кусочек белого хлеба или булки, сухарик, сладкий чай. Не спешите первым делом после подъема чистить зубы!;
- Рекомендуется питаться всухомятку: пища отдельно, напитки сами по себе. В некоторых случаях помогают смеси и пюре для детского питания, белковые смеси для беременных (фемилак, берламин-модулар, энипит). Обязательно включайте в рацион щелочную минеральную воду. Общее количество выпиваемой жидкости может быть увеличено до 2-2,5 л.
- При слюнотечении хорошо полоскать рот настоем мяты, шалфея, ромашки.
Чем опасен поздний гестоз?
Поздний гестоз (поздний токсикоз) развивается во второй половине беременности, после 20-й недели и проявляется отеками, повышением артериального давления и появлением белка в моче. Причины развития этого осложнения беременности до конца не выяснены. По одной из современных теорий, развитие позднего гестоза связано с выработкой материнским организмом иммунных антител против клеток развивающегося плода. Эти антитела оказывают повреждающее действие на стенку кровеносных сосудов (прежде всего, мелких сосудов почек и плаценты). В результате просвет сосудов сужается, ток крови по ним замедляется, в кровотоке появляются микротромбы, которые нарушают кровообращение в сосудах, питающих кровью жизненно важные органы. Спазм кровеносных сосудов и изменение структуры их стенок приводит к появлению отеков, повышению артериального давления, нарушению функции почек и плаценты. В результате развивается плацентарная недостаточность, замедляются темпы роста и развития плода, повышается риск его гипоксии. Чем раньше появляются симптомы позднего гестоза, тем тяжелее он протекает и тем более неблагоприятен прогноз для как для мамы, так и для плода.
Гестоз – это тяжелое осложнение беременности, существенно повышающее материнскую и младенческую заболеваемость и смертность.
Согласно статистическим данным, в России гестоз занимает третье место в структуре материнской смертности, уступая лишь экстрагенитальным заболеваниям и кровотечениям. Однако наши исследования (В.Н. Серов и соавт., 1997, 2002) показали, что при кровотечениях и сепсисе гестоз был основной причиной смерти в 35–40 % случаев. Кроме того, если материнская смертность от кровотечений и сепсиса снижается, то смертность от гестоза остается стабильной. В развитых странах гестоз является основной причиной материнской смертности.
Перинатальная смертность при гестозе превышает средние показатели в 5–7 раз.
Гестоз (преэклампсия и эклампсия) называют болезнью теорий, так природу этого клинического синдрома пытались объяснить самымими разными причинами – поражением почек, эндокринными изменениями, иммунологической несовместимостью, инфекциями, аутоиммунной патологией, сосудистыми и эндотелиальными дисфункциями и др. Каждая отдельно взятая теория не могла охватить все многообразие клиники, но многие из перечисленных факторов реально участвуют в патогенезе происходящих при гестозе нарушений.
Наибольшее значение в клинике гестоза имеют гиповолемия, периферический сосудистый спазм, изменение функции эндотелия, нарушения гемостаза. По мнению В.Н. Серова и Н.М. Пасмана, этиологически это патологическое состояние в первую очередь определяется иммунологическими и аутоиммунными нарушениями. Было показано, что патогенез гестоза укладывается в синдром системного воспалительного ответа и в тяжелых случаях характеризуется полиорганной недостаточностью.
Частота гестоза, согласно данным различных авторов (В.Н. Серов и С.А. Маркин, Р.И. Шалина, Е.М. Шифман), колеблется в пределах от 5 до 20 % по отношению ко всем беременностям. Такие различия обусловлены различными подходами к определению самого понятия «гестоз».
Со времен В. Цангемейстера это заболевание характеризуется триадой симптомов, формирующейся после 20 недель беременности и включающей артериальную гипертензию, протеинурию и отеки.
Оценивая клинические проявления гестоза, основное внимание уделяют артериальной гипертензии, степень которой лежит в основе почти всех современных классификаций преэклампсии (гестоза). В зарубежной литературе гестоз чаще всего обозначается как артериальная гипертензия при беременности или преэклампсия.
Международная статистическая классификация болезней (МКБ-10, 1995) предусматривает следующую классификацию отеков, протеинурии и гипертензивных расстройств во время беременности, родов и в послеродовом периоде.
- Существовавшая ранее гипертензия, осложняющая беременность, роды и послеродовый период.
- Существовавшая ранее гипертензия с присоединившейся протеинурией.
- Вызванные беременностью отеки и протеинурия без гипертензии. Вызванная беременностью гипертензия без значительной протеинурии. Вызванная беременностью гипертензия со значительной протеинурией – преэклампсия средней тяжести и тяжелая
- Эклампсия во время беременности, в родах, в послеродовом периоде.
В настоящее время чаще всего используется классификация преэклампсии Американской ассоциации акушеров и гинекологов, которая легла в основу современной классификации ВОЗ (табл. 1).
В России принята классификация гестоза, представленная в таблице 2.
Основное различие между американской и российской классификациями заключается в терминах – “гестоз” и “преэклампсия”. В американской классификации ставится знак равенства между нефропатией и преэклампсией, повышая настороженность лечащего врача. В то же время, в ней выделяют легкую и тяжелую преэклампсию, как бы стирая между ними грань. Особое внимание уделяется артериальной гипертензии, причем четко выделяется гипертензия, бывшая до беременности, что является несомненным преимуществом этой классификации. В целом, классификация Американской ассоциации акушеров и гинекологов в большей степени отвечает запросам практики, не отличается от рекомендуемой ВОЗ и, видимо, найдет более широкое применение в нашей стране.
Патофизиология преэкламсии заслуживает особого внимания, так как рациональная лечебная практика невозможна без знания изменений, происходящих в организме беременной при этом патологическом состоянии.
Преэклампсия представляет собой синдром, оказывающий негативное воздействие на все органы и системы организма матери. Лежащие в основе преэклампсии патофизиологические механизмы не до конца изучены, однако установлено, что наиболее значимые патологические процессы, происходящие в плаценте, почках и головном мозге, сводятся к сосудистым эндотелиальным нарушениям, причем патологические изменения локализуются в основном в области плацентарной площадки.
При нормальном течении беременности эндотелий, внутренний эластичный слой и мышечные пластинки участка спиральных артерий, питающих плаценту, вытесняются трофобластом и фибриносодержащим аморфным матриксом (F. Lyall и G.A. Greer, 1994). Происходящие при этом изменения обусловливают понижение давления в сосудистом русле и дополнительный приток крови, обеспечивающий потребности плода и плаценты.
Преэклампсия характеризуется отсутствием проникновения или неполным проникновением трофобласта в спиральные артерии, что приводит к сужению их просвета и последующему развитию плацентарной ишемии. Измененная плацента может провоцировать образование одного или нескольких факторов, разрушающих сосудистые клетки, вызывая дисфункцию многих систем организма (J. Roberts и C.W. Redman, 1993).
Эндотелиальная клетка выполняет ряд важнейших функций, включая регуляцию обмена жидкости, профилактику внутрисосудистой коагуляции, изменение сократительной способности стенок гладкой мускулатуры, сохранение иммунного и противовоспалительного статусов (S.A. Freidman и соавт., 1991).
При повреждении эндотелиальные клетки не только утрачивают свою регулирующую функцию, но и продуцируют прокоагулянты, вазоконстрикторы и вещества, вызывающие трансформацию лимфоцитов. У беременной с преэклампсией повышена капиллярная проницаемость и чрезмерно выражена ответная реакция на ангиотензин. Повышение чувствительности к сосудосуживающему эффекту приводит к обширному вазоспазму и снижению перфузии органов. Падает продукция простоциклина, повышаются уровни фактора фон Виллебранда и фибронектина. Активированные нейтрофилы служат источником субстанций, выступающих в роли медиаторов сосудистых колебаний, определяющих изменения артериального давления. Было показано, что в крови больных преэклампсией происходит ускоренное формирование свободных радикалов, что в свою очередь нарушает функции эндотелия (G.A. Dekker и A.A. Kraayenbrink, 1991).
На рисунке представлены изменения, развивающиеся при преэклампсии в различных органах. Они свидетельствуют о том, что преэклампсия может быть охарактеризована как синдром полиорганной недостаточности (В.Н. Серов и соавт., 1997, 2002).
В последние годы было показано, что при преэклампсии, наряду с полиорганной недостаточностью, развивается синдром системного воспалительного ответа с характерным изменением иммунного состояния, цитокиновым каскадом, нарушениями гемостаза и возможной бактериальной транслокацией (В.Н. Серов и соавт., 2002).
Маркером эндотоксикоза у больных преэклампсией может служить содержание эндотоксина, антиэндотоксиновых антител и молекул средней массы (МСМ). В таблице 3 представлены подтверждающие это данные (В.Н. Серов, 2003).
Как следует из приведенных в таблице данных, в зависимости от тяжести преэклампсии уровень эндотоксина повышается параллельно с ростом содержания МСМ и снижением уровня антиэндотоксиновых антител. Увеличение выработки эндотоксина индуцирует выброс фактора некроза опухоли и цитокиновый каскад. Повторная стимуляция цитокинов может значительно усиливать полиорганную недостаточность, нарушения гемостаза, процессов дыхания и ферментативных реакций.
В последние годы получены новые данные о наиболее тяжелых формах преэклампсии. Обнаружено, что на фоне антифосфолипидного синдрома или наличия антифосфолипидных антител преэклампсия протекает особенно тяжело.
При аутоиммунной патологии развиваются особенно формы преэклампсии – HELLP-синдром и острый жировой гепатоз. Создается впечатление, что аутоиммунные нарушения являются фактором, предопределяющим развитие наиболее тяжелых осложнений при гестозе.
Диагностика преэклампсии, на первый взгляд, проста: определение повышенного АД, наличия отеков и протеинурии не представляет трудностей. Однако основным в диагностике являются определение степени тяжести гестоза и прогноз развития патологического процесса. Это обусловлено основной проблемой – можно ли продолжать беременность или необходимо прекратить ее, не считаясь с последствиями для плода. При тяжелой преэклампсии (см. классификацию в табл. 1) или после припадка эклампсии лечебная тактика состоит в относительно кратковременной интенсивной подготовке к родоразрешению: с помощью кесарева сечения при неподготовленных родовых путях или через естественные родовые пути.
В случаях, когда преэклампсию можно оценить как средней тяжести, а состояние плода по срокам гестации требует пролонгации беременности, можно избрать консервативную тактику. Однако в подобной ситуации нельзя исключить прогрессию преэклампсии и развитие полиорганных нарушений в виде множественных кровоизлияний в печень, легкие и головной мозг, отека и ишемии мозга, острой почечной недостаточности, приступа или приступов эклампсии с резким утяжелением общего состояния, церебральной комой, отеком легких и даже смертельным исходом.
Таким образом, врач сталкивается с дилеммой: прекратив развитие беременности, с большой вероятностью можно сохранить здоровье женщины, но может пострадать ребенок, особенно глубоконедоношенный.
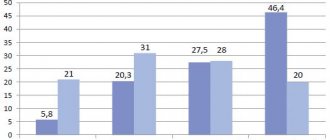
В литературе можно найти многочисленные ссылки на различные клинические, биофизические и биохимических исследования, позволяющие прогнозировать развитие преэклампсии (G.A. Dekker и A.A. Kraayenbrink, 1991). Однако в большинстве случаев их результаты достаточно противоречивы. На современном этапе не существует идеального прогностического, отвечающего всем необходимым критериям способа. Как и прежде, прогноз продолжает, в основном, базироваться на отсутствии или наличии родов в анамнезе женщины и семейном анамнезе. Диагноз преэклампсии ставится в 5,8 % случаев первой беременности и только у 0,4 % женщин со второй беременностью (J.M. Roberts и C.W. Redman, 1993).
Ультразвуковое допплеровское исследование глубоко расположенных дугообразных артерий на 16–18 неделе беременности может оказаться полезным при выявлении нарушений, связанных с проникновением трофобласта в спиральные артерии, а также имеет определенное значение при прогнозировании беременностей, подверженных риску развития осложнений на фоне преэклампсии (S.A. Steel и соавт., 1990).
Ввиду отсутствия исчерпывающей информации об этиологии и патофизиологии преэклампсии разработка эффективных профилактических мер затруднена. Предполагалось, что аспирин может оказаться эффективным средством профилактики преэклампсии, однако эту гипотезу не удалось подтвердить в многочисленных исследованих (B.M. Sibai и S.N. Cаritis, 1993). С другой стороны, было показано, что прием кальцийсодержащих пищевых добавок позволяет добиться определенного снижения частоты артериальной гипертензии, преэклампсии и преждевременных родов (G.P. Waisman и L.M. Mayorga, 1988). Обращается внимание на отсутствие преэклампсии у беременных с пересаженной почкой на фоне лечения глюкокортикоидами и цитостатиками (Л.Е. Мурашко и А.И. Волобуев, 2002).
В настоящее время терапия преэклампсией базируется на лечении симптомов и признаков вторичных ее проявлений, при этом преследуется цель снижения частоты осложнений со стороны матери и плода. Следует помнить, что по-прежнему важны акушерская тактика и определение оптимальных сроков родоразрешения.
Тяжелая форма преэклампсии или доношенная беременность являются показаниями к родоразрешению.
В процессе подготовки к прекращению беременности необходимо провести гипотензивную, инфузионную и противосудорожную терапию. Антигипертензивные препараты, используемые при тяжелой преэклампсии, представлены в таблице 4.
Противосудорожная терапия осуществляется преимущественно с помощью магния сульфата, механизмы действия которого полностью не изучены. Предполагается наличие у этого препарата положительных эффектов в условиях спазма сосудов головного мозга.
Внутривенное введение магния сульфата предполагает нагрузочную дозу 4–6 г (16–24 мл 25 % раствора в течение 20 минут). Поддерживающая его доза составляет 2 г/час (80 мл 25 % раствора (20 г) в 500 мл 0,9 % раствора хлористого натрия или 5 % раствора глюкозы. Скорость введения – 50 мл/час (16 капель/мин).
При внутримышечном введении магния сустава нагрузочная доза составляет 10 г (по 5 г – 20 мл 25 % раствора в каждую ягодицу), поддерживающая – 5 г каждые 4 часа.
Инфузионная терапия должна быть малообъемной – 800–1200 мл, ее желательно проводить под контролем венозного давления. При отеке головного мозга инфузионная терапия целесообразна при соблюдении следующих условий: малый объем, сочетание кристаллоидов и коллоидов, применение крупномолекулярных гидроксиэтилированных крахмалов (например, Стабизол) и гипертонических солевых растворов (Е.М. Шифман и А.Д. Тиканадзе).
Преэклампсия средней степени тяжести (нефропатия) позволяет пролонгировать беременность до срока доношенного плода (36 недель). Лечение базируется на проведении гипотензивной, инфузионной и антисудорожной терапии.
В качестве антигипертензивных препаратов используются блокаторы кальциевых каналов (нифедипин, амлодипин), клонидин, метилдопа и лабеталол. Не рекомендуется применять ингибиторы ангиотензин-превращающего фермента и мочегонные средства.
Инфузионную терапию целесообразно проводить с использованием препаратов гидроксиэтилированного крахмала, назначение которых особенно оправданно в условиях генерализованного повреждения эндотелия.
По нашим данным (В.Н. Серов и соавт., 1999), применение 10 % гидроксиэтилированного крахмала (Инфукол) способствовало пролонгированию беременности при преэклампсии и снижало перинатальную смертность в 1,5–2 раза.
При недостаточной эффективности инфузионной терапии нами использовался плазмаферез. Для снижения уровня эндогенной интоксикации, оцениваемой по эндотоксинемии, содержанию МСМ и антиэндотоксиновых антител, были применены энтеро- и гемосорбция. Сорбент Энтеросгель назначался 3 раза в день в течение 2 недель в сочетании с гипотензивной и инфузионной терапией. Наблюдения включали 40 больных с гестозом (преэклампсией) средней тяжести. Из их числа досрочное прерывание беременности потребовалось только в 2 случаях, тогда как в контрольной группе досрочные роды пришлось вызывать у каждой третьей больной.
Динамика концентраций эндотоксина и МСМ после энтеросорбции и гемосорбции представлена в таблице 5.
Таким образом, несмотря на определенные достигнутые успехи, терапия гестоза (преэклампсии) остается достаточно сложной задачей. Необходимо проведение дальнейших исследований для определения точных механизмов этиопатогенеза этого заболевания, что будет способствовать разработке эффективных методов его профилактики и лечения.
Как протекает гестоз?
Заболевание обычно начинается с отеков нижних конечностей (трудно одевать привычную обувь), затем появляется утренняя скованность и отечность кистей (трудно с пальца снять кольцо), отеки на животе (остается след от нижнего белья) и, наконец, одутловатость лица. При измерении артериального давления обращает внимание ассиметрия цифр АД на левой и правой руках. Если эту стадию гестоза не лечить, повышается артериальное давление, в моче появляется белок, а отеки становятся более заметными. Давление выше 135/85 мм ртутного столба при беременности является повышенным, при величине диастолического (нижнего) давления 95 мм рт.ст развивается стойкий спазм сосудов плаценты и нарушаются условия для развития плода, а величина диастолического артериального давления выше 110 мм рт.ст. опасна не только жизни плода, но может вызвать серьезные осложнения у матери.
Особенностью позднего гестоза является то, что будущих мам долгое время при наличии заболевания ничего не беспокоит. Они часто не следуют рекомендациям врача и неохотно ложатся в стационар для лечения. И напрасно. Если не проводить лечение заболевания на ранних стадиях, оно переходит в более тяжелые стадии – преэклапсию и эклампсию. На фоне повышенного артериального давления, отеков и высокого содержания белка в моче (свыше 1 г\л в разовой порции мочи) у беременной женщины развивается головная боль, тошнота, рвота, нарушения зрения (“мелькают мушки перед глазами”). Это симптомы развивающегося отека мозга. Если на этом этапе женщине не оказать медицинскую помощь, ее состояние быстро будет ухудшаться и разовьется эклампсия. У беременной женщины внезапно развиваются судороги, потеря сознания. Преэклампсия и эклампсия могут закончится тяжелейшими осложнениями – кровоизлиянием в мозг, отслойке плаценты внутриутробной смерти плода, отслойке сетчатки, массивному кровотечению. Лечение тяжелых форм позднего гестоза проводится только в родильном доме. После стабилизации состояния беременной обычно приходится проводить бережное родоразрешение.
Стадии патологии
Гестоз классифицируют следующим образом:
- Водянка
– отеки на руках, ногах. Но это не только признак этой патологии, поэтому для подтверждения необходимо сдать анализы. - Нефропатия
– к отёчности добавляется повышенное давление. Уже на этой стадии возникает опасность для жизни женщины и нужно срочно обратиться к врачу. Осложнение может быстро перейти в другую летальную форму. - Преэклампсия
– нарушается кровоток ЦНС, одновременно наблюдается тошнота, высокое давление, бессонница, мигрень, белок в урине. Вполне возможно психическое расстройство на фоне патологии. - Эклампсия
– требует срочного медицинского вмешательства. К предыдущим симптомам добавляются судороги, возможен инсульт, кома и смерть. Плацента стремительно стареет, а ребёнок может погибнуть.
Любая форма гестоза представляет опасность для малыша: провоцирует гипоксию, недостаток питания, нарушает кровоток.
К сожалению, гестоз начинается незаметно, но стремительно развивается и переходит из одной стадии в другую, поэтому врачи при первых признаках назначают дополнительные анализы.
Профилактика гестоза
Профилактика позднего гестоза заключается в создании правильного режима труда и отдыха беременной. Необходимо оградить беременную от работы в ночную смену, при появлении первых признаков заболевания ее следует вообще освободить от трудовой деятельности и создать охранительный режим, обеспечив спокойное эмоциональное состояние беременной.Назначаются отвары успокоительных трав (пустырника, валерианы), комплексные растительные препараты – персен, новапассит, саносан; препараты, содержащие ионы магния – магнеВ6, магнелис или магнерот. Значительно ограничивать количество выпиваемой жидкости не следует, лучше пить зеленый чай, отвары шиповника минеральную воду. При отеках рекомендуются мочегонные сборы, содержащие лист брусники, толокнянку и другие.
При нарастании отеков, повышении артериального давления, появлении белка в моче лечение необходимо проводить в условиях стационара.